Зуд при панкреатите и желтуха
Содержание статьи
Желтуха при раке поджелудочной железы
Желтуха является вторым по значимости признаком рака поджелудочной железы (после боли). В ряде случаев она сочетается с болевым синдромом, но может выступать и как самостоятельный первый и единственный признак заболевания.
Чаще всего развитие желтухи наблюдается при локализации опухоли в головке поджелудочной железы. Это связано с тем, что опухоль прорастает или сдавливает желчный проток, приводя к застою желчи, со всеми вытекающими последствиями.
Несколько реже желтуха возникает при опухолевом поражении тела и хвоста поджелудочной железы. В этом случае наиболее частой причиной ее развития является сдавление желчного протока лимфатическими узлами, пораженными метастазами.
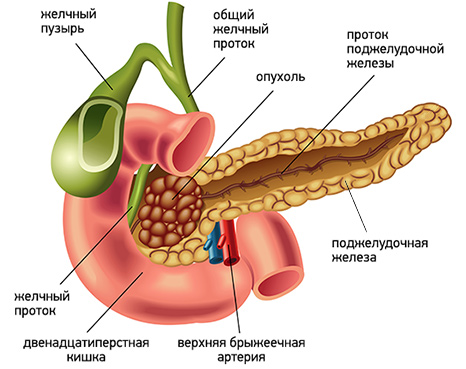
В целом возникновение желтухи наблюдается у 70-80% больных раком поджелудочной железы. Это грозное состояние, которое влияет на работу всего организма, в том числе сердечно-сосудистой системы, обмена веществ, нервной системы и др. Возможность компенсации данного осложнения влияет на общую продолжительность жизни таких больных.
Многие клиницисты считают, что развитие желтухи при раке поджелудочной железы является признаком неоперабельности опухоли. Однако на практике встречаются случаи, когда нарушение оттока желчи возникает при небольшой опухоли, расположенной около желчного протока. У таких пациентов удается своевременно обнаружить рак и провести радикальное лечение. Таким образом, желтуха для них оказывается своего рода спасительным симптомом.
Причины и механизм развития желтухи при раке ПЖ
Причины развития желтухи при раке поджелудочной железы следующие:
- Прорастание опухоли в желчный проток и обтурация (закупорка) его просвета.
- Сдавление желчных протоков пораженными лимфатическими узлами.
- Нарушение моторики желчных протоков из-за опухолевого поражения их стенки. В этом случае формально желчные протоки остаются проходимыми, но дренаж желчи осуществляется не в полной мере.
- Метастатическое поражение печени с обтурацией внутрипеченочных протоков.
Желтуха при раке поджелудочной железы носит механический характер и обусловлена застоем желчи в желчных протоках. Это, в свою очередь, приводит к нарастанию давления в них, расширению и даже разрыву желчных капилляров и обратному всасыванию желчи в кровоток. Из-за этого в крови повышается уровень прямого билирубина, который попадает в ткани организма, пропитывает их и приводит к образованию желтушного цвета кожи, слизистых и склер.
Желчные кислоты, при поступлении в кровь, оказывают системное токсическое действие, что сопровождается нарушением сердечно-сосудистой деятельности (возникает брадикардия, снижение артериального давления) и деятельности нервной системы. Больные становятся вялыми, сонливыми, у них меняется характер, могут появляться признаки депрессии и повышенной раздражительности. При тяжелой желтухе возникает токсическое действие на головной мозг, что сопровождается развитием энцефалопатии, сопора и даже комы.
Определенные патологические эффекты оказывает и прекращение поступления желчи в кишечник:
- В первую очередь, страдает пищеварение — нарушается всасывание жиров, и они выводятся вместе с калом (стеаторея). Также нарушается всасывание белков.
- Нарушается метаболизм жирорастворимых и кишечно синтезируемых витаминов. Одним из них является витамин К, который необходим для нормальной работы кровесвертывающей системы. При его дефиците развиваются кровотечения.
- В норме желчь обладает бактерицидным действием и оказывает влияние на микробный пейзаж кишечника. При ее отсутствии начинают активно развиваться анаэробы, которые приводят к усилению процессов гниения и брожения в кишечнике.
- При недостатке желчных пигментов, кал становится «бесцветным» — ахоличный кал.
- Застой желчи вызывает изменение ее физико-химических свойств, что приводит к образованию желчных камней. Это еще больше усугубляет ситуацию механической желтухи, усложняя возможность ее устранения.
Симптомы желтухи
Желтушность покровных тканей
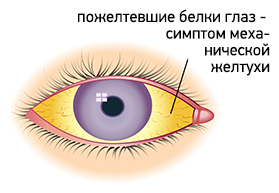 Основным симптомом механической желтухи является пожелтение кожи, слизистых оболочек и белков глаз. В начале заболевания кожа приобретает желтый или желто-коричневый цвет. Но по мере нарастания уровня билирубина и его окисления, цвет меняется на лимонно-желтый или зеленоватый. Также желтый цвет приобретают все биологические жидкости организма за исключением слез и слюны. Моча приобретает темно-коричневый цвет, а кал, наоборот, обесцвечивается.
Основным симптомом механической желтухи является пожелтение кожи, слизистых оболочек и белков глаз. В начале заболевания кожа приобретает желтый или желто-коричневый цвет. Но по мере нарастания уровня билирубина и его окисления, цвет меняется на лимонно-желтый или зеленоватый. Также желтый цвет приобретают все биологические жидкости организма за исключением слез и слюны. Моча приобретает темно-коричневый цвет, а кал, наоборот, обесцвечивается.
Кожный зуд
Причины возникновения кожного зуда при желтухе до конца не ясны. Считается, что он возникает из-за раздражения рецепторов кожи желчными кислотами. У больных раком поджелудочной железы зуд может возникать по мере нарастания желтухи, или до ее начала, усиливаясь по мере нарастания гипербилирубинемии. Он серьезно ухудшает качество жизни больных, может носить нестерпимый характер, мешать нормальному сну, вызывать раздражительность. У многих пациентов на коже образуются расчесы, которые со временем могут инфицироваться.
Осложнения желтухи
Механическая желтуха является очень грозным состоянием. При отсутствии лечения приводит к гибели больного.
По мере развития процесса неизбежно возникает поражение гепатоцитов, нарушаются детоксикационные функции печени и в организме образуется большое количество токсических веществ, которые поражают все органы и системы. Развивается синдром эндотоксемии.
Параллельно с этим происходит нарушение функции почек из-за развития микрососудистых тромбозов и спазма кровеносных сосудов. Нарушается функция нефронов, нарастает почечная недостаточность, в крови повышается уровень мочевины и креатинина. Развивается печеночно-почечный синдром, на фоне которого развивается множество тяжелых патологических реакций:
- Токсические вещества проникают через гемато-энцефалический барьер, приводя к развитию энцефалопатии, которая сопровождается спутанностью сознания, сопором и, в конце концов, приводит к коме и гибели больного. Действие токсических веществ на нервные волокна приводит к нарушению работы сердца, что сопровождается снижением частоты сердечных сокращений (брадикардией).
- Нарушается синтез факторов свертывания крови, что приводит к развитию ДВС-синдрома — жизнеугрожающего состояния, при котором сначала возникает множество внутрисосудистых тромбов, а потом, при истощении кровесвертывающих факторов на этом фоне развивается кровотечение, которое очень сложно остановить.
- Под воздействием желчных кислот происходит разрушение сурфактанта — основного вещества легочной ткани, который обеспечивает обогащение крови кислородом. Из-за этого нарастает гипоксия, и развивается острая дыхательная недостаточность.
Диагностика желтухи
Диагностические мероприятия при желтухе носят комплексный характер и направлены на определение степени тяжести самой патологии, а также причин, вызвавших ее. Применяются следующие методы исследования:
Лабораторные исследования. Главным лабораторным маркером желтухи является увеличение билирубина. В крови он существует в виде двух фракций — свободной и связанной. При механической желтухе на начальном этапе происходит увеличение именно связанного, прямого билирубина, затем нарастает количество и непрямого. Также определяются показатели, которые изменяются при развитии холестаза — холестерин, липиды, щелочная фосфатаза, ГГТП и др.
Ультразвуковое исследование брюшной полости, печени, желчных протоков и забрюшинного пространства. При механической желтухе будут обнаруживаться расширенные желчные протоки, гиперплазия их стенки. В ряде случаев удается визуализировать наличие опухоли поджелудочной железы и определить ее прорастание в желчный проток, или его сдавление опухолевыми массами.
Более информативным методом визуализации опухоли поджелудочной железы является КТ и/или МРТ с контрастированием. Данные методы позволяют более детально визуализировать опухоль и ее взаимоотношение с окружающими тканями, обнаружить метастазы, в том числе в регионарных лимфоузлах или печени.
Исследование проходимости желчных протоков. Позволяет визуализировать просвет протоков и обнаружить места их сужения или обструкции. С этой целью проводят ретроградную холангиопанкреатографию — с помощью эндоскопической техники в просвет большого дуоденалного сосочка (место, которым открываются желчный и панкреатический протоки в просвет 12-перстной кишки) вводят рентгеноконтрастное вещество и делают снимки, на которых визуализируется протоковая система. Эндоскоп вводится через рот. Перед началом процедуры пациент получает легкую седацию, а для ослабления рвотного рефлекса глотку орошают раствором анестетика.
Еще одним методом визуализации протоковой системы является чрескожная чреспеченочная холангиография. В этом случае контраст вводится посредством пункции печеночных протоков через переднюю брюшную стенку. Чтобы правильно попасть в необходимую область, используют ультразвуковой контроль. После того, как контраст заполнит протоки, делают рентгеновские снимки, на которых хорошо видны печеночные протоки и места их обструкции.
Лечение желтухи при раке поджелудочной железы
Радикальное лечение рака поджелудочной железы возможно только с помощью хирургических операций, остальные методы — химио- и радиотерапия являются вспомогательными и применяются либо как дополнительные методы, которые позволяют стабилизировать процесс, либо как паллиативное лечение для облегчения симптомов заболевания.
Однако в условиях наличия механической желтухи проводить специфическое противоопухолевое лечение (в том числе радикальные хирургические операции) очень рискованно, поскольку состояние пациента является декомпенсированным и высоки риски летальности. По данным некоторых клиник, она достигала 10-34%. Поэтому на первый план выходит купирование желтухи, снижение интоксикации, снижение уровня билирубина с помощью декомпрессии желчных протоков малоинвазивными хирургическими методиками.
Основными методами декомпрессии и восстановления пассажа желчи является стентирование, которое может выполняться либо во время эндоскопической ретроградной холангиопанкреатографии (ЭРПХ), либо во время чрескожной чреспеченочной холангиографии (ЧЧХГ).
Чрескожное чреспеченочное холангиодренирование и стентирование желчных протоков (ЧЧХДС)
Необходимым условием проведения данной операции является расширение желчных протоков. При механической желтухе это не представляет проблемы, но бывают случаи, когда обтурация неполная, и для расширения протоков нужно немного больше времени.
- ЧЧХД проводится в условиях рентгеноперационной под местной анестезией. Место пункции стенки живота определяется для каждого пациента индивидуально с учетом места локализации обструкции.
- Кожа обрабатывается антисептиком и надсекается скальпелем для облегчения прохождения пункционной иглы. После этого игла под контролем УЗИ вводится на глубину 5-10 см, пока не попадет в расширенный желчный проток (диаметр иглы около 1 мм). После этого через иглу в проток вводят несколько миллилитров контрастирующего вещества для контроля попадания именно в желчный проток, а не в сосуды печени. Если все в порядке, через иглу в просвет протока вводят мягкий проводник, диаметром 0,3 мм, после чего иглу удаляют. С помощью проводника устанавливают гибкий катетер диаметром около 2 мм, через который вводят контрастирующий препарат и проводят серию снимков для обнаружения места обструкции, ее протяженность и степень блокирования пассажа желчи. После этого определяют тактику дальнейших действий:
- По возможности, через место сужения в просвет тонкой кишки проводят проводник, через который устанавливается дренаж — пластиковая трубка с множеством отверстий. Его ставят так, чтобы часть отверстий находилась выше места опухоли, а часть ниже ее. Таким образом, желчь будет попадать в дренаж до места обструкции и выходить после него. Наружный конец дренажа выводят на поверхность кожи и присоединяют к нему резервуар, куда будет оттекать избыток желчи.
- Если обтурация непроходима, дренирование желчи будет отводиться только наружно, чтобы снизить токсический эффект гипербилирубинемии. Для компенсации дефицита желчи в желудочно-кишечном тракте, ее придется принимать перорально, запивая водой или соком. Когда воспалительный процесс утихнет, и состояние пациента компенсируется, проводят повторную попытку реканализации или проведения радикальной операции по удалению опухоли поджелудочной железы.
Следует учитывать, что дренирование — это временная мера, направленная на разрешение экстренной ситуации, которая на фоне механической желтухи очень быстро усугубляется. После стабилизации состояния пациента, решается вопрос о возможности проведения радикального удаления опухоли поджелудочной железы. Если это невозможно, проводят стентирование желчных протоков — в месте обтурации устанавливается специальный каркас (стент), который более прочно фиксируется к стенкам протока и поддерживает их в расправленном состоянии.
Установка стента проводится следующим образом:
- Через имеющийся дренаж, к месту стентирования подводят тонкий проводник, а сам дренаж удаляют.
- Если имеется выраженный стеноз, который мешает установке стента, проводят баллонную дилятацию — по проводнику к месту стеноза подводят баллон и расправляют его на несколько минут (в раскрытом состоянии его диаметр около 6-8 мм). Это приводит к временному расширению просвета протока. После этого баллон сдувают и удаляют.
- Через тот же проводник в место стеноза подводится стент в сложенном состоянии. Его диаметр определяют заранее во время проведения холангиографии. После контроля правильности установки стента, его расправляют и извлекают проводящую систему. После этого пациента наблюдают в течение нескольких дней, и если все хорошо, выписывают из стационара.
Эндоскопическое стентирование
Эндоскопическое стентирование проводится во время процедуры эндоскопической ретроградной холангиографии. После того как будет проведено исследование протоковой системы, в место стеноза через фатеров сосочек, находящийся 12-перстной кишке вводят проводник и по нему аналогичным образом устанавливают стент. После контроля правильности его расположения, стент раздувают и удаляют вспомогательное оборудование.
При невозможности выполнения стентирования проводят открытые операции по наложению обходных анастомозов между желчными протоками и кишечником в обход опухоли.
Операции на опухоли
Операции при раке поджелудочной железы являются одними из самых сложных в современной хирургии, поскольку требуют удаления большого объема тканей. Удаляется не только сама железа, пораженная опухолью, но и рядом расположенные органы: часть тонкой кишки, часть желудка, желчный проток, регионарные лимфатические узлы, висцеральная жировая клетчатка. Разумеется, после такого объема вмешательства требуется серьезная реконструкция и восстановление проходимости желудочно-кишечного тракта и желчных протоков.
Однако оперативное лечение возможно далеко не у всех пациентов, поскольку в подавляющем большинстве случаев рак поджелудочной железы диагностируется, когда опухоль имеет нерезектабельное состояние. В этом случае назначаются другие методы противоопухолевого лечения для перевода новообразования в резектабельное состояние, после чего делают попытку радикальной операции.
Химио- и радиотерапия
Химиотерапия (ХТ) при раке поджелудочной железы может назначаться в предоперационном и послеоперационном периоде. В первом случае, ее целью будет уменьшение опухолевой массы и достижение резектабельности. В послеоперационном периоде ХТ назначается для поддержания результата лечения и предотвращения прогрессирования и метастазирования рака.
Основным препаратом, используемым при адъювантной ХТ рака поджелудочной железы, является гемцитабин. Его могут применять как в монорежиме, так и в комплексных схемах совместно с капецитабином или фторурацилом. При лечении метастатического рака или при прогрессировании, после адъювантной ХТ применяются более агрессивные 4-х компонентные схемы.
Радиотерапия в основном применяется в качестве паллиативной терапии для облегчения болевого синдрома. Но есть данные о ее эффективности в рамках проведения химиолучевой терапии на этапе подготовки к радикальному хирургическому вмешательству.
Источник
Симптомы различных форм панкреатита
Одним из основных симптомов острого и большинства форм хронического панкреатита является боль (панкреатическая колика), продолжительность которой может быть различной.
- Заболевания, протекающие с болью в животе
Она локализуется в надчревье, в левой и правой подреберной областях, носит опоясывающий характер, распространяется в нижние отделы грудной клетки кзади. Иногда боль иррадиирует за грудину и в область сердца. При обструктивных формах хронического панкреатита боль носит приступообразный характер, а при хроническом необструктивном — длительный постоянный умеренно выраженный. В основе боли лежит отек поджелудочной железы, который вызывает напряжение ее капсулы, а также оказывает давление на солнечное сплетение. Боль может быть обусловлена затрудненным оттоком секрета поджелудочной железы в связи с повышением давления в ее протоке и в результате дуоденостаза; наличием в поджелудочной железе обильно развитой еети нервных окончаний и рецепторного аппарата, вовлекающегося в патологический процесс. Имеет значение также и повышение чувствительности Нервных окончаний в результате активации кининовой системы.
Боль продолжается от нескольких часов до нескольких суток и более. Ее интенсивность обычно соответствует тяжести процесса и наиболее выражена при геморрагическом панкреатите, однако она может быть очень резкой при отеке поджелудочной железы. Подобная боль наблюдается при хроническом рецидивирующем панкреатите. В то же время при хроническом панкреатите она носит более постоянный характер и зависит от наличия в протоках поджелудочной железы камней или другого вида обструкции. Иногда боль в животе возникает из-за вздутия кишок и наличия сопутствующего хронического колита, а также кишечного дисбактериоза.
У больных холангиогенным панкреатитом боль возникает, как правило, после приема пищи, содержащей желчегонные компоненты (жиры, желтки и др.). У больных алкогольным панкреатитом (первичным), протекающим на фоне желудочной гиперсекреции, боль чаще появляется после каждого приема пищи, особенно кислой и острой, после употребления свежих овощей и фруктов.
Одним из важных факторов развития болевого криза у больных хроническим панкреатитом с постоянным болевым синдромом является затруднение оттока панкреатического сока, сопровождающееся повышением давления в главном протоке поджелудочной железы. При хроническом рецидивирующем панкреатите причинами боли, помимо интрапанкреатической гипертензии и расширения протоков поджелудочной железы, а также аутолиза ее паренхимы, являются воспалительные и рубцовые изменения ткани вокруг поджелудочной железы с вовлечением в патологический процесс нервных окончаний. Паренхима поджелудочной железы и ее капсула обильно снабжены нервами, каждая ацинарная клетка (панкреацит) «окутана» нервными окончаниями, поэтому при различных формах панкреатитов ведущим является болевой синдром, который носит разный характер в зависимости от патогенеза данной формы острого или хронического панкреатита. Иногда приступы панкреатита могут маскироваться приступами желчной колики, имеющей яркую клиническую картину: боль в правом подреберье, иррадиирующая в спину, рвота с примесью желчи. Особое место занимает хронический панкреатит как проявление постхолецистэктомического синдрома. Он может протекать как хронический рецидивирующий панкреатит с панкреатическими атаками, так и как хронический панкреатит с постоянной болью в связи с обтурационным процессом в протоках поджелудочной железы. В то же время постхолецистэктомический синдром может проявляться только экзокринной недостаточностью поджелудочной железы. Резкое усиление боли в начальной стадии развития деструктивной формы острого и хронического рецидивирующего панкреатита можно объяснить выходом протеолитических ферментов в межклеточные щели и периацинусные пространства, а также химическим воздействием на нервные элементы паренхимы поджелудочной железы. Отсюда понятен и эффект снижения интенсивности боли при значительном некрозе ткани поджелудочной железы, когда наступает омертвение нервных окончаний и прекращается поступление болевых импульсов по нервным стволам в ЦНС. Возникновению боли способствует также повышение давления в желчных протоках.
При резкой интоксикации, заторможенности боль не всегда выражена, что может быть причиной диагностических ошибок. При некрозе поджелудочной железы боль длительная и нестерпимая, ее можно сравнить только с болью при инфаркте миокарда, прободной язве желудка и двенадцатиперстной кишки. Схваткообразная боль чаще отмечается при динамической кишечной непроходимости, вызванной деструктивным панкреатитом.
На ранних стадиях хронического панкреатита чаще наблюдается запор, связанный с гипомоторной дискинезией желчных протоков и толстой кишки, в дальнейшем появляется понос либо неустойчивый стул с чередованием запоров и поносов. Диарея особенно характерна для больных алкогольным панкреатитом. При синдроме мальдигестии кал приобретает светлую или серую окраску, количество каловых масс резко увеличивается (большой панкреатический стул). Наряду с похуданием у больных часто наблюдаются сухость языка, глоссит, стоматит и другие проявления дисбаланса витаминов.
При тяжелом течении заболевания отмечается вторичный сахарный диабет, который обычно протекает легче эссенциального. Причем проявления его зависят от фазы основного заболевания — содержание глюкозы в крови возрастает при обострении и снижается иногда до нормы при ремиссии. Для выявления скрытой инкреторной недостаточности поджелудочной железы целесообразно использовать общедоступный и широко распространенный тест определения толерантности к глюкозе. Недостаточность инсулина сопровождается низким Уровнем глюкагона в крови, так как при хроническом панкреатите одновременно происходит уменьшение количества а- и ß-клеток панкреатических островков. Одновременное снижение уровня глюкагона и инсулина в крови следует учитывать при лечении панкреатита, так как при снижении глюкагонового механизма даже небольшие дозы инсулина могут приводить к развитию гипогликемии и даже комы. Сахарный диабет свидетельствует о тяжелом течении хронического панкреатита и чаще встречается (как и стеаторея) при кальцифицирующем панкреатите.
Нередко при хроническом панкреатите выявляется гепатомегалия, связанная с хроническим неспецифическим реактивным гепатитом, и спленомегалия, обусловленная тромбозом селезеночной вены.
Выделение некоторыми авторами латентной (безболевой) формы панкреатита, но протекающей с экзо-, а иногда эндокринной недостаточностью поджелудочной железы, по всей видимости, нецелесообразно. Нельзя назвать латентным панкреатит, сопровождающийся поносом, непереносимостью большого количества продуктов, гипотрофией, дисбалансом витаминов и часто соматогенным неврозом.
По мере прогрессирования хронического панкреатита с острыми атаками периодичность боли и ее интенсивность могут уменьшаться, а секреторная недостаточность поджелудочной железы утяжеляться. В дальнейшем присоединяется и инкреторная недостаточность поджелудочной железы в виде развития сахарного диабета.
К ведущим признакам острого и хронического панкреатитов относятся тошнота и рвота. При остром панкреатите и рецидивирующей форме хронического панкреатита рвота мучительна и не приносит облегчения.
- Причины тошноты и рвоты
Шок и коллапс сопровождают тяжелые формы острого панкреатита, в основном геморрагическую. Температура тела при панкреатите может быть различной — повышенной при гнойном процессе, нормальной и даже пониженной при коллапсе и отечной форме панкреатита.
При панкреатите изменяется окраска общих кожных покровов (бледность, цианоз, желтушность). Цианоз встречается нечасто, но сопровождает тяжелые формы острого и хронического рецидивирующего панкреатита. Он может быть общим и местным в виде отдельных участков на передней брюшной стенке (симптом Хольтштедта), на боковых поверхностях живота (симптом Грея-Турнера), вокруг пупка (симптом Куллена), на лице (симптом Мондора). Появляются экхимозы вокруг пупка и петехии на ягодицах (симптом Грюнвальда). Выраженный цианоз лица (симптом Легерлефа) встречается при крайне тяжелом течении панкреонекроза — с тяжелой интоксикацией и глубокими нарушениями периферического кровообращения. Появление стойкого цианоза в области живота служит плохим прогностическим признаком. Иногда наблюдается покраснение лица с небольшим цианотическим оттенком (симптом Гюльзова). Возникновение этих симптомов объясняется активацией калликреин-кининовой системы при тяжелых формах панкреатита, так как вазоактивные пептиды, относящиеся к кининовой системе, изменяют реологические свойства крови, проницаемость сосудистой стенки, замедляют ток крови, вызывают тромбообразование в мелких сосудах.
У больных хроническим панкреатитом иногда наблюдается симптом Тужилина (симптом «красных капелек»). На коже живота, груди и спины появляются красные пятнышки правильной округлой формы, которые не исчезают при надавливании и представляют собой сосудистые аневризмы, но не сосудистые звездочки, обнаруживаемые при циррозе печени. При обострении панкреатита количество этих «капелек» увеличивается, при стихании процесса они могут исчезать. Этот симптом не следует считать специфичным для хронического панкреатита, так как он может наблюдаться при сосудистых заболеваниях. При хроническом панкреатите иногда отмечается положительный симптом Кача — гиперестезия кожи в зоне иннервации ТVIII слева, а также симптом Гротта — атрофия подкожной основы в области проекции поджелудочной железы на переднюю брюшную стенку.
При тяжелых формах острого и острых атак хронического панкреатита можно обнаружить выпот в брюшной, реже — в плевральной полости. Симптом Щеткина-Блюмберга указывает на наличие выпота в брюшной полости и раздражение брюшины. При панкреатонекрозе он бывает положительным в 52,4% случаев, при отечном панкреатите — в 5,6%.
При отечной и деструктивной формах острого и хронического рецидивирующего панкреатитов в 4% случаев могут наблюдаться симптомы Воскресенского — отсутствие пульсации брюшной аорты, так как она прикрыта увеличенной отечной поджелудочной железой и задний Мейо-Робсона — напряжение мышц и болезненность при надавливании в области левого реберно-позвоночного угла. Почти все формы острого и хронического панкреатитов с болевым синдромом сопровождаются симптомом Георгиевского-Мюсси слева. При холецистопанкреатите он может быть справа. Положительный симптом Чухриенко (боль при толчкообразных движениях брюшной стенки снизу вверх кистью, поставленной поперек живота ниже пупка) наблюдается в 25% случаев при панкреатонекрозе и в 13% — при отечном панкреатите.
Желтуха отмечается у 10-30% больных острым и хроническим панкреатитом. Чаще она связана или со сдавливанием общего желчного протока отечной головкой поджелудочной железы, или с сочетанием панкреатита с желчнокаменной болезнью и поражением желчных протоков (механическая закупорка камнем, воспаление, спазм сфинктера Одди, папиллит). Раннее появление желтухи объясняли наличием очагов некроза печени вследствие выхода активного трипсина в кровь.
- Читайте также о причинах желтухи
Источник