Врожденный иммунитет к краснухе
Содержание статьи
Врожденная краснуха
Врожденная краснуха — вирусное заболевание, передающееся от инфицированной матери ребенку во внутриутробном периоде. Заражение женщины происходит во время беременности либо до нее. Болезнь проявляется множественными внутренними пороками и дефектами развития плода, преимущественно поражением органов зрения и слуха, а также сердечно-сосудистой и нервной системы. В большинстве случаев проявляется с первых дней жизни, но возможно и более позднее обнаружение симптомов. Диагностируется с момента рождения специальными лабораторными тестами и клинически (по вышеуказанной симптоматике). Специфическое лечение отсутствует, применяется интерферон и симптоматическая терапия.
Общие сведения
Врожденная краснуха — контагиозное заболевание. Это означает, что ребенок, которому педиатр поставил такой диагноз, может передавать вирус окружающим. Болезнь получила свое название в 1740 году по одному из распространенных симптомов — тромбоцитопенической пурпуре. Первым врачом, описавшим заболевание, был Ф. Хофман. Однако прошло более двухсот лет, прежде чем врожденная краснуха стала вызывать серьезные опасения, поскольку именно во второй половине ХХ века был выявлен возбудитель инфекции. Вместе с этим была обнаружена связь между заболеванием женщины во время беременности и патологиями новорожденного.
Из других особенностей следует отметить высокое распространение инфекции в странах с умеренным климатом и сезонность. Пик заболеваемости приходится на весну и осень. Крупные эпидемии случаются раз в 6-9 лет, причем среди непривитого населения частота заболеваемости выше. По этой причине педиатрия — первая и самая важная клиническая дисциплина в вопросах профилактики врожденной краснухи. Именно в первые годы жизни дети получают вакцину против краснухи, что и позволяет избежать заражения во взрослом возрасте, в частности, во время беременности у женщин.
Статистика показывает, что врожденная краснуха составляет до 10% среди всех врожденных патологий. При заражении женщины и плода в первые недели беременности самопроизвольный аборт случается в 40% случаев. В 75% случаев отмечаются множественные поражения органов (два и более дефекта). Последние статистические данные свидетельствуют о том, что заболеваемость неуклонно возрастает.
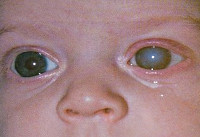
Врожденная краснуха
Причины врожденной краснухи
Единственной причиной инфекции является вирус краснухи, выделенный американскими учеными в 1961 году. Это РНК-вирус, относится к семейству тогавирусов. Заражение происходит во внутриутробном периоде, когда возбудитель от инфицированной матери проходит через сосуды плаценты, попадая в кровь плода. Риск заражения зависит от того, когда именно заболела будущая мать. Если женщина переносит инфекцию в первом триместре беременности, то в 60-90% случаев у ребенка будет диагностирована врожденная краснуха. Во втором триместре риск уменьшается до 10-20% случаев. К концу беременности риск заражения плода снова повышается из-за ослабления плацентарного барьера. Большей опасности подвержены женщины, не вакцинированные ранее.
Проходя через сосуды плаценты, возбудитель врожденной краснухи попадает в кровь плода, где оказывает тератогенное действие. Он воздействует непосредственно на генетический аппарат клетки (хромосомы), замедляя рост и развитие органов, с чем и связаны множественные пороки развития. Попутно вирус разрушает мелкие сосуды плаценты, что приводит к ухудшению плацентарного кровотока. Отсутствие должного питания и хроническая гипоксия плода также способствуют замедлению развития ребенка. В хрусталике глаза и улитке внутреннего уха вирус оказывает непосредственное цитодекструктивное действие, то есть разрушает клетки. Чем раньше произошло заражение, тем более серьезными будут симптомы врожденной краснухи, поскольку именно на первых неделях беременности происходит закладка основных систем: сначала органов зрения, затем — органов слуха, сердечно-сосудистой и нервной системы и т. д.
Симптомы врожденной краснухи
Еще в 1942 году Н. Грегг выделил три основных признака врожденной краснухи: поражение органов зрения (чаще всего врожденная катаракта), глухота и пороки сердца. Симптоматика обычно наблюдается сразу после рождения ребенка, реже врожденная краснуха проявляет себя через несколько лет. Речь идет об отставании в умственном развитии. Выраженность клинических проявлений зависит от срока беременности, на котором произошло заражение. Поэтому на практике не всегда имеет место классическая триада симптомов Н. Грегга, а если они и представлены в совокупности, то нарушения могут быть не настолько грубыми.
Среди врожденных пороков сердца часто встречается поражение клапана аорты, стеноз аорты, дефекты межпредсердной и межжелудочковой перегородки. Это вызывает серьезную недостаточность кровообращения, из-за чего все внутренние органы оказываются недоразвиты в той или иной степени. Поражение нервной системы может проявляться микроцефалией, гидроцефалией, встречаются случаи менингоэнцефалита, параличей и судорог, нарушений сознания. Катаракта, глаукома, микроофтальмия наиболее вероятны, когда заражение происходит на первых неделях беременности. Также часто выявляются пороки развития скелета, такие как остеопороз, дисплазия тазобедренных суставов, синдактилия. Реже встречаются пороки развития мочеполовой и пищеварительной систем.
К основным симптомам врожденной краснухи относится также тромбоцитопеническая пурпура, причина которой — сосудистые нарушения и изменения в крови больного ребенка. Визуально пурпура выглядит, как ярко-красная сыпь по всему телу малыша. Как правило, сыпь проходит без лечения через пару недель после рождения. Неспецифическим симптомом является длительная желтуха новорожденного, связанная с недостаточным развитием внутренних органов и неспособностью утилизировать избыточный билирубин в крови, как это происходит в норме. Внешне новорожденный обычно выглядит слегка заторможенным. В первую очередь это обусловлено поражением зрительного и слухового аппарата, но здесь играют роль и неврологические нарушения.
Исход заболевания напрямую зависит от его тяжести. В тяжелых случаях продолжительность жизни больных детей составляет несколько лет. К смертельному исходу приводят, как правило, пороки сердца и сосудов (стеноз аорты и легочной артерии, открытый артериальный проток), микроцефалия, гидроцефалия, менингоэнфефалиты, гепатит, заболевания костей, тяжелая тромбоцитопения, присоединение различных инфекций вследствие низкого иммунитета и др. Врожденная краснуха считается полностью излеченной, когда вирус перестает обнаруживаться в крови. После заболевания формируется стойкий иммунитет.
Диагностика врожденной краснухи
Первый этап — ранняя пренатальная диагностика, то есть выявление заболевания у беременной женщины. Этим занимаются инфекционист и акушер-гинеколог, наблюдающий женщину на протяжении беременности. Когда диагноз подтвержден, можно оценить вероятность развития врожденной краснухи у ребенка. Будущая мать имеет возможность принять осознанное решение о вынашивании ребенка либо искусственном прерывании беременности с учетом всех медицинских показаний. Риск развития болезни у ребенка зависит от срока беременности и достигает 60-90% в первом триместре.
После родов врожденная краснуха предварительно диагностируется клинически, то есть по основным симптомам. Врачи обращают внимание на одновременное поражение органов зрения и слуха. Во-первых, в процессе физикального осмотра неонатолог обнаружит, что ребенок не реагирует на яркий свет в родовом зале и не поворачивает голову в сторону источника звука. Также сразу можно заподозрить и пороки сердца. Иногда внешне отмечаются неврологические признаки: нарушения мышечного тонуса, микроцефалия, гидроцефалия, симптомы менингизма и др. Ярко-красная сыпь заметна с первых дней жизни.
Врожденная краснуха подтверждается лабораторными тестами. Диагноз считается достоверным после обнаружения специфических IgM-антител в жидкостях организма: моче, крови, спинномозговой жидкости. Чаще всего проводят анализ мочи и мазка из носоглотки. Выявить антитела позволяет ИФА-диагностика. Лабораторные исследования помогают отличить врожденную краснуху от многих заболеваний с похожей симптоматикой, таких как цитомегаловирусная инфекция, токсоплазмоз, вирус Эпштейна-Барр и некоторых других.
Для диагностики пороков сердца проводят ЭКГ и ЭхоКГ, нарушения слуха и зрения уточняют и подтверждают узкие специалисты — офтальмолог и оториноларинолог. Обязательно наблюдение у детского невролога с самого рождения. Даже если с первых дней жизни не обнаружено неврологических нарушений, они очень часто проявляются позже, даже через несколько лет. Тогда же к терапии может подключиться психиатр, поскольку отставание в умственном развитии неизбежно — от легких когнитивных расстройств до олигофрении разной степени тяжести.
Лечение врожденной краснухи
Терапия проводится исключительно в условиях стационара. Поскольку врожденная краснуха имеет вирусную природу, в лечении задействованы препараты, повышающие противовирусный иммунитет, а именно — интерферон. Все остальное — борьба с симптомами заболевания.
Реабилитационные меры направлены на компенсацию или устранение сопутствующих заболеваний внутренних органов. Пороки сердца чаще всего операбельны и корректируются. Нарушения слуха и зрения устраняются настолько, насколько это возможно. Внутриутробное поражение головного мозга не поддается лечению, врач может лишь корректировать внутричерепное давление, судороги, если они имеются, но полное излечение невозможно. Перечисленные меры могут значительно повысить качество жизни больного ребенка. Одновременно проводится и социальная адаптация, поскольку перенесенная врожденная краснуха делает ребенка инвалидом, а также влияет на его умственное развитие.
Прогноз и профилактика врожденной краснухи
Прогноз полностью зависит от степени тяжести заболевания, которая определяется сроком инфицирования плода и имеющейся симптоматикой. В тяжелых случаях продолжительность жизни составляет несколько лет. Если органы зрения и слуха мало пострадали, в дальнейшем врожденная краснуха будет проявляться только отставанием в развитии и неврологическими нарушениями.
Профилактика тесно связана с ранней диагностикой краснухи у беременной женщины. В первом триместре рекомендуется прервать беременность в связи с высоким риском инфицирования плода и наиболее тяжелыми клиническими проявлениями в случае заражения. Смертность среди таких детей остается высокой. Еще одним эффективным способом профилактики врожденной краснухи является вакцинация. У детей она проводится в первые годы жизни. Вакцинация против краснухи является обязательной в Национальном календаре прививок. Взрослым, особенно женщинам репродуктивного возраста, повторная иммунизация рекомендована каждые 10 лет.
Источник
Краснуха — симптомы и лечение
Над статьей доктора Александрова Павла Андреевича работали литературный редактор Маргарита Тихонова, научный редактор Сергей Федосов
Дата публикации 11 апреля 2018Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Краснуха (Rubeola) — вирусное заболевание острого характера. Формируется при попадании в организм вируса краснухи, поражающего эпителиальную ткань верхних воздухоносных путей, группы регионарных лимфоузлов и кожу.
Клинические характеристики: синдром общей инфекционной интоксикации, мелкопятнистая экзантема, генерализованная лимфаденопатия, фарингит и не ярко выраженный конъюнктивит. Развитие заболевания в типичном (детском и юношеском) возрасте характеризуется не тяжёлым доброкачественным течением.
Источники инфекции и способы передачи
Этиология
Царство — вирусы
Подцарство — РНК-содержащие
Семейство — Togaviridae
Род — Rubivirus
вид — возбудитель краснухи (Rubella virus)
Синдромы заболевания впервые были описаны в 1740 году Ф. Хофманом (Германия). Выделили вирус лишь в 1961 году. Это сделали несколько независимых учёных: Т.X. Уэллером, П.Д. Паркманом, Ф.А. Невой.
Вирион (вирусная частица) возбудителя представляет форму сферы. Генетический материал выполнен одноцепочечной РНК, покрытой капсидом и внешним липидным контуром, на поверхности которого локализуются шипы (при их помощи вирус прикрепляется к клеткам). В структуре вируса различают три белка: С, Е1 и Е2. Е1 (гемагглютинин) и Е2 (протективный антиген) — гликопротеины (или шипы), локализующиеся во внешнем покрове вириона. Имеют единый серотип.
Вирус способен разрушать и склеивать человеческие эритроциты (гемолитические свойства), благодаря наличию нейраминидазы поражает нервную ткань.
Очень нестоек в окружающей среде: восприимчив к ультрафиолетовому излучению, при подсушивании и воздействии дезинфектантов (средств против микроорганизмов) погибает мгновенно. Неплохо сохраняется при пониженных температурах. Возможна культивация вируса на культурах клеток.[4]
Эпидемиология
Сугубо антропоноз. Источник инфекции — заражённый человек (не исключая больного с атипичной формой краснухи). Инфицированный заразен от последней недели инкубации и до первой недели после появления сыпи. Выделение заражающих вирионов у детей с врожденной краснушной инфекцией (синдром врождённой краснухи — СВК) возможно до двух лет. Наиболее высокий уровень риска СВК представляется в тех районах, где у молодых женщин нет коллективного иммунитета к данному заболеванию (после вакцинации или ранее перенесённой краснухи). До того, как в обиход ввели прививки от вируса краснухи, примерно четыре новорождённых ребёнка из тысячи рождались с СВК.
Передача инфекции осуществляется воздушно-капельным (аэрозольным) путём, а также вертикальным — трансплацентарным (если женщина заболевает краснухой во период беременности). Теоретически возможно заражение от недавно привитых людей (хотя по факту — это редкий случай, в основном бывает у людей с выраженным иммунодефицитом).
Заболеваемость
В последние десятилетия ввиду масштабной профилактики краснухи с помощью вакцинации заболевание фактически устранено в ряде развитых и в некоторых развивающихся стран.
У матери, привитой или переболевшей корью, имеется иммунитет к заболеванию, который она передаёт своему ребёнку. Поэтому такие дети имеют врождённый иммунитет, впоследствии снижающийся и исчезающий примерно к шести месяцам (т. е. через время дети обретают восприимчивость к инфекции).
Сезонный характер заболевания — весенне-зимний. После перенесения инфекции и прохождения полного курса вакцинации возникает стойкий пожизненный иммунитет (в некоторых случаях после прививок требуется ревакцинация во взрослом возрасте, что особенно актуально у женщин детородного возраста, которые не болели краснухой).[5]
В основном краснухой болеют дети, которые переносят заболевание сравнительно благоприятно, и подростки. Сейчас же это заболевание зачастую возникает и у взрослых. Причина тому — отказ большинства людей от профилактики краснухи (вакцинации).
Клинические проявления краснухи у взрослых значительно тяжелее, чем у детей. Заболевание у взрослых пациентов протекает в основном атипично.
Почему взрослые переносят краснуху тяжелее, чем дети
Взрослые переносят краснуху тяжелее детей по причине эволюционных особенностей иммунной системы — у ребёнка иммунный ответ более лабильный, он запрограммирован быстро и адекватно реагировать на большое количество новых для него угроз, в том числе и на вирус краснухи. Иммунный ответ у взрослого человека уже не так быстр и гибок, он «расслаблен», так как за длительную жизнь уже повстречался со многим. Поэтому при заражении краснухой иммунитет взрослого не успевает среагировать адекватно, не имеет набора клеток, нужного для быстрой нейтрализации вируса, что ведёт к утяжелению болезни.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы краснухи
Инкубационный период краснухи: от 11 суток до 24 дней.
Острый характер заболевания вначале (т. е. проявление основного синдрома происходит в первые сутки от начала инфицирования). У взрослого человека развитие заболевания иногда может запаздывать ввиду особенностей иммунной системы.
К синдромам краснухи относятся:
- общеинфекционный синдром с проявлением интоксикации (обычно умеренно выраженный);
- мелкопятнистая сыпь;
- энантемы — высыпания на слизистых оболочках (пятна Форхгеймера);
- конъюнктивит (умеренно выраженный);
- генерализованная лимфаденопатия — увеличение лимфоузлов (ГЛАП);
- поражение респираторного тракта (фарингит);
- увеличение селезёнки и печени (гепатоспленомегалия).
Общие симптомы краснухи. Начало заболевания характеризуется лёгким недомоганием, терпимыми головными болями, лёгким ознобом, болями в суставах и мышцах, нарушениями сна (бессонницей), ухудшением аппетита. Температура тела зачастую субфебрильная (37,1-38°C).
Симптомы краснухи со стороны органов дыхания и глаз. Наступает першение в горле, лёгкий сухой кашель, заложенность носа/насморк, светобоязнь, покраснение глаз.
Сыпь. В конце первого дня на кожных покровах появляется высыпание, с приходом которого значимо возрастает выраженность общеинфекционного синдрома и воспалительного процесса слизистых оболочек.
Во время осмотра обнаруживаются небольшие пятнышки, появляющиеся повсеместно (кроме подошв и ладоней). У взрослых пациентов они могут быть макуло-папулёзными. К признакам краснухи также относят бледно-розовую сыпь со сгущением в области лица в виде «бабочки» и в плечевом поясе, иногда в районе локтевых сгибов — симптом Пастиа (при этом цвет кожи остаётся неизменным). Часто человек, больной краснухой имеет вид «ошпаренного кипятком». Угасание сыпи происходит за 3-4 дня без шелушения и пигментации.
Сыпь на нёбе. Во время проведения фарингоскопии можно отметить умеренную гиперемию слизистой оболочки ротоглотки (покраснение вследствие притока крови), на слизистой оболочке мягкого нёба может быть обнаружена энантема — небольшие пятнышки, имеющие бледно-розовый окрас (пятна Форхгеймера).
Поражение лимфатических узлов, селезёнки и печени. Группы затылочных, заднешейных и околоушных (регионарных) лимфоузлов увеличены, слабо болезненны. Иногда выявляется укрупнение селезёнки и печени.
Заболевания, похожие на краснуху
Различают следующие случаи краснухи:
- «Подозрительный» — острое заболевание с одним или несколькими типичными клиническими признаками инфекции;
- «Вероятный» — острое заболевание с клиническими признаками краснухи, эпидемиологически связанное с иным эпизодом данной инфекции (подозрительным или подтверждённым);
- «Подтвержденный» — лабораторно доказанное заболевание, классифицированное ранее как «подозрительный» или «вероятный» случай. Данный лабораторно подтверждённый случай может иметь стёртую, атипичную форму.
Бывает так, что лабораторное исследование невозможно. Тогда «вероятная» краснуха классифицируется как «подтверждённая».
Окончательно диагноз краснухи может быть установлен только путём изучения результатов лабораторных исследований (клиническое подтверждение диагноза; установление связи с иными эпизодами данной инфекции, которые подтверждены в лабораторных условиях).
Краснуха при беременности, бывает ли краснуха у грудничков
Достаточно редкая в настоящее время разновидность краснухи — это врождённая краснушная инфекция (СВК), возникающая в момент заражения плода внутри материнского утроба инфекцией. Последствия этого достаточно печальные: возможен самопроизвольный аборт на ранних сроках, гибель плода в момент беременности, появление на свет ребёнка с СВК. На частоту и тяжесть поражения плода влияет срок беременности, на котором произошло проникновение инфекции в организм (в первые четыре недели беременности — тяжёлое поражение — до 60% случаев; в три месяца — до 15%; в четыре месяца — до 6%; с пятого месяца риск СВК — 1,7%). К врождённым дефектам, которые связывают с СВК, относят болезни сердца, глазные болезни (ухудшение остроты зрения, катаракта, нистагм (непроизвольное колебательное движение глаз), микрофтальмия (атрофия глазного яблока), врождённая глаукома), стабизм (косоглазие), снижение слуха, отдалённые задержки умственного развития.[3][6]
Тяжёлое течение краснухи
- выраженная интоксикация не менее четырёх дней;
- температура не менее 39 °C не менее двух дней;
- умеренно выраженные катаральные явления (насморк, кашель);
- значимое увеличение затылочных лимфатических узлов;
- обильная сыпь с тенденцией к слиянию;
- развитие осложнений.
Клинические проявления краснухи у детей
Краснуха у детей и взрослых протекает схоже, отличия заключаются лишь в длительности и силе выраженности симптомов — взрослые болеют дольше и тяжелее.
Патогенез краснухи
Входными воротами для вируса краснухи служит эпителий верхних дыхательных путей. Так он внедряется в человеческий организм и локализуется, накапливается и размножается в регионарных лимфоузлах. После вирус прорывается в кровь — появляется вирусемия (распространение вируса по телу). Благодаря эпителиотропным свойствам вируса краснухи, возникают высыпания, персистенция (длительное прибывание микроорганизмов) в лимфоузлах вызывает их гиперплазию, возможно поражение тромбоцитов.
Антитела М класса начинают образовываться и персистировать в кровеносном русле через 1-2 дня с момента начала болезни.
В момент заражения болезнью краснухой во время протекания беременности (у женщин без иммунитета!) вирус попадает в слои эпителия ворсинок хориона, а также в эндотелиальные клетки кровеносных сосудов плаценты. Это, в свою очередь, вызывает затяжную ишемию (уменьшение кровоснабжения) органов и тканей плода. Нарушение клеточного цикла приводит к развитию хромосомных нарушений, что обуславливает гибель или тяжёлый порок развития плода (важную роль играет срок беременности, на котором произошло заражение инфекцией).[4][7]
Классификация и стадии развития краснухи
В основе нижеприведённой систематизации краснухи лежит классификация по А.П. Казанцеву.
Исходя из клинической формы заболевания выделяют следующие виды болезни:
1. Приобретённая краснуха:
- типичная (обычная) форма краснухи — сопровождается типичными симптомами краснухи, в том числе сыпью;
- атипичная (нехарактерная) форма краснухи — без высыпаний;
- субклиническая (бессимптомная) форма краснухи — без симптомов, заболевание выявляют по наличию антител.
2. Врождённая краснуха:
- с врождённым пороком сердца;
- с поражением нервных структур;
- с поражением слухового пути;
- с поражением глаз;
- смешанные.
Выделяют три степени тяжести краснухи:
- лёгкая;
- средняя;
- тяжёлая.
Отдельно рассматривают резидуальное (оставшееся после заболевания) проявление врождённой краснухи.
Осложнения краснухи
1.артропатия (артралгия и артрит) — проявление признаков происходит спустя 1-2 дня после исчезновения высыпаний, длится 5-10 суток, сопровождается нарушениями в отношении суставов (припухлость и болезненность), проходит бесследно;
2. тромбоцитопеническая пурпура (болезнь Верльгофа) — крупная геморрагическая экзантема (высыпание) петехиального типа, не исключена возможность кровоточивости дёсен, гематурии (присутствия крови в моче);
3. энцефалит — спустя пять суток от момента появления высыпаний происходит обострение боли в голове, судороги, менингеальная и очаговая симптоматика, кома;
4. серозный менингит.[4][5]
Диагностика краснухи
К какому врачу обратиться. При появлении симптомов краснухи следует обратиться к педиатру или терапевту. Чтобы подобрать максимально эффективное лечение, врач может направить пациента на консультацию к инфекционисту.
Подготовка к сдаче анализов. Специальной подготовки к сдаче анализов на краснуху не требуется.
Лабораторная диагностика:
- развёрнутый клинический анализ крови (лейкопения, относительный лимфо- и моноцитоз, появление плазматических клеток менее 20%, иногда небольшое количество атипичных мононуклеаров, СОЭ в норме или повышена); если развивается осложнение, то происходят соответствующие изменения.
- клинический анализ мочи (гематурия);
- серологическая диагностика (обнаружение в кровяной сыворотке антител, относящихся к классам М и G, методом ИФА, установление наличия авидности антител класса G, краснушного вируса, используя метод полимеразной цепной реакции — ПЦР) — является стандартом лабораторной диагностики;
- допустимо проведение диагностики с помощью метода ПЦР из материала слизи носоглотки, спинномозговой жидкости, урины.
При развитии осложнений краснухи прибегают к соответствующим методам диагностики применительно к конкретной ситуации.
Отдельному рассмотрению подлежит лабораторное исследование беременных женщин (в особенности тех, кто не был вакцинирован и не болел краснухой), поскольку для них заболевание наиболее опасно. Согласно Санитарным правилам, женщинам «в положении», находившимся в очаге инфекции, необходимо обратиться к врачу для наблюдения за состоянием здоровья и пройти динамическое серологическое обследование (определить наличие IgM и IgG антител).[7]
Значение результатов
| Результаты I обследования | Назначения | ||
|---|---|---|---|
| После I обследования | После II обследования | После III обследования | |
| IgG обнаруженыIgM отсутствуют | повторный анализ спустя 10-14 суток* | риска СВК нет, наблюдение прекращается | — |
| IgG и IgM антитела не обнаружены | исключение контакта с инфицированным, повторный анализ спустя 10-14 суток | если результат тот же — повторный анализ спустя 10-14 суток | если результат не изменился — наблюдение прекращается |
| если присутствуют IgM и отсутствуют IgG — повторный анализ спустя 10-14 суток | если антитела IgG и IgM выявлены — возможен риск СВК | ||
| антитела IgG и IgM выявлены | возможен риск СВК, повторный анализ спустя 10-14 суток** | подтверждается диагноз СВК***, женщинам предлагают самостоятельно решить, будут ли они прерывать беременность | — |
Источник