Вирус краснухи вызывает орви
Содержание статьи
Вирус краснухи вызывает орви
Содержание статьи
В период пандемии важно знать о специфических симптомах коронавируса у взрослых и детей. Как и обычный ОРВИ, он надолго вошел в мир человечества, поэтому рано или поздно с ним столкнётся каждый. Чтобы не спутать сезонную простуду с опасным гриппом или ковидом, необходимо ясно представлять, что это такое, и на какие признаки обращать особое внимание.
Как отличить коронавирус от ОРВИ, простуды и гриппа
COVID-19 – это инфекционное заболевание, возбудителем которого является коронавирус, недавно обнаруженный в Китае. На раннем этапе болезнь сложно отличить от обычной простуды. Но открытия иностранных специалистов и опросы уже переболевших людей позволили получить данные о специфических симптомах, позволяющих дифференцировать его от других недугов.
Основным отличием коронавируса от гриппа и ОРВИ является инкубационный период (время от инфицирования до проявления первых признаков). Респираторные вирусы и грипп дают о себе знать уже на 1-4 сутки. В среднем их инкубационный период составляет 2-3 дня.
Коронавирус размножается в организме больше времени. Его инкубационный период может достигать до 14 дней. Выраженные симптомы у большинства пациентов заметны уже на 5 день, но могут появиться значительно позже.
Теоретически можно предположить, когда произошло инфицирование вирусом (поездка в общественном транспорте, общение с человеком, у которого было плохое самочувствие). Необходимо отсчитать дни, когда проявились первые клинические симптомы, а значит, прийти к выводу, с какой болезнью пришлось столкнуться пациенту. Раннее возникновение недомогания сигнализирует о гриппе и ОРЗ, поздние симптомы указывают на COVID-19.
Важно! Отличие коронавируса от ОРВИ и гриппа – длительность инкубационного периода.
Какие еще простудные заболевания встречаются в период эпидемии?
В осенне-весенний период у детей и взрослых могут возникать различные заболевания, передающиеся воздушно-капельным путём.
Кроме ОРЗ, ОРВИ, гриппа это может быть:
- тонзиллит – воспаление миндалин;
- фарингит – воспаление слизистой гортани;
- аденовирусная инфекция – поражение дыхательных путей и органов зрения;
- метапневмовирусная инфекция, поражающая дыхательные пути;
- парагрипп – поражающий гортань;
- риновирус – заболевание, протекающее с сильным насморком и незначительной температурой.
По данным Минздрава разница между простудными заболеваниями и коронавирусом в лёгкой форме, незначительна. Недуги проявляются повышенной температурой, кашлем, слабостью, насморком, болью в мышцах и суставах, цефалгией, диареей. Однако степень выраженности симптоматики существенно отличается.
Повышение температуры
При COVID-19 столбик термометра повышается от 37.3 и выше. Грипп сопровождается температурой от 38 градусов. Она поднимается внезапно, и больной не может точно определить, когда наступила лихорадка. При ОРВИ повышенная температура практически не встречается.
Кашель
У детей и взрослых ковид практически всегда сопровождается сухим изнурительным кашлем, так как инфекция поражает дыхательные органы. Грипп также сопровождается кашлем, а ОРВИ чаще всего вызывает не сухой, а продуктивный (мокрый) кашель.
Слабость и общее недомогание
Упадок сил сопутствует вирусным заболеваниям. Однако при ОРВИ слабость не всегда отмечается человеком. Ещё один стандартный симптом для всех – ломота в мышцах и суставах.
Насморк, боль в горле и голове, диарея
При коронавирусе признаки ринита наблюдаются редко. В основном присутствует заложенность носа в области переносицы и потеря обоняния. Грипп и респираторные инфекции довольно часто провоцируют слизистые выделения из носовых проходов. Сначала они прозрачные, а позже – желтовато-зелёные.
Цефалгия при ковиде присутствует иногда. Некоторые пациенты отмечают, что голова болит очень сильно, как и при гриппе. При ОРВИ на данный симптом жалобы поступают редко.
Горло при коронавирусе и гриппе болит не сильно. Наблюдается лишь першение, а вот ОРВИ регулярно сопровождается болезненностью, покраснением, отёчностью тканей.
С диареей заболевшие гриппом и ковидом сталкиваются не всегда. При ОРВИ может быть расстройство стула, однако данный симптом встречается редко, зачастую у детей.
Специфические симптомы коронавируса
Роспотребнадзор опубликовал главные признаки коронавируса, которые чаще всего наблюдаются у тяжело заболевших людей. Это сухой кашель и боль в груди. Кашель может быть длительным, не прекращающимся по часу и более. При этом каждый новый приступ ощущается сильнее предыдущего.
На 5-7 день возникает ещё один тревожный симптом – одышка и трудности с дыханием. На 8 день и позже при особо сложной форме недуга может накапливаться жидкость в лёгких, что приводит к нарушению дыхания. Таких больных подключают к аппарату ИВЛ, чтобы обеспечить искусственную вентиляцию лёгких.
Главные симптомы, свойственные исключительно коронавирусу:
- непродуктивный затяжной кашель;
- увеличение температуры тела;
- болезненность в мышцах и суставах;
- боли в горле;
- трудности с дыханием, одышка, ощущение заложенности в области груди;
- диарейный синдром, тошнота.
Отоларингологи замечают ещё один специфический симптом, позволяющий отличить ковид от ОРВИ и обычного гриппа – потеря обоняния и вкуса. Однако и при обычном насморке у человека могут наблюдаться такие изменения.
Недавно итальянские специалисты выявили дополнительный признак коронавируса, который наблюдался у каждого пятого госпитализированного больного – сыпь на коже пальцев ног, похожая на оспу или крапивницу. При этом чаще её встречают у детей. Она бесследно исчезает после выздоровления.
Тревожные симптомы ковида
В 80% случаев коронавирусная инфекция протекает бессимптомно или в лёгкой форме, схожей на сезонную простуду. У 20 % развивается жизнеугрожающее осложнение – вирусная пневмония, отличающаяся стремительным прогрессированием, развитием лёгочной недостаточности.
Поэтому крайне важно обращать внимание на тревожные признаки:
- температура тела выше 38,5 градусов, длящаяся дольше 3 дней;
- теснота, ощущение нехватки воздуха в груди, давящая боль;
- частота вдохов (более 20 за минуту);
- учащённое сердцебиение (более 100 за минуту);
- понижение давления до 90 мм рт. ст.(и ниже);
- насыщение крови кислородом меньше 94% (для самоконтроля многие люди стали приобретать пульсоксиметры);
- потеря сознания, обморочное состояние вследствие нехватки кислорода в организме;
- посинение губ.
Если на фоне ОРВИ возникла сильнейшая одышка, теснота в груди, трудности с дыханием, необходимо срочно вызвать скорую помощь, либо добраться в ближайшее реанимационное отделение для госпитализации и подключения к аппарату ИВЛ.
Важно! Главное отличие от простуды и ОРЗ у коронавируса – отсутствие чихания, насморка, метеоризма, выраженного расстройства пищеварения. У больного бледнеют кожные покровы, может болеть горло, закладывать грудь.
Признаки ОРВИ
Острые респираторные вирусные инфекции поражают органы дыхания (нос, носовые пазухи, гортань, бронхи). Также страдает слизистая оболочка глаз. Основные признаки болезни – заложенность носовых проходов, чихание, слезотечение, покраснение склеры. Температура способна повышаться до 38 С, однако не во всех случаях.
Среди других признаков ОРВИ выделяют:
- першение, покраснение, боли в области горла;
- слезоточивость, резь в глазах, светобоязнь;
- общее недомогание, упадок сил, сонливость, бессонницу;
- увеличение лимфоузлов;
- ломоту в мышцах и суставах;
- усиленную потливость, озноб;
- приступы цефалгии;
- отсутствие аппетита.
У детей болезнь сопровождается плачем, беспокойством, отказом от еды, повышенной температурой тела, потерей веса.
Важно! Отличие ОРВИ от коронавируса и гриппа – невысокая температура, обильный насморк, слезотечение, чихание. Болезнь развивается уже через 2-3 дня после инфицирования.
Симптомы гриппа
Отличить грипп от ОРВИ и простуды не сложно. При поражении организма вирусами гриппа А и В самочувствие ухудшается внезапно. Ещё утром человек может чувствовать себя отлично, а вечером – слечь с лихорадкой. Среди привычных симптомов болезни выделяют жар, озноб, усталость, приступы цефалгии, кашель с першением в области горла, мышечную ломоту, ринит.
Продолжительность болезни зависит от многих факторов, начиная от крепости иммунной системы и заканчивая наличием хронических заболеваний. В чем состоит главное отличие данного заболевания от ковида – это в нарастании симптоматики. Если сильная головная боль, ломота в теле и суставах через 3-5 дней идут на убыль, то коронавирусная инфекция тяжёлой формы только усиливается, требуя срочной госпитализации пациента.
Важно! Гриппом зачастую болеют дети и подростки возрастом 1-14 лет. На эту возрастную категорию приходится 37 % всех случаев недуга.
Осложнения заболеваний
Если запустить болезнь и не принять необходимых мер по борьбе с инфекцией, симптомы могут перейти в хроническую форму. Часто на фоне простуды и гриппа развиваются синусит, ринит, ларингит, отит, гайморит, ангина. Не леченный тонзиллит (ангина) способен привести к началу ревматизма и нефрита.
Также пациент может столкнуться с другими осложнениями вирусных недугов:
- менингоэнцефалитом, полирадикулоневритом;
- конъюнктивитом, ячменем;
- миокардитом, перикардитом;
- пневмонией, бронхитом.
У пациентов обостряются хронические заболевания, страдают внутренние органы, головной мозг.
Прогноз в каждом случае
Прогнозы в каждом случае индивидуальны. Даже обычная простуда может вызвать тяжелейшее осложнение у взрослого или ребёнка, в чем и состоит проблема. Известно, что от коронавируса у пожилых людей (старше 60 лет) и хроников (диабетиков, гипертоников) возникают проблемы с дыханием. Они более склонны к осложнениям и развитию серьёзного течения болезни.
Тяжёлой гриппозной инфекции с поражением нервной, дыхательной, сердечной системы подвержены:
- беременные женщины;
- маленькие дети;
- лица, страдающие аутоиммунными заболеваниями.
Летальность от COVID-19 выше, чем от сезонного гриппа. Однако пока истинные масштабы смертности неизвестны.
Сравнение симптомов коронавируса, гриппа и ОРВИ таблица
На основе материалов, предоставленных ВОЗ, можно сделать сравнительную таблицу с главными симптомами простудных заболеваний, гриппа и коронавируса.
| Основные симптомы | Грипп | ОРВИ | Коронавирус |
| Температура | Часто | Иногда | Часто |
| Общее недомогание | Часто | Иногда | Иногда |
| Кашель | Часто (непродуктивный) | Незначительный (продуктивный) | Част о (непродуктивный) |
| Чихание | Отсутствует | Часто | Отсутствует |
| Ломота суставная и мышечная | Часто | Часто | Иногда |
| Ринит | В некоторых случаях | Часто | В некоторых случаях с потерей обоняния |
| Боли в области горла | В некоторых случаях | Часто | Редко |
| Диарейный синдром | Редко у детей | Иногда | Иногда у взрослых и детей |
| Сыпь на коже | Отсутствует | Отсутствует | В некоторых случаях в виде крапивницы |
| Цефалгия | Часто | Редко | Иногда с сильными приступами |
| Одышка, трудности с дыханием | Отсутствует | Отсутствует | В тяжёлых случаях с болью и заложенностью в груди |
Рекомендуем посмотреть видео об отличиях ОРВИ и коронавируса
Врач-дерматолог высшей категории и автор сайта dermgid.com. Более 15 лет помогаю людям, страдающим от кожных заболеваний различного генеза.
Источник
Пути передачи краснухи, фото, симптомы, лечение — в статье инфекциониста Александрова П. А.
Над статьей доктора
Александрова Павла Андреевича
работали
литературный редактор
Маргарита Тихонова,
научный редактор
Сергей Федосов
Дата публикации 11 апреля 2018Обновлено 29 января 2021
Определение болезни. Причины заболевания
Краснуха (Rubeola) — вирусное заболевание острого характера. Формируется при попадании в организм вируса краснухи, поражающего эпителиальную ткань верхних воздухоносных путей, группы регионарных лимфоузлов и кожу.
Клинические характеристики: синдром общей инфекционной интоксикации, мелкопятнистая экзантема, генерализованная лимфаденопатия, фарингит и не ярко выраженный конъюнктивит. Развитие заболевания в типичном (детском и юношеском) возрасте характеризуется не тяжёлым доброкачественным течением.
Источники инфекции и способы передачи
Этиология
Царство — вирусы
Подцарство — РНК-содержащие
Семейство — Togaviridae
Род — Rubivirus
вид — возбудитель краснухи (Rubella virus)
Синдромы заболевания впервые были описаны в 1740 году Ф. Хофманом (Германия). Выделили вирус лишь в 1961 году. Это сделали несколько независимых учёных: Т.X. Уэллером, П.Д. Паркманом, Ф.А. Невой.
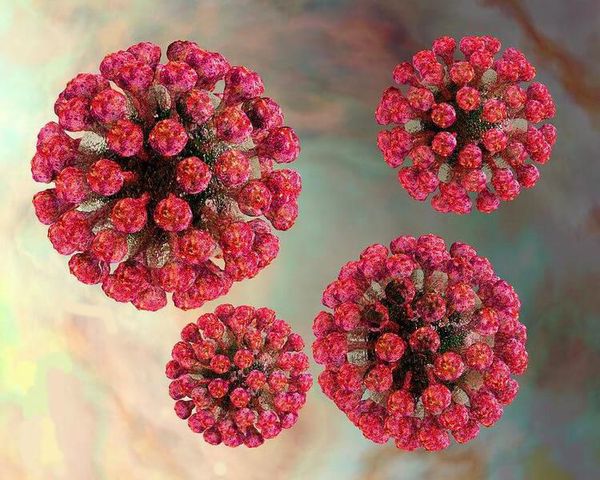
Вирион (вирусная частица) возбудителя представляет форму сферы. Генетический материал выполнен одноцепочечной РНК, покрытой капсидом и внешним липидным контуром, на поверхности которого локализуются шипы (при их помощи вирус прикрепляется к клеткам). В структуре вируса различают три белка: С, Е1 и Е2. Е1 (гемагглютинин) и Е2 (протективный антиген) — гликопротеины (или шипы), локализующиеся во внешнем покрове вириона. Имеют единый серотип.
Вирус способен разрушать и склеивать человеческие эритроциты (гемолитические свойства), благодаря наличию нейраминидазы поражает нервную ткань.
Очень нестоек в окружающей среде: восприимчив к ультрафиолетовому излучению, при подсушивании и воздействии дезинфектантов (средств против микроорганизмов) погибает мгновенно. Неплохо сохраняется при пониженных температурах. Возможна культивация вируса на культурах клеток.[4]
Эпидемиология
Сугубо антропоноз. Источник инфекции — заражённый человек (не исключая больного с атипичной формой краснухи). Инфицированный заразен от последней недели инкубации и до первой недели после появления сыпи. Выделение заражающих вирионов у детей с врожденной краснушной инфекцией (синдром врождённой краснухи — СВК) возможно до двух лет. Наиболее высокий уровень риска СВК представляется в тех районах, где у молодых женщин нет коллективного иммунитета к данному заболеванию (после вакцинации или ранее перенесённой краснухи). До того, как в обиход ввели прививки от вируса краснухи, примерно четыре новорождённых ребёнка из тысячи рождались с СВК.
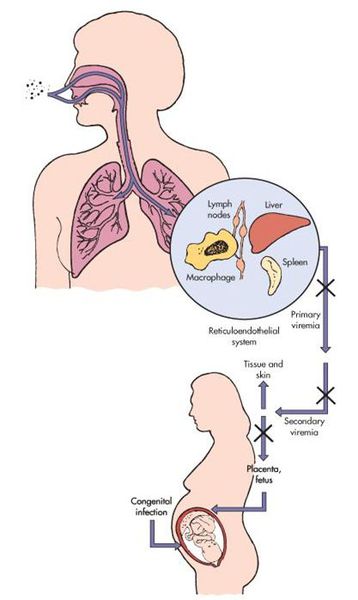
Передача инфекции осуществляется воздушно-капельным (аэрозольным) путём, а также вертикальным — трансплацентарным (если женщина заболевает краснухой во период беременности). Теоретически возможно заражение от недавно привитых людей (хотя по факту — это редкий случай, в основном бывает у людей с выраженным иммунодефицитом).
Заболеваемость
В последние десятилетия ввиду масштабной профилактики краснухи с помощью вакцинации заболевание фактически устранено в ряде развитых и в некоторых развивающихся стран.
У матери, привитой или переболевшей корью, имеется иммунитет к заболеванию, который она передаёт своему ребёнку. Поэтому такие дети имеют врождённый иммунитет, впоследствии снижающийся и исчезающий примерно к шести месяцам (т. е. через время дети обретают восприимчивость к инфекции).
Сезонный характер заболевания — весенне-зимний. После перенесения инфекции и прохождения полного курса вакцинации возникает стойкий пожизненный иммунитет (в некоторых случаях после прививок требуется ревакцинация во взрослом возрасте, что особенно актуально у женщин детородного возраста, которые не болели краснухой).[5]
В основном краснухой болеют дети, которые переносят заболевание сравнительно благоприятно, и подростки. Сейчас же это заболевание зачастую возникает и у взрослых. Причина тому — отказ большинства людей от профилактики краснухи (вакцинации).
Клинические проявления краснухи у взрослых значительно тяжелее, чем у детей. Заболевание у взрослых пациентов протекает в основном атипично.
Почему взрослые переносят краснуху тяжелее, чем дети
Взрослые переносят краснуху тяжелее детей по причине эволюционных особенностей иммунной системы — у ребёнка иммунный ответ более лабильный, он запрограммирован быстро и адекватно реагировать на большое количество новых для него угроз, в том числе и на вирус краснухи. Иммунный ответ у взрослого человека уже не так быстр и гибок, он «расслаблен», так как за длительную жизнь уже повстречался со многим. Поэтому при заражении краснухой иммунитет взрослого не успевает среагировать адекватно, не имеет набора клеток, нужного для быстрой нейтрализации вируса, что ведёт к утяжелению болезни.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы краснухи
Инкубационный период краснухи: от 11 суток до 24 дней.
Острый характер заболевания вначале (т. е. проявление основного синдрома происходит в первые сутки от начала инфицирования). У взрослого человека развитие заболевания иногда может запаздывать ввиду особенностей иммунной системы.
К синдромам краснухи относятся:
- общеинфекционный синдром с проявлением интоксикации (обычно умеренно выраженный);
- мелкопятнистая сыпь;
- энантемы — высыпания на слизистых оболочках (пятна Форхгеймера);
- конъюнктивит (умеренно выраженный);
- генерализованная лимфаденопатия — увеличение лимфоузлов (ГЛАП);
- поражение респираторного тракта (фарингит);
- увеличение селезёнки и печени (гепатоспленомегалия).
Общие симптомы краснухи. Начало заболевания характеризуется лёгким недомоганием, терпимыми головными болями, лёгким ознобом, болями в суставах и мышцах, нарушениями сна (бессонницей), ухудшением аппетита. Температура тела зачастую субфебрильная (37,1-38°C).
Симптомы краснухи со стороны органов дыхания и глаз. Наступает першение в горле, лёгкий сухой кашель, заложенность носа/насморк, светобоязнь, покраснение глаз.
Сыпь. В конце первого дня на кожных покровах появляется высыпание, с приходом которого значимо возрастает выраженность общеинфекционного синдрома и воспалительного процесса слизистых оболочек.
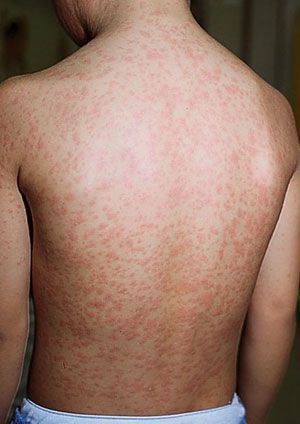
Во время осмотра обнаруживаются небольшие пятнышки, появляющиеся повсеместно (кроме подошв и ладоней). У взрослых пациентов они могут быть макуло-папулёзными. К признакам краснухи также относят бледно-розовую сыпь со сгущением в области лица в виде «бабочки» и в плечевом поясе, иногда в районе локтевых сгибов — симптом Пастиа (при этом цвет кожи остаётся неизменным). Часто человек, больной краснухой имеет вид «ошпаренного кипятком». Угасание сыпи происходит за 3-4 дня без шелушения и пигментации.
Сыпь на нёбе. Во время проведения фарингоскопии можно отметить умеренную гиперемию слизистой оболочки ротоглотки (покраснение вследствие притока крови), на слизистой оболочке мягкого нёба может быть обнаружена энантема — небольшие пятнышки, имеющие бледно-розовый окрас (пятна Форхгеймера).
Поражение лимфатических узлов, селезёнки и печени. Группы затылочных, заднешейных и околоушных (регионарных) лимфоузлов увеличены, слабо болезненны. Иногда выявляется укрупнение селезёнки и печени.
Заболевания, похожие на краснуху
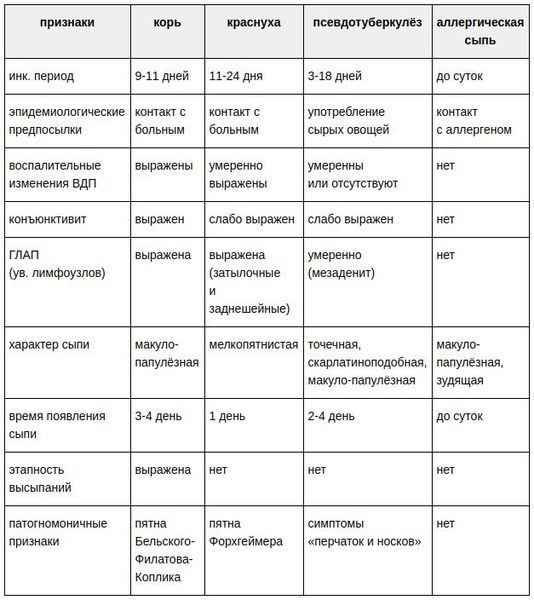
Различают следующие случаи краснухи:
- «Подозрительный» — острое заболевание с одним или несколькими типичными клиническими признаками инфекции;
- «Вероятный» — острое заболевание с клиническими признаками краснухи, эпидемиологически связанное с иным эпизодом данной инфекции (подозрительным или подтверждённым);
- «Подтвержденный» — лабораторно доказанное заболевание, классифицированное ранее как «подозрительный» или «вероятный» случай. Данный лабораторно подтверждённый случай может иметь стёртую, атипичную форму.
Бывает так, что лабораторное исследование невозможно. Тогда «вероятная» краснуха классифицируется как «подтверждённая».
Окончательно диагноз краснухи может быть установлен только путём изучения результатов лабораторных исследований (клиническое подтверждение диагноза; установление связи с иными эпизодами данной инфекции, которые подтверждены в лабораторных условиях).
Краснуха при беременности, бывает ли краснуха у грудничков
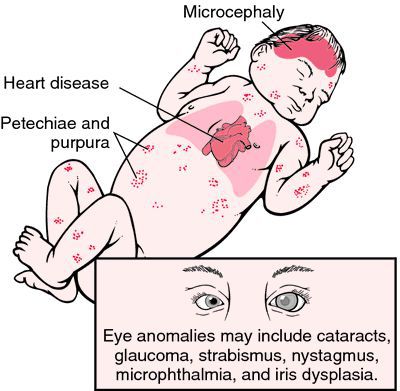
Достаточно редкая в настоящее время разновидность краснухи — это врождённая краснушная инфекция (СВК), возникающая в момент заражения плода внутри материнского утроба инфекцией. Последствия этого достаточно печальные: возможен самопроизвольный аборт на ранних сроках, гибель плода в момент беременности, появление на свет ребёнка с СВК. На частоту и тяжесть поражения плода влияет срок беременности, на котором произошло проникновение инфекции в организм (в первые четыре недели беременности — тяжёлое поражение — до 60% случаев; в три месяца — до 15%; в четыре месяца — до 6%; с пятого месяца риск СВК — 1,7%). К врождённым дефектам, которые связывают с СВК, относят болезни сердца, глазные болезни (ухудшение остроты зрения, катаракта, нистагм (непроизвольное колебательное движение глаз), микрофтальмия (атрофия глазного яблока), врождённая глаукома), стабизм (косоглазие), снижение слуха, отдалённые задержки умственного развития.[3][6]
Тяжёлое течение краснухи
- выраженная интоксикация не менее четырёх дней;
- температура не менее 39 °C не менее двух дней;
- умеренно выраженные катаральные явления (насморк, кашель);
- значимое увеличение затылочных лимфатических узлов;
- обильная сыпь с тенденцией к слиянию;
- развитие осложнений.
Клинические проявления краснухи у детей
Краснуха у детей и взрослых протекает схоже, отличия заключаются лишь в длительности и силе выраженности симптомов — взрослые болеют дольше и тяжелее.
Патогенез краснухи
Входными воротами для вируса краснухи служит эпителий верхних дыхательных путей. Так он внедряется в человеческий организм и локализуется, накапливается и размножается в регионарных лимфоузлах. После вирус прорывается в кровь — появляется вирусемия (распространение вируса по телу). Благодаря эпителиотропным свойствам вируса краснухи, возникают высыпания, персистенция (длительное прибывание микроорганизмов) в лимфоузлах вызывает их гиперплазию, возможно поражение тромбоцитов.
Антитела М класса начинают образовываться и персистировать в кровеносном русле через 1-2 дня с момента начала болезни.
В момент заражения болезнью краснухой во время протекания беременности (у женщин без иммунитета!) вирус попадает в слои эпителия ворсинок хориона, а также в эндотелиальные клетки кровеносных сосудов плаценты. Это, в свою очередь, вызывает затяжную ишемию (уменьшение кровоснабжения) органов и тканей плода. Нарушение клеточного цикла приводит к развитию хромосомных нарушений, что обуславливает гибель или тяжёлый порок развития плода (важную роль играет срок беременности, на котором произошло заражение инфекцией).[4][7]
Классификация и стадии развития краснухи
В основе нижеприведённой систематизации краснухи лежит классификация по А.П. Казанцеву.
Исходя из клинической формы заболевания выделяют следующие виды болезни:
1. Приобретённая краснуха:
- типичная (обычная) форма краснухи — сопровождается типичными симптомами краснухи, в том числе сыпью;
- атипичная (нехарактерная) форма краснухи — без высыпаний;
- субклиническая (бессимптомная) форма краснухи — без симптомов, заболевание выявляют по наличию антител.
2. Врождённая краснуха:
- с врождённым пороком сердца;
- с поражением нервных структур;
- с поражением слухового пути;
- с поражением глаз;
- смешанные.
Выделяют три степени тяжести краснухи:
- лёгкая;
- средняя;
- тяжёлая.
Отдельно рассматривают резидуальное (оставшееся после заболевания) проявление врождённой краснухи.
Осложнения краснухи
1.артропатия (артралгия и артрит) — проявление признаков происходит спустя 1-2 дня после исчезновения высыпаний, длится 5-10 суток, сопровождается нарушениями в отношении суставов (припухлость и болезненность), проходит бесследно;
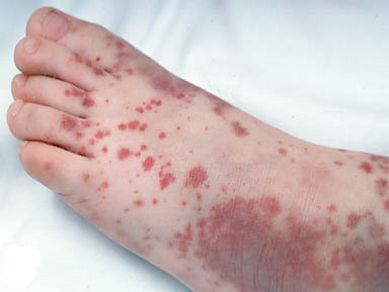
2. тромбоцитопеническая пурпура (болезнь Верльгофа) — крупная геморрагическая экзантема (высыпание) петехиального типа, не исключена возможность кровоточивости дёсен, гематурии (присутствия крови в моче);
3. энцефалит — спустя пять суток от момента появления высыпаний происходит обострение боли в голове, судороги, менингеальная и очаговая симптоматика, кома;
4. серозный менингит.[4][5]
Диагностика краснухи
К какому врачу обратиться. При появлении симптомов краснухи следует обратиться к педиатру или терапевту. Чтобы подобрать максимально эффективное лечение, врач может направить пациента на консультацию к инфекционисту.
Подготовка к сдаче анализов. Специальной подготовки к сдаче анализов на краснуху не требуется.
Лабораторная диагностика:
- развёрнутый клинический анализ крови (лейкопения, относительный лимфо- и моноцитоз, появление плазматических клеток менее 20%, иногда небольшое количество атипичных мононуклеаров, СОЭ в норме или повышена); если развивается осложнение, то происходят соответствующие изменения.
- клинический анализ мочи (гематурия);
- серологическая диагностика (обнаружение в кровяной сыворотке антител, относящихся к классам М и G, методом ИФА, установление наличия авидности антител класса G, краснушного вируса, используя метод полимеразной цепной реакции — ПЦР) — является стандартом лабораторной диагностики;
- допустимо проведение диагностики с помощью метода ПЦР из материала слизи носоглотки, спинномозговой жидкости, урины.
При развитии осложнений краснухи прибегают к соответствующим методам диагностики применительно к конкретной ситуации.
Отдельному рассмотрению подлежит лабораторное исследование беременных женщин (в особенности тех, кто не был вакцинирован и не болел краснухой), поскольку для них заболевание наиболее опасно. Согласно Санитарным правилам, женщинам «в положении», находившимся в очаге инфекции, необходимо обратиться к врачу для наблюдения за состоянием здоровья и пройти динамическое серологическое обследование (определить наличие IgM и IgG антител).[7]
Значение результатов
| Результаты I обследования | Назначения | ||
|---|---|---|---|
| После I обследования | После II обследования | После III обследования | |
| IgG обнаруженыIgM отсутствуют | повторный анализ спустя 10-14 суток* | риска СВК нет, наблюдение прекращается | — |
| IgG и IgM антитела не обнаружены | исключение контакта с инфицированным, повторный анализ спустя 10-14 суток | если результат тот же — повторный анализ спустя 10-14 суток | если результат не изменился — наблюдение прекращается |
| если присутствуют IgM и отсутствуют IgG — повторный анализ спустя 10-14 суток | если антитела IgG и IgM выявлены — возможен риск СВК | ||
| антитела IgG и IgM выявлены | возможен риск СВК, повторный анализ спустя 10-14 суток** | подтверждается диагноз СВК***, женщинам предлагают самостоятельно решить, будут ли они прерывать беременность | — |
Источник