У беременной краснуха и хламидии
Содержание статьи
Лечение хламидийной инфекции во время беременности
Хламидийную инфекцию относят к урогенитальным заболеваниям, передающимся половым путём. Её вызывает хламидия, являющаяся первичным человеческим патогеном. Диагностикой, лечением и профилактикой хламидиоза (в том числе, у беременных женщин) занимаются как акушеры-гинекологи, так и дерматовенерологи.
Именно хламидии часто являются одной из главных причин возникновения у женщин уретрита либо эндоцервицита, а также перигепатита или воспаления прямой кишки.
Статистика свидетельствует о том, что женщины репродуктивного периода болеют хламидиозом с частотой от 2 до 11%. В европейских странах хламидиоз встречается особенно часто, если сравнивать его с частотой обнаружения у пациентов других бактериальных половых инфекций. Согласно данным Всемирной организации здравоохранения, беременные женщины болеют хламидиозом с частотой от 2 до 37%. При этом частота выявления хламидийной инфекции в случае, если женщина страдает заболеваниями в области малого таза, составляет почти 70%.
Причины заражения
Хламидиоз передаётся половым путём, при этом вид контакта может быть любым:
- вагинальным;
- оральным;
- анальным.
Хламидия может попасть в организм не сразу и не в каждом случае. Если половой контакт с заражённым был однократным, вероятность инфицирования равна около 25%. Иногда хламидиоз передаётся контактно-бытовым путём (речь идёт о новорождённых детях), а также по родовым путям от матери к ребёнку.
К факторам риска, способствующим появлению хламидиоза, относят:
- беспорядочность половых контактов;
- молодой возраст женщин (18-30 лет);
- постоянный контакт с инфицированным;
- проблемы с соблюдением личной гигиены;
- другие перенесённые ЗППП;
Также есть индивидуальная и даже наследственная предрасположенность к заражению хламидиозом и другими видами половых инфекций, обусловленная специфическими особенностями организма.
Особенности течения и последствия хламидиоза для беременной женщины
О том, каким образом хламидийная инфекция влияет на течение и разрешение беременности, существует много мнений. В любом случае, серьёзные осложнения исключать нельзя, в том числе:
- выкидыши;
- случаи мертворождения;
- пневмонии новорождённых;
- преждевременное родоразрешение;
- ранний разрыв плодовых оболочек;
- сальпингиты, сальпингоофориты и эндометриты после родов у женщин;
- низкая масса тела у новорождённых.
Особенно опасен хламидиоз, если женщина была инфицирована на раннем сроке беременности. Плод часто останавливается во внутриутробном развитии, поэтому выкидыши в этом периоде, к сожалению, не редкость. Причина заключается в развитии плацентарной недостаточности, обусловленной наличием хламидий в организме матери. Плацентарная недостаточность ведёт к тому, что малыш получает мало кислорода. Это может привести к тяжёлым внутриутробным поражениям систем и органов плода.
Как уже было отмечено, ребёнок может заразиться хламидиозом от больной матери — во время внутриутробного развития или при родах. У новорождённых детей выявляют:
- офтальмохламидиоз в форме конъюнктивита;
- энцефалопатию с судорожным синдромом;
- перитонит.
Иногда у беременных женщин хламидиоз протекает скрыто и бессимптомно, приобретая хроническое течение. При этом хламидия активно размножается в организме, приводя к нежелательным последствиям. Протекает инфекция при беременности по-разному, вследствие чего при диагностике могут возникать сложности.
Поскольку осложнений течения хламидиоза при беременности много, в целесообразности назначения антибиотиков при лечении сомневаться не приходится.
Бесплатная консультация по вопросам обучения
Наши консультанты всегда готовы рассказать о всех деталях!
Хламидия: ключевые особенности паразита
Хламидию относят к грамотрицательным патогенным микроорганизмам. Под микроскопом они выглядят в форме кокков, движутся медленно, не очень активно. Есть около 18 серотипических видов этих бактерий. В зависимости от серотипа у человека могут возникать не только половые инфекции, но и конъюнктивиты, а также лимфогрануломы.
Хламидия — организм, стойкий к неблагоприятным условиям любой среды. Размножается она внутри клеток, обладает защитными свойствами, поэтому иммунная система человека долгое время не может с ней справиться. Речь идёт о защитной форме, которую «умеет» принимать хламидия. Такое свойство обеспечивает её стойкость:
- к иммунному ответу организма;
- к переохлаждению;
- к воздействию антибиотиков.
Когда хламидии становятся неактивными, симптоматика болезни ослабевает, поэтому многие пациенты ошибочно прерывают лечение. Именно это способствует переходу хламидиоза в устойчивую хроническую форму.
Размножается бактерия исключительно в «хозяйских» клетках. Срок и интенсивность её жизни находятся в полной зависимости от энергии клеток, которые она поражает, поэтому хламидию принято считать облигатным паразитом.
Что касается внеклеточного существования, в его условиях бактерия принимает форму простого тельца, распространяясь спорадическим образом. Элементарное тельце имеет прочную стенку клетки, что способствует устойчивости хламидии к подавляющему большинству факторов внешней среды.
Все это особенности важно знать специалистам, занимающимся диагностикой хламидиоза и выявлением его лабораторным путём.
Выявление возбудителя
Благодаря современным диагностическим методам и их разнообразию картина болезни получается максимально полной. Постановку диагноза врачи проводят, изучая анамнез пациента, сроки и динамику заболевания и, конечно, результаты лабораторных исследований. Известно, что генитальный хламидиоз часто отличается скрытой и бессимптомной формой течения, поэтому лабораторные анализы в данном случае являются незаменимыми.
В лабораторных условиях существуют методы:
- молекулярной ПЦР — диагностики (у больных берут соскобы);
- иммуноферментного анализа. В процессе исследования могут быть обнаружены разные виды антител, вырабатываемых организмом к хламидии.
Диагностику на молекулярном уровне (или полимеразную цепную реакцию) принято считать стандартным и обязательным методом, признанным на мировом уровне. Если применять оба способа, сочетая их между собой, диагностика принимает более точный характер. Известно, что и ПЦР, и иммуноферментный анализ имеют ряд недостатков, которые можно скорректировать, применяя их последовательно. К примеру, если в крови обнаружить хламидию не удаётся, антитела найти точно получится. Кроме того, с помощью иммуноферментного анализа определяют, как долго протекает заболевание и насколько острой является инфекция.
Тактика лечения хламидийной инфекции
Поскольку уровень распространённости хламидиоза среди беременных женщин очень высок, а осложнения могут быть серьёзными (как для матери, так и для ребёнка), без антибиотиков в данном случае не обойтись. Проблема в том, что выбирать препараты врачам следует тщательно, ограничивая их возможный список, так как многие антибиотики обладают выраженным тератогенным эффектом и токсическим воздействием на плод.
Лечат беременных женщин, больных хламидиозом, акушеры-гинекологи. Также в терапии принимают участие и венерологи. Срок беременности может быть любым, с условием учёта степени влияния антибиотика на плод. Тем не менее, ещё остаётся ряд нерешённых вопросов терапии, привлекающих внимание учёных.
Чаще всего акушеры-гинекологи, проводя лечение, назначают беременным следующие препараты:
- 1-е место — джозамицин (почти в 60% случаев);
- 2-е место — азитромицин (примерно в 36,7% случаев);
- 3-е место — амоксициллин (почти в 7% случаев).
Бесплатная консультация по вопросам обучения
Наши консультанты всегда готовы рассказать о всех деталях!
Вероятно, такие назначения обусловлены тем, что большая часть врачей-практиков не знает о существовании специально разработанной рейтинговой схемы, согласно которой на международном уровне принято оценивать силу рекомендаций:
- А;
- В;
- С;
- D.
Кроме того, специалистами развитых стран уже давно разработаны стандарты, согласно которым принято лечить хламидиоз у беременных. Отечественные врачи назначают пациенткам антибиотики исходя из рекомендаций, даваемых дерматовенерологами. Юридической силы они, конечно, не имеют, но для врачей являются большим авторитетом. При этом российские медики часто забывают о том, что в случае неблагоприятного исхода лечения вся ответственность ляжет на тех, кто их прописывал.
Антибиотика джозамицина в зарубежных клинических руководствах по лечению у беременных хламидийной инфекции нет. Отсутствует он в протоколах и рекомендациях. В 2015 году российские венерологи выпустили ряд рекомендаций, в которых обозначили джозамицин в качестве препарата выбора в терапии хламидиоза, рекомендованного для беременных. Рейтинговую оценку АВСD дерматовенерологи при этом нарушили. Его причислили к категории В, хотя рейтинг этого препарата должен быть снижен до уровня С, согласно правилам, установленным для всех лекарств, назначаемым беременным женщинам. Известно, что вещества, отнесённые к классу С, могут рассматриваться только в качестве альтернативы, а не как ведущие препараты.
Исходя из этого тактика лечения хламидийной инфекции должна, прежде всего, исходить из наличия противопоказаний к использованию тех или иных лекарств, знания об их возможных побочных действиях и эффективности. Что касается антибиотиков первого выбора, в данном случае рекомендуется отталкиваться от международных стандартов.
Антибактериальная терапия хламидиоза у беременных
Известно, что есть сильные антибактериальные средства ( в том числе, и джозамицин), имеющие высокий уровень эффективности по отношению к хламидиям. Это тетрациклины и хинолоны, однако их применение противопоказано.
Самым лучшим и менее опасным препаратом является эритромицин. Степень его эффективности высокая, от 83 до 95%. Есть побочные действия в виде расстройств ЖКТ (жалобы предъявляют до 57% пациенток), поэтому некоторые женщины от приёма эритромицина вынуждены отказаться. Курсовые дозы антибиотика высоки, а лечение — длительное, в связи с чем использование эритромицина тоже имеет определённые ограничения.
Итак, эритромицин является препаратом первого выбора. Следующие антибиотики, применяемые при лечении хламидиоза у беременных — это амоксициллин и азитромицин. Они не менее эффективны первого, иногда даже лучше, чем он, а побочные эффекты у них значительно меньше выражены. Жаль, что до сих пор крупные исследования этих препаратов так и не проводились, поэтому широта их использования тоже ограничена.
Существует Кокрановский обзор, подробно описывающий ряд исследований по поводу:
- эритромицина;
- амоксициллина;
- азитромицина.
Описания препаратов и их сравнительная характеристика даны именно в свете терапии хламидийной инфекции у беременных женщин. Было проведено 11 исследований, которые показали высокий уровень излечения с ликвидацией возбудителя заболевания. Все три антибиотика в 90% случаев показывали высокую эффективность.
Центр CDC в США, занимающийся контролем и профилактикой болезней, рекомендует медикам применять эритромицин в начале лечения беременных, заболевших хламидиозом. Если по каким-либо причинам он не действует либо у женщин наблюдаются побочные эффекты или непереносимость препарата, американцы рекомендуют приём амоксициллина. Его эффективность составляет от 85 до 99%, а побочные действия, по сравнению с эритромицином, минимальны (от 1,5 до 12,8%).
Терапевтическая тактика в данном случае выглядит так: начальная доза амоксициллина составляет 500 мг три раза в день. Курс приёма этой дозы — неделя, а далее пациентки принимают антибиотик однократно в день по 1 гр.
Азитромицин тоже является перспективным антибиотиком при лечении хламидиоза. Он относится к группе макролидов с ценными качествами:
- быстро всасывается;
- стоек к кислотам организма;
- максимально концентрируется в тканях;
- отличается медленным периодом полувыведения;
- проникает внутрь клеточных структур, уничтожая хламидию;
- препятствует превращение тельца хламидии в активную форму.
В целом, терапию необходимо подбирать в индивидуальном порядке, учитывая, в том числе, и международные рекомендации.
Меры профилактики
Профилактика хламидийной инфекции проста. Оптимальный вариант — не вступать в беспорядочные и случайные половые связи, а если такое произошло, нужно перестраховаться и вовремя отправиться на обследование, в ходе которого можно быстро выявить, есть в организме инфекция или нет. Также следует избегать и незащищённых половых контактов. В случае положительных результатов анализов на хламидиоз необходимо сказать об этом своему половому партнёру.
Что касается семейных пар, планирующих потомство, им тоже необходимо предварительно обследоваться на наличие скрытых половых инфекций, к которым может относиться и хламидиоз.
Бесплатная консультация по вопросам обучения
Наши консультанты всегда готовы рассказать о всех деталях!
Не забудьте подписаться на наш Яндекс.Дзен! Комментарии к статье
Источник
Краснуха при беременности
Краснуха при беременности — вирусная инфекция, передающаяся воздушно-капельным путем и провоцирующая тяжелые пороки развития у плода. Заболевание сопровождается увеличением лимфоузлов, гипертермией, кашлем, конъюнктивитом. Спустя 2-3 дня после заражения краснуха при беременности проявляется папулезной сыпью, патологические элементы изначально возникают на лице, затем распространяются на тело, руки и ноги. Для диагностики заболевания используются серологические тесты, позволяющие определить иммунологические маркеры IgM. Специфическое лечение отсутствует, при наличии тяжелых пороков развития плода краснуха при беременности является показанием к ее прерыванию.
Общие сведения
Краснуха при беременности — заболевание вирусной природы, характеризующееся повышенной контагиозностью. Данная болезнь известна также под устаревшими названиями «немецкая корь» и «рубелла». Для самой женщины патология не представляет особой угрозы, но в акушерстве ее принято считать опасным недугом из-за высокой вероятности поражения эмбриона. Краснуха при беременности диагностируется нечасто. Это заболевание поражает преимущественно детей, однако примерно 20-30% женщин детородного возраста остаются подверженными заражению из-за отсутствия антител в крови.
Опасность краснухи при беременности заключается еще и в том, что она способна протекать не только в острой, но и в хронической форме, никак клинически не проявляясь. В такой ситуации отсутствует возможность своевременно выявить риски для плода и определиться с дальнейшей тактикой ведения беременности с учетом наличия или отсутствия врожденной патологии малыша. Краснуха при беременности представляет различную степень угрозы в зависимости от срока эмбриогенеза. Заражение в первом триместре, особенно в первые недели, в 80% случаев заканчивается пороками развития. Во втором триместре риск неблагоприятного исхода наблюдается у 75% малышей, после 28 недель показатель снижается до 50%.
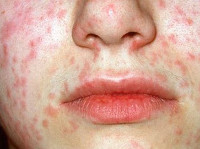
Краснуха при беременности
Причины краснухи при беременности
Краснуха при беременности вызывается возбудителем рода тогавирусов, тропным к эмбриональной и лимфоидной тканям. Заражение происходит преимущественно воздушно-капельным путем при тесном контакте с источником инфекции. Распространение вирусов начинается еще в инкубационном периоде, когда явные признаки болезни отсутствуют, что не позволяет исключить контакты с инфицированными людьми. Контагиозность сохраняется на протяжении 7 суток до появления сыпи и в течение 1-2 недель после ее возникновения. Краснуха при беременности также может передаваться бытовым путем при использовании общих предметов, на которых сохранились следы биологических жидкостей инфицированного человека. Доказано, что возбудитель присутствует не только в носоглоточной слизи, но и в крови, моче, кале.
Краснуха при беременности передается плоду по сосудистому руслу. Изначально патагент проникает в лимфатические узлы матери, поражает ткани дыхательных органов, после чего поступает в кровь, достигает плаценты и попадает в организм малыша. Окончательно последовательность тератогенного воздействия краснухи при беременности не изучена, однако доказано, что возбудитель провоцирует хромосомные изменения, способствует расстройству митотической активности эмбриональных клеток. Часто встречающиеся гидроцефалии, замедление умственного и физического развития при таком диагнозе обусловлены ингибицией и апоптозом тканей, расстройством циркуляции крови, вызванными пагубным воздействием вируса.
Симптомы краснухи при беременности
Краснуха при беременности, так же, как и вне ее, начинается с инкубационного периода, который длится 11-24 дня. Затем появляется характерный признак — увеличение и болезненность затылочных, шейных и околоушных лимфоузлов. Примерно треть женщин страдает от суставных болей, вызванных проникновением возбудителя в синовиальную жидкость. По истечении нескольких дней с момента возникновения этих симптомов краснуха при беременности проявляется мелкой папулезной сыпью розового цвета. Элементы могут сливаться между собой. Изначально они локализуются на коже лица, затем распространяются на тело и конечности. Исчезают высыпания в той же последовательности.
Краснуха при беременности нередко сопровождается признаками конъюнктивита: резью в глазах, светобоязнью, слезотечением. Из-за сильной интоксикации организма наблюдается повышение температуры тела до 38-39˚С, слабость, утомляемость, головная боль. Реже пациенток беспокоит кашель, боль в горле, ринорея, заложенность носа, покраснение слизистой оболочки зева. Краснуха при беременности увеличивает риск самопроизвольного аборта примерно в четыре раза. Проникая через плацентарный барьер, вирус достигает организма плода и провоцирует тяжелые нарушения внутриутробного развития, выявить которые можно при проведении ультразвукового сканирования. Дополнительно о состоянии ребенка и концентрации вируса в околоплодных водах в случае подозрения на краснуху при беременности можно судить по данным амниоцентеза.
Краснуха при беременности сопровождается множественными эмбриопатиями. Со стороны плода, прежде всего, наблюдается характерная триада Грегга. Она включает в себя такие пороки, как глухота, слепота, поражение сердца. Не исключено развитие катаракты. Также краснуха при беременности становится причиной нарушения умственного и физического развития плода, врожденной дистрофии, ДЦП, идиопатической тромбоцитопенической пурпуры. При поражении женщины на поздних сроках вынашивания со стороны малыша возможны такие проявления, как васкулит, склонность к пневмониям с постоянными рецидивами, хроническая экзантема. Примерно в трети случаев краснуха при беременности заканчивается летальным исходом для ребенка.
Даже если краснуха при беременности не спровоцировала тяжелых врожденных пороков со стороны плода, что характерно для заражений во 2-3 триместре, она может иметь отдаленные последствия. В частности, заболевание способно давать отдаленные проявления в период полового созревания ребенка и вызывать панэнцефалит, недостаточное продуцирование гормона роста. Часто перенесенная матерью краснуха при беременности становится причиной возникновения инсулинозависимой формы сахарного диабета у ребенка в юношеском возрасте. Также возможны нарушения слуха, тиреоидит аутоиммунного происхождения.
Диагностика краснухи при беременности
Краснуха при беременности диагностируется путем проведения специфических серологических анализов, свидетельствующих о наличии антител к возбудителю в крови женщины. При выявлении симптомов или в случае нахождения будущей матери в очаге инфекции следует незамедлительно обратиться к акушеру-гинекологу и инфекционисту для проведения своевременного обследования и оценки рисков для здоровья плода. Краснуха при беременности чаще выявляется с помощью иммуноферментного метода (ИФА), который показывает уровень IgM. Антитела к возбудителю начинают циркулировать в крови больной через 7 суток после занесения патагента в организм и остаются там на протяжении 1-2 месяцев.
Из-за высокой опасности краснухи при беременности для малыша пациенткам назначается ПЦР (метод полимерной цепной реакции). Его цель заключается в подтверждении недавнего инфицирования женщины, определении РНК вируса. Как уже было сказано выше, также при подозрении на краснуху при беременности проводится ИФА крови на авидность IgG к возбудителю. О заражении свидетельствует присутствие в исследуемой биологической субстанции высокого количества антител титра IgM. Именно они говорят об остром течении заболевания. В данном случае следует установить вероятный период заражения, оценить состояние плода (используется преимущественно кордоцентез) и определиться с возможностью дальнейшего ведения беременности.
Лечение краснухи при беременности
Краснуха при беременности, возникшая до 12 недель, является абсолютным показанием к искусственному прерыванию, так провоцирует формирование тяжелейших пороков развития у плода. При инфицировании на сроке 13-28 недель эмбриогенеза собирается консилиум, который решает, есть ли возможность сохранения беременности. Если установлено, что краснуха при беременности не нанесла вреда здоровью ребенка или прерывание не осуществлялось по каким-либо другим причинам, пациентке вводится иммуноглобулин в дозировке 20-30 мл путем внутримышечной инъекции.
Специфическое лечение краснухи при беременности не разработано. Больным показана полная изоляция с целью предупреждения распространения инфекции и постельный режим. При необходимости назначается симптоматическая терапия. Краснуха при беременности может требовать введения жаропонижающих препаратов, спазмолитиков, противовоспалительных средств. Если принято решение о продолжении вынашивания плода, женщина заносится в группу высокого риска по развитию врожденных аномалий младенца. Дополнительно применяется лечение для профилактики плацентарной недостаточности, предполагающее употребление лекарственных средств для нормализации кровотока. Каких-либо особенностей в ведении родов или послеродового периода в случае перенесенной краснухи при беременности нет. Малыш может появиться на свет как при прохождении через естественные родовые пути, так и путем кесарева сечения.
Прогноз и профилактика краснухи при беременности
При диагностировании краснухи при беременности прогноз крайне неблагоприятный. Заражение в первом триместре в 80% случаев заканчивается развитием тяжелых пороков, несовместимых с жизнью. При продолжении вынашивания в 20% происходит мертворождение. Еще столько же детей, появившихся на свет с врожденной формой болезни, погибают в первый месяц жизни. У 30% женщин краснуха при беременности заканчивается самопроизвольным абортом. В 20% случаев продолжения вынашивания отмечается внутриутробная гибель плода. Именно поэтому такой диагноз на начальных сроках гестации является абсолютным показанием к прерыванию.
Специфическая профилактика краснухи при беременности заключается в исследовании серологического статуса женщины и проведении вакцинации по индивидуальным показаниям за 2-3 месяца до запланированного зачатия. Такой же подход применяется, если количество противокраснушных антител в крови ниже 15 МЕ/мл. Чтобы снизить вероятность развития краснухи при беременности на сроке до 16 недель в случае попадания пациентки в очаг инфекции, осуществляется введение иммуноглобулина, содержащего антитела к возбудителю. После зачатия вакцинация против краснухи противопоказана, хотя ее случайное проведение не является поводом для искусственного прерывания. Неспецифическая профилактика краснухи при беременности предполагает исключение контактов с возможными носителями инфекции и укрепление иммунитета.
Источник