Схема лечения туберкулезного менингита
Содержание статьи
Туберкулезный менингит
Туберкулезный менингит — воспаление мозговых оболочек, вызванное проникшими в них микобактериями туберкулеза. Проявляется резко наступающим после продромальных явлений ухудшением самочувствия больного с гипертермией, головной болью, рвотой, нарушениями со стороны черепно-мозговых нервов, расстройством сознания, менингеальным симптомокомплексом. Туберкулезный менингит диагностируется преимущественно при сопоставлении клинических данных с результатами исследования ликвора. Проводится длительное и комплексное лечение, состоящее из противотуберкулезной, дегидратационной, дезинтоксикационной, витаминной и симптоматической терапии.
Общие сведения
Туберкулезный менингит как отдельная нозология существует с 1893 г., когда впервые микобактерии туберкулеза были выявлены в цереброспинальной жидкости пациентов с менингитом. В конце ХХ века туберкулезный менингит считался заболеванием преимущественно детского и подросткового возраста. Однако последнее время разница между заболеваемостью детей и взрослых значительно уменьшилась.
В 90% случаев туберкулезный менингит имеет вторичный характер, т. е. развивается на фоне активного тубпроцесса в других органах или признаков перенесенного раньше туберкулеза. В 80% первичный туберкулезный очаг локализуется в легких. Если первичный очаг не удается выявить, то такой туберкулезный менингит обозначается как изолированный.
Туберкулезный менингит
Причины
Патогенез
Основной способ инфицирования мозговых оболочек — гематогенный, при котором микобактерии разносятся с током крови. При этом их проникновение в церебральные оболочки связано с повышением проницаемости гематоэнцефалического барьера. Первоначально поражаются сосудистые сплетения мягкой оболочки, затем микобактерии проникают в цереброспинальную жидкость и инициируют воспаление в паутинной и мягкой оболочках — лептоменингит. В большинстве случаев поражаются оболочки основания головного мозга, возникает так называемый базилярный менингит. Специфическое воспаление может распространяться дальше на оболочки полушарий, а с них — на вещество головного мозга с развитием туберкулезного менингоэнцефалита.
Морфологически наблюдается серозно-фибринозное воспаление оболочек с наличием бугорков. Изменения в сосудах оболочек (некроз, тромбоз) могут стать причиной расстройства кровообращения отдельной области мозгового вещества. У пациентов, проходивших лечение, воспаление оболочек носит локальный характер, отмечается формирование сращений и рубцов. У детей часто возникает гидроцефалия.
Симптомы туберкулезного менингита
Периоды течения
Продромальный период занимает в среднем 1-2 недели. Его наличие отличает туберкулезный менингит от других менингитов. Характеризуется появлением цефалгии (головной боли) по вечерам, субъективного ухудшения самочувствия, раздражительности или апатии. Затем цефалгия усиливается, возникает тошнота, может наблюдаться рвота. Зачастую отмечается субфебрилитет. При обращении к врачу в этом периоде заподозрить туберкулезный менингит не удается в виду неспецифичности указанной симптоматики.
Период раздражения манифестирует резким нарастанием симптомов с подъемом температуры тела до 39 °С. Головная боль носит интенсивный характер, сопровождается повышенной чувствительностью к свету (светобоязнь), звукам (гиперакузия), прикосновениям (кожная гиперестезия). Усугубляется вялость и сонливость. Отмечается появление и исчезновение красных пятен в различных участках кожного покрова, что связано с расстройством вегетативной сосудистой иннервации. Возникают менингеальные симптомы: ригидность (напряженность) мышц затылка, симптомы Брудзинского и Кернига. Изначально они носят нечеткий характер, затем постепенно усиливаются. К концу второго периода (спустя 8-14 дней) пациент заторможен, сознание спутано, характерна типичная менингеальная поза «легавой собаки».
Период парезов и параличей (терминальный) сопровождается полной утратой сознания, появлением центральных параличей и сенсорных расстройств. Нарушается дыхательный и сердечный ритм, возможны судороги, гипертермия до 41 °С или пониженная температура тела. При отсутствии лечения в этом периоде туберкулезный менингит в течение недели приводит к смертельному исходу, причиной которого является паралич сосудистого и дыхательного центров мозгового ствола.
Клинические формы
Базилярный туберкулезный менингит в 70% случаев имеет постепенное развитие с наличием продромального периода, длительность которого варьирует в пределах 1-4 недель. В периоде раздражения нарастает цефалгия, возникает анорексия, типична рвота «фонтаном», усиливается сонливость и вялость. Прогрессирующий менингеальный синдром сопровождается присоединением нарушений со стороны черепно-мозговых нервов (ЧМН): косоглазия, анизокории, ухудшения зрения, опущения верхнего века, тугоухости. В 40% случаев при офтальмоскопии определяется застой диска зрительного нерва. Возможно поражение лицевого нерва (асимметрия лица). Прогрессирование менингита приводит к возникновению бульбарных симптомов (дизартрии и дисфонии, поперхивания), свидетельствующих о поражении IX, Х и XII пар ЧМН. При отсутствии адекватной терапии базилярный менингит переходит в терминальный период.
Туберкулезный менингоэнцефалит обычно соответствует третьему периоду течения менингита. Типично преобладание симптомов энцефалита: парезов или параличей спастического типа, выпадений чувствительности, двух- или односторонних гиперкинезов. Сознание утрачено. Отмечается тахикардия, аритмия, расстройства дыхания вплоть до дыхания Чейна-Стокса, образуются пролежни. Дальнейшее прогрессирование менингоэнцефалита оканчивается летальным исходом.
Спинальный туберкулезный менингит наблюдается редко. Как правило, манифестирует с признаков поражения церебральных оболочек. Затем во 2-3 периодах присоединяются боли опоясывающего типа, обусловленные распространением туберкулеза на спинальные корешки. При блокаде ликворных путей корешковые боли носят такой интенсивный характер, что не снимаются даже при помощи наркотических анальгетиков. Дальнейшее прогрессирование сопровождается тазовыми расстройствами: вначале задержкой, а затем недержанием мочи и кала. Наблюдаются периферические вялые параличи, моно- и парапарезы.
Диагностика
Туберкулезный менингит диагностируется фтизиатром совместно со специалистами в области неврологии. Первостепенное значение в диагностике имеет исследование цереброспинальной жидкости, взятой путем люмбальной пункции. Изменения могут быть выявлены уже в продроме. Бесцветная прозрачная цереброспинальная жидкость вытекает с повышенным давлением 300-500 мм вод. ст., иногда струей. Отмечается цитоз — повышение клеточных элементов до 600 в 1 мм3 (при норме — 3-5 в 1 мм3). В начале заболевания он носит нейтрофильно-лимфоцитарный характер, затем становится лимфоцитарным. Снижается концентрация хлоридов и глюкозы. Особое внимание уделяют показателю уровня глюкозы: чем он ниже, тем более серьезен прогноз.
Типичным признаком является выпадение паутинообразной фибринозной пленки, образующейся при стоянии цереброспинальной жидкости в пробирке в течение 12-24 ч. Положительны реакции Панди и Нонне-Aпельта. Наличие белково-клеточной диссоциации (относительно небольшой цитоз при высокой концентрации белка) характерно для блока в циркуляции цереброспинальной жидкости. Обнаружение микобактерий туберкулеза в цереброспинальной жидкости в настоящее время происходит лишь в 5-10% случаев, хотя ранее оно составляло от 40% до 60%. Увеличить выявляемость микобактерий позволяет центрифугирование ликвора.
Туберкулезный менингоэнцефалит отличается от базилярного менингита более выраженным подъемом уровня белка (4-5 г/л в сравнении с 1,5-2 г/л при базилярной форме), не очень большим цитозом (до 100 клеток в 1 мм3), большим снижением концентрации глюкозы. Спинальный туберкулезный менингит обычно сопровождается желтой окраской цереброспинальной жидкости (ксантохромией), незначительным повышением ее давления, цитозом до 80 клеток в 1 мм3, выраженным уменьшением концентрации глюкозы.
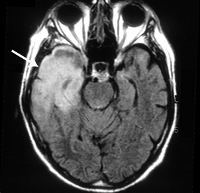
В ходе диагностического поиска туберкулезный менингит дифференцируют от серозного и гнойного менингита, клещевого энцефалита, менингизма, сопутствующего некоторым острым инфекциям (гриппу, дизентерии, пневмонии и т. п.). С целью дифференциальной диагностики с другими церебральными поражениями может проводиться КТ или МРТ головного мозга.
Лечение туберкулезного менингита
Специфическое противотуберкулезное лечение начинают при малейшем подозрении на туберкулезную этиологию менингита, поскольку прогноз напрямую зависит от своевременности терапии. Наиболее оптимальной считается схема лечения, включающая изониазид, рифампицин, пиразинамид и этамбутол. Вначале препараты вводятся парентерально, затем внутрь. При улучшении состояния спустя 2-3 мес. отменяют этамбутол и пиразинамид, снижают дозу изониазида. Прием последнего в сочетании с рифампицином продолжают не менее 9 мес.
Параллельно проводят лечение, назначенное неврологом. Оно состоит из дегидратационной (гидрохлоротиазид, фуросемид, ацетазоламид, маннитол) и дезинтоксикационной (инфузии декстрана, солевых р-ров) терапии, глютаминовой кислоты, витаминов (С, В1 и B6). В тяжелых случаях показана глюкокортикоидная терапия; спинальный туберкулезный менингит является показанием для введения препаратов непосредственно в субарахноидальное пространство. При наличии парезов в схему лечения включают неосмтигмин, АТФ; при развитии атрофии зрительного нерва — никотиновую кислоту, папаверин, гепарин, пирогенал.
В течение 1-2 мес. пациент должен придерживаться постельного режима. Затем постепенно расширяют режим и в конце 3-его месяца пациенту разрешают ходить. Результативность лечения оценивают по изменениям в цереброспинальной жидкости. В день проведения контрольной люмбальной пункции необходим постельный режим. ЛФК и массаж рекомендуют не ранее 4-5 мес. заболевания. В течение 2-3 лет после окончания терапии пациентам, перенесшим туберкулезный менингит, следует 2 раза в год проходить 2-месячные противорецидивные курсы лечения.
Прогноз и профилактика
Без специфической терапии туберкулезный менингит оканчивается летальным исходом на 20-25 день. При своевременно начатой и длительной терапии благоприятный исход отмечается у 90-95% пациентов. Неблагоприятен прогноз при запоздалой установке диагноза и поздно начатой терапии. Возможны осложнения в виде возникновения рецидивов, формирования эпилепсии и развития нейроэндокринных расстройств.
К профилактическим мерам относятся все известные способы предупреждения туберкулеза: профилактические прививки вакциной БЦЖ, туберкулинодиагностика, ежегодное прохождение флюорографии, специфические анализы крови (квантифероновый и T-spot тесты), раннее выявление заболевших, обследование контактной группы лиц и т. п.
Источник
Туберкулезный менингит — Лечение
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Лечение туберкулезного менингита
Используют различные сочетания противотуберкулёзных средств. В течение первых 2 мес и до выявления чувствительности к антибиотикам назначают 4 препарата (первый этап лечения): изониазид, рифампицин, пиразинамид и этамбутол или стрептомицин. Схему корригируют после определения чувствительности к препаратам. Через 2-3 мес лечения (второй этап лечения) часто переходят на 2 препарата (как правило, изониазид и рифампицин). Минимальная продолжительность лечения обычно составляет 6-12 мес. Используют несколько вариантов сочетания препаратов.
- Изониазид по 5-10 мг/кг, стрептомицин по 0,75-1 г/сут в первые 2 мес. При постоянном контроле за токсическим действием на VIII пару черепных нервов — этамбутол по 15-30 мг/кг в сут. При использовании этой триады выраженность интоксикации относительно невысока, но бактерицидное действие не всегда достаточное.
- Для усиления бактерицидного действия изониазида вместе со стрептомицином и этамбутолом добавляют рифампицин по 600 мг 1 раз в день.
- В целях максимального усиления бактерицидного эффекта применяют пиразинамид в суточной дозе 20-35 мг/кг в сочетании с изониазидом и рифампицином. Однако при сочетании этих препаратов значительно возрастает риск гепатотоксического действия.
Используют также следующую комбинацию препаратов: парааминосалициловую кислоту до 12 г/сут (0,2 г на 1 кг массы тела дробными дозами через 20-30 мин после еды, запивая щелочными водами), стрептомицин и фтивазид в суточной дозе 40-50 мг/кг (по 0,5 г 3-4 раза в день).
В лечении решающее значение имеют первые 60 дней заболевания. В ранних стадиях заболевания (в течение 1-2 мес) целесообразно применять внутрь глюкокортикоиды для предотвращения слипчивого пахименингита и связанных с ним осложнений.
Лечение в стационаре должно быть длительным (около 6 мес), сочетаться с общеукрепляющими мероприятиями, усиленным питанием и последующим пребыванием в специализированном санатории. Затем в течение нескольких месяцев больной продолжает принимать изониазид. Общая длительность лечения составляет 12-18 мес.
Для профилактики невропатий применяют пиридоксин (25-50 мг/сут), тиоктовую кислоту, поливитамины. Необходимо наблюдение за больными, чтобы предотвратить лекарственную интоксикацию в форме поражения печени, периферических невропатий, включая поражение зрительных нервов, а также предупредить осложнения в виде рубцово-спаечного процесса и открытой гидроцефалии.
Прогноз
До применения противотуберкулёзных средств менингит заканчивался смертью на 20-25-й день заболевания. В настоящее время при своевременном и длительном лечении благоприятный исход наступает у 90-95% заболевших. При запоздалой диагностике (после 18-20-го дня болезни) прогноз плохой. Иногда возникают рецидивы и осложнения в виде эпилептических припадков, гидроцефалии, нейро-эндокринных расстройств.
[1], [2], [3], [4], [5], [6], [7], [8]
Источник
уберкулезный менингит. Диагностика туберкулезного менингита. Лечение туберкулезного менингита.
| Оглавление темы «Энцефалит. Сотрясение головного мозга.»: 1. Туберкулезный менингит. Диагностика туберкулезного менингита. Лечение туберкулезного менингита. 2. Энцефалиты. Сезонные энцефалиты. Клещевой энцефалит. 3. Осенний энцефалит. Японский энцефалит. Лечение клеевого и японского энцефалита. 4. Зимний энцефалит. Летаргический энцефалит. Полисезонные энцефалиты. 5. Герпетические энцефалиты. Лечение герпетического энцефалита. 6. Параинфекционные поражения ЦНС. Поствакцинальные энцефаломиелиты. 7. Поражения головного мозга при острых респираторных инфекциях. Поражение цнс при ОРВИ. 8. Миелит. Этиология ( причины ) миелитов. Клиника миелита. Признаки миелита. 9. Сотрясение головного мозга. Ушиб головного мозга. Признаки сотрясения и ушиба головного мозга. 10. Сдавление головного мозга. Острые травматические гематомы. Туберкулезный менингит. Диагностика туберкулезного менингита. Лечение туберкулезного менингита.Особняком среди серозных менингитов стоят бактериальные, актуальным из которых является туберкулезный. Запоздалое распознавание туберкулезного менингита может стоить жизни больному. Туберкулезный менингит чаще бывает проявлением гематогенно-диссеминированного туберкулеза. Первичный очаг находится, как правило, в легких, в других органах реже. Однако в ряде случаев распознать его не удается. В основе заболевания лежит гематогенное обсеменение оболочек преимущественно основания мозга с развитием экссудативного воспаления. Туберкулезный менингит, как правило, начинается постепенно — с субфебрильной температуры, головной боли. Этому обычно предшествует период недомогания, повышенной утомляемости, снижения аппетита, нарушения сна, апатии. Головная боль постепенно усиливается, присоединяется рвота. Через 2-3 недели от начала продромы появляется собственно обо-лочечный синдром — ригидность затылочных мышц, симптом Кернига и др. Температура тела повышается до 38-39 °С, резко ухудшается состояние больного: нестерпимая головная боль, анорексия, рвота, иногда судороги. У младенцев выбухает большой родничок. На этом фоне возникают очаговые симптомы выпадения базального уровня — косоглазие, птоз, парез мимических мышц и др. Если развивается неврит зрительного нерва, то это обычно ведет к необратимой потере зрения. Возможно развитие и конвекситальных симптомов, например очаговых судорог, и переход процесса на вещество мозга (менингоэнцефалит) с появлением парезов и других симптомов выпадения. Вегетативно-висцеральные расстройства проявляются брадикардией, переходящей в тахикардию, повышением АД, потливостью и др.
В заключительной стадии туберкулезного менингита, редко раньше, появляется поза «легавой собаки» — голова запрокинута назад, ноги согнуты в тазобедренных и коленных суставах, живот втянут Спинномозговая жидкость при туберкулезном менингите макроскопически не изменена, вытекает под высоким давлением (иногда струей). Микроскопия обнаруживает преимущественно лимфоцитарный плеоцитоз, как правило, 100-300 клеток в 1 мкл, 70-80 % лимфоцитов. Содержание белка повышено до 1 мг/л и более. Считается патогномоничным для туберкулезного менингита снижение содержания сахара в спинномозговой жидкости до 1-2 г/л и выпадение после 24-часового стояния в пробирке со спинномозговой жидкостью тонкой фибринной пленки, обычно свешивающейся с поверхности на дно пробирки (напоминает паутинку). Однако в настоящее время эти признаки следует считать характерными, но не патогномоничными, так как хотя и редко, но они могут быть обнаружены и при других серозных менингитах, в частности при хореоменингите. Существенных изменений со стороны крови при туберкулезном менингите не обнаруживается. Следует иметь в виду, что в отдельных случаях туберкулезный менингит может начинаться более остро. Осложнения туберкулезного менингита возникают при запоздалой диагностике и позднем лечении. Наиболее частое из них — водянка мозга (гидроцефалия), связанная с развитием спаечного процесса в оболочках, склеротическими изменениями в эпендиме и ворсинчатых сплетениях, что приводит к тяжелым нарушениям ликвороциркуляции. Лечение туберкулезного менингита должно быть начато немедленно, сразу же при постановке предположительного диагноза этого заболевания. Назначаются изо-ниазид внутрь по 0,3 г 2 раза в сутки с последующим увеличением дозы до 0,6 г на прием (детям 10 мг/кг в сутки) либо ПАСК до 2,5-3,2 г/кг в сутки в одноразовой инъекции. Средствами второй очереди выбора являются этионамид, этамбутол. — Также рекомендуем «Энцефалиты. Сезонные энцефалиты. Клещевой энцефалит.» |
Источник