Прививки полиомиелит и корь
Содержание статьи
Вакцины, которые спасли мир: как человечество победило оспу, корь и полиомиелит
Несмотря на то что пандемия коронавируса за последние два года изменила жизнь на большей части планеты, ситуация далека от страшных эпидемий прошлого. В эпоху Возрождения сифилис, который сегодня успешно лечится, был основной причиной смерти в Европе. В XIX веке холера унесла больше жизней, чем любая другая болезнь, — современная медицина научилась лечить ее даже без применения антибиотиков. «Испанка», обрушившаяся на мир в 1918-1920 годах, считается самой массовой и самой смертоносной эпидемией в истории человечества — в наше время словом «грипп» никого не напугать. Самой страшной болезнью испокон веков считалась чума, у заболевших не было шансов на выздоровление. Например, пандемия, получившая название «Юстинианова чума», держалась 60 лет и уменьшила население Византии в два раза, а в ХХ веке чуму научились эффективно лечить. Еще три страшных заболевания — натуральная оспа, полиомиелит и корь — смогли обуздать только благодаря вакцинации.
Натуральная оспа
Натуральная оспа является одной из немногих антропонозных инфекций, это означает, что вирус-возбудитель способен паразитировать в естественных условиях только в организме человека. Передается вирус воздушно-капельным путем. Смертоносная болезнь, покрывавшая кожу человека гнойниками (пустулами) и если не убивавшая, то оставлявшая свои уродливые следы, известна человечеству более трех тысяч лет. В Европе средних веков сложно было найти человека, который бы не переболел ею, о чем свидетельствует немецкая поговорка: «Von Pocken und Liebe bleiben nur Wenige frei» (Немногие избегнут оспы и любви). Оспа постоянно соседствовала с людьми, периодически вспыхивая то тут, то там, становясь причиной гибели чуть ли не каждого третьего ребенка. Она не знала ни сословий, ни границ и в XVI веке перебралась даже через океан: европейцы привезли оспу в Америку, где от нее вымерли целые индейские племена. Только в ХХ веке натуральная оспа убила более 300 млн человек… а сегодня она является единственным полностью ликвидированным заболеванием.
Еще в раннем Средневековье на Востоке знали, что вариоляция — прививка оспенного гноя из созревшей пустулы больного человека, переносящего натуральную оспу в легкой форме, — помогает в будущем избегать тяжелого течения болезни. Но у вариоляции были серьезные минусы: во-первых, в небольшом проценте и она приводила к смерти, во-вторых, вызывала эпидемии, в третьих, зачастую неправильно проводилась шарлатанами. В Европе эта процедура начала применяться довольно поздно, благодаря жене английского посла леди Мэри Монтегю, которая в 1716-1718 годах побывала в Турции и описывала следующее:
«Для этой цели собираются люди (обычно 15 или 16 человек), к ним приходит старуха с ореховой скорлупой, наполненной оспенным материалом. С помощью большой иглы она заносит заразу людям в вену, а после перевязывает рану. Процедуру повторяют четыре или пять раз. (…) Дети и молодые люди проводят вместе всю оставшуюся часть дня. Затем лихорадка начинает их захватывать, и они лежат в кроватях два дня, редко три. У них очень редко появляются шрамы на лице, болезнь проходит легко, на восьмой день они чувствуют себя прекрасно».
Вариоляция применялась в Европе до середины XIX века, известно, что в 1768 году императрица Екатерина II показала пример поданным, сделав себе вариоляцию, специально для этого из Англии был приглашен врач Томас Димсдейл.
Во второй половине XVIII века некоторые ученые и фермеры заметили, что люди, переболевшие коровьей оспой, впоследствии не болеют натуральной. Так были заложены предпосылки к вакцинации — прививке ослабленным вирусом. Английский врач и натуралист Эдвард Дженнер около 30 лет наблюдал за естественными случаями заражения людей коровьей оспой и в 1796 году публично произвел эксперимент над восьмилетним мальчиком (как тогда было принято — над сиротой из приюта), которому привил этот вирус. Затем он пробовал привить ребенку вирус натуральной оспы, но она не принялась. Таким образом Дженнер стал одним из основоположников вакцинации, хотя спасительной, как показала история, идее сначала усиленно сопротивлялись простые граждане и духовенство. Постепенно массовая вакцинация против оспы начала вводиться в разных странах мира, в Российской империи — с 1812 года.
Тем не менее эпидемии продолжались — сказывалось отсутствие комплексного подхода и регулярной ревакцинации. Искоренить натуральную оспу смогли только во второй половине ХХ века благодаря слаженной работе всех государств мира, и во многом это — заслуга СССР. В 1958 году на XI сессии Всемирной ассамблеи ВОЗ советская делегация по руководством академика Виктора Михайловича Жданова предложила программу ликвидации оспы во всем мире. Организация утвердила резолюцию, положившую начало кампании по всемирной борьбе с оспой, а в 1967 году приняла решение об интенсификации искоренения натуральной оспы с помощью массовой вакцинации человечества. Только Советский Союз выпустил около 1,5 млрд доз вакцины.
Последний случай заболевания в естественной среде (и вспышка заболевания) был зафиксирован в Сомали в 1977 году, а в 1980-м ВОЗ объявила о ликвидации оспы. Правда, это еще не означает, что эпидемий оспы не случится в будущем: вирус официально хранится в двух лабораториях: в наукограде Кольцово под Новосибирском и в Центре по контролю и профилактике заболеваний США. Ученые продолжают работать над созданием новых, более совершенных вакцин от оспы на случай, если вирус есть где-то еще…
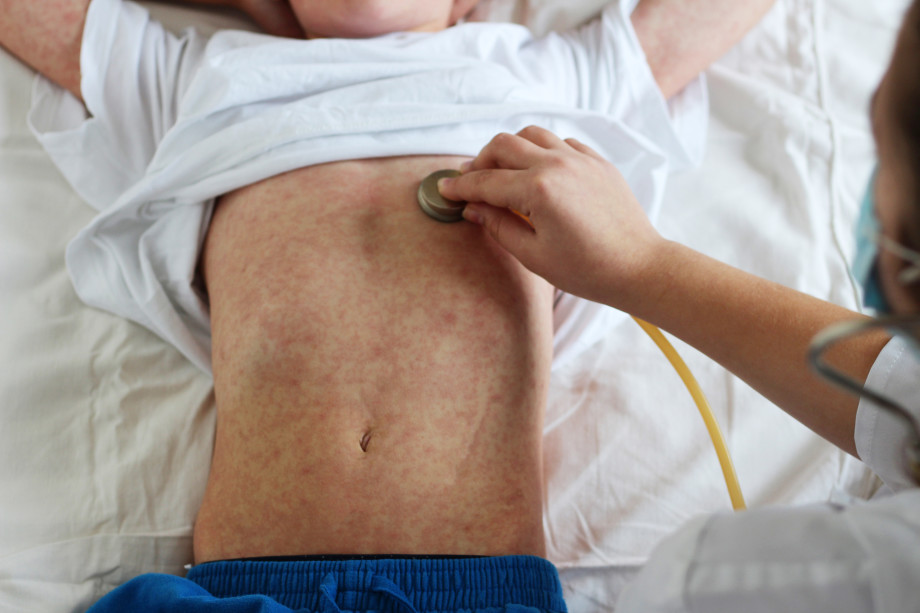
Корь
 Shutterstock/FOTODOM
Shutterstock/FOTODOM
Одной из самых заразных инфекционных болезней является корь. Передаваясь воздушно-капельным путем, она приводит к заражению 9 из 10 контактировавших с больным людей. Так, пробравшись на острова Фиджи из Австралии в 1875 году, болезнь убила около 25% населения. В 1951 году корь впервые появилась в Южной Гренландии и заразила 999 человек из каждой тысячи. До наших дней корь остается в списке ВОЗ, как одна из главных причин смертности детей в возрасте до пяти лет, — за это ее еще называют «детской чумой».
Препаратов для лечения кори не существует, можно лишь ослабить симптомы. Большинство людей переносят болезнь легко, но для части зараженных она заканчивается смертью. Страшны не столько проявления кори, сколько серьезные осложнения, к которым она может привести: слепота, энцефалит, пневмония, гепатит и пр. В небольшом проценте случаев корь провоцирует поражение центральной нервной системы: подострый склерозирующий панэнцефалит (SSPE), причем симптомы появляются в среднем через семь лет после того, как человек переболел. Заражение во время беременности повышает риск выкидыша, внутриутробной смерти ребенка и преждевременных родов.
Единственным эффективным способом борьбы с корью является профилактика. Первая вакцина была создана в США в 1963 году, практически в то же время над отечественной вакциной работали специалисты Ленинградского института эпидемиологии и микробиологии имени Луи Пастера под руководством известного советского бактериолога и вирусолога Анатолия Александровича Смородинцева. Уже с 1967 года вакцина начала широко применяться в СССР. Со временем появилась еще одна вакцина, а заболеваемость корью на территории Советского Союза удалось снизить в 650 раз.
В 2000 году ВОЗ развернула глобальную сеть лабораторий по борьбе с корью и краснухой, чтобы отслеживать распределение генотипов вируса кори по всему миру. В России и СНГ тоже существует сеть лабораторий по надзору за распространением кори и краснухи. После начала широкомасштабной вакцинации детей смертность и процент осложнений настолько снизились, что можно было говорить о скором искоренении кори, как и оспы… Но в 2010-х по всему миру начались новые вспышки этого заболевания, даже в тех странах, где корь уже долгое время либо вообще не появлялась, либо появлялась в виде единичных случаев — это касается США, Канады и большинства стран Европы. В 2018 году в Европе было зафиксировано более 40 тысяч заболевших.
Основные виновники этого регресса — антипрививочные настроения и активная миграция по планете. В 2019 году ВОЗ назвала недоверие к вакцинации одной из десяти главных угроз здравоохранению.
Полиомиелит
 Shutterstock/FOTODOM
Shutterstock/FOTODOM
Полиомиелит — еще одна высококонтагиозная, то есть очень заразная болезнь, лечения которой не существует. В большинстве случаев она протекает бессимптомно, но у части зараженных полиовирус проникает в центральную нервную систему и за считанные часы приводит к необратимым парезам или даже общему параличу. В основном полиомиелит поражает детей до пяти лет, он передается фекально-оральным путем, то есть через немытые руки, реже — через загрязненную воду или продукты. После попадания в организм вирус начинает размножаться в кишечнике. По данным ВОЗ, в одном из 200 случаев инфицирования развивается необратимый паралич, обычно ног. Примерно 5-10% из этого числа умирают от паралича дыхательных мышц.
Похоже, что полиомиелит был известен еще в Древнем Египте и Древней Греции. Об этом свидетельствуют стела с изображением жреца с типичным для этой болезни поражением ноги в храме богини плодородия Астарты в Мемфисе и даже мумии с характерными костными деформациями. А Гиппократ оставил описание похожей болезни, при которой сохнут ноги, уменьшается объем мышц и наступает паралич ног. Прогресс в изучении полиомиелита наступил в XIX веке, когда были зарегистрированы первые массовые случаи «детского паралича» в Скандинавии и США, в 1916 году только в Нью-Йорке от полиомиелита умерло две тысячи детей.
В ХХ веке эпидемии полиомиелита становились все более масштабными, в 1950-х эпидемия случилась и в СССР. Ситуацию в корне изменило создание вакцины, которая сначала была изобретена в США, а затем на основе американской живой сыворотки Сэйбина советские вирусологи Анатолий Александрович Смородинцев и Михаил Петрович Чумаков разработали свою вакцину и наладили ее массовое производство. Причем одну из первых доз Смородинцев ввел своей внучке, как и после создания вакцины против кори. В Советском Союзе полиомиелит как массовое заболевание был ликвидирован быстрее всего, произошло это к 1961 году, с 1962-го регистрировалось 100-150 случаев в год, хотя до 1960-х в год фиксировалось более 20 тысяч случаев заражения полиомиелитом. В 1988 году на 41-й сессии Всемирной ассамблеи ВОЗ была принята резолюция о ликвидации полиомиелита в мире, благодаря слаженным действиям большинства стран мира количество случаев заболевания диким полиовирусом с тех пор уменьшилось на 99%, с 350 тысяч случаев в год до 33, которые были зарегистрированы в 2018 году.
Однако говорить о полной ликвидации вируса, к сожалению, до сих пор нельзя — на большей части планеты он искоренен, но продолжает передаваться в Афганистане и Пакистане. Ученые опасаются, что в ближайшие 10 лет полиомиелит может снова вернуться на свои позиции.
Источник
Каков состав вакцин и можно ли делать несколько прививок в один день?
Какие компоненты могут содержаться в современных вакцинах?
Существуют различные классификации препаратов для активной иммунизации:
Живые с искусственно ослабленным возбудителем
Иммунная система видит возбудитель почти также, как настоящий вирус или бактерию. Разница в том, что вызвать заболевание он не может, ведь производители его «ослабили» до степени, когда он перестал быть патогенным. К такому типу «живых» вакцин относятся препараты против следующих инфекций: полиомиелит (оральная вакцина), туберкулез (вакцина БЦЖ), краснухи, кори, свинки, ветрянки, бруцеллеза, лихорадки Ку и т.п.
Убитые (инактивированные)
Этот случай отличается от первого лишь тем, что инфекционный агент уже не живой, содержит убитые целые микроорганизмы (бактерии и вирусы) или их части.
Прим.: В случае, когда речь идет о вирусах, некорректно говорить о «живом» или «мертвом» вирусе, ведь, с точки зрения науки, вирусы не являются чем-то живым. Правильнее говорить о вирулентных, т.е. способных заражать и вызывать полноценное заболевание, и инактивированных — не способных вызвать болезнь, но достаточных для выработки иммунного ответа. Для удобства мы будем называть их живыми/убитыми, тем более, что это выражение уже прочно вошло в обиход.
Примеры инактивированных вакцин: против коклюша (цельноклеточная), против полиомиелита (ИПВ) и др.
Анатоксины
Эти препараты содержат обезвреженные (инактивированные) токсины бактерий, обладающие иммуногенностью и лишенные токсигенности. Для организма они уже не являются ядом, но всё ещё способны вызывать иммунный ответ.
На основе анатоксинов делают вакцины, например, от дифтерии, столбняка, коклюша (вакцина с бесклеточным коклюшным компонентом).
Прим.: Интересен факт, что при естественном заражении столбняком, иммунитет к нему не формируется. Потому как содержание токсина в крови не достаточно для формирования иммунной памяти, а бо́льшая концентрация приводит к летальному исходу. В данном случае инактивированный токсин — это единственная возможность получить иммунитет и не бояться данной инфекции.
Искусственные антигены
Материалом для создания искусственных антигенов служат рекомбинантные белки или их фрагменты, синтезированные в лабораториях путем применения методов генной инженерии. В данном случае разработчик вакцины выступает инженером той конструкции, которую будут вводить пациенту.
Для создания такой вакцины необходимо пройти несколько этапов разработки:
— вначале выбирают какой-то из белков возбудителя, на который иммунная система хорошо реагирует;
— в лаборатории создают специально «обученную» клеточную культуру, которая этот белок будет по заданию производить (производят генную модификацию, встраивая в геном клеток-продуцентов последовательность, кодирующую нужный белок);
— обеспечивают эту культуру всем необходимым, чтобы видоизмененная клетка активно размножалась и производила антигены для вакцины;
— спустя какое-то время «собирают урожай», выделяя из раствора искомый белок.
Можно провести аналогию с процессом обычного брожения. То есть, «дрожжи» будут выступать в роли той самой специально обученной культурой клеток, а «спирт» — в роли искомого вещества, которое мы хотим получить от этих клеток. Фрукты или сахар являются пищей для дрожжей. Разница в том, что дрожжи «умеют» производить спирт, а антигены, например, для вакцины от вирусного гепатита В — нет.
Особенность вакцин с искусственными антигенами в том, что настоящего возбудителя инфекции в них нет совсем. Условно говоря, производители просто «срисовали» часть вируса и распечатали его множество раз на 3D-принтере, т.е. клонировали.
Примеры таких вакцин: против вируса гепатита В, против вируса папилломы человека (ВПЧ).
Сравним вакцины с собаками?
Для ещё большей наглядности предлагаем вам еще одну занимательную аналогию.
Дикий вирус — это волк:
Ослабленный вирус — это домашняя собака:
Инактивированный вирус — это мертвый волк:
Искусственный антиген — это лапа от плюшевой игрушки собачки:
Подведем итоги и вернемся к вопросу сочетаемости вакцин
Все вакцины можно разделить на 2 больших блока: живые и инактивированные (неживые).
Живые включают в себя живые, но ослабленные микроорганизмы (бактерии и вирусы). Неживые содержат убитые целые микроорганизмы или их искусственно созданные части.
В России зарегистрированы следующие варианты:
НЕЖИВЫЕ ВАКЦИНЫ от следующих инфекций:
- Вирусный Гепатит В (Регевак, Вакцина рекомбинантная дрожжевая, Комбиотех)
- Вирусный Гепатит А (Хаврикс, Аваксим, Альгавак)
- Полиомиелит ИПВ (Полимилекс, Полиорикс, Имовакс Полио, в составе комплексных вакцин)
- Грипп (инфлювак, ваксигрип, ультрикс, грипполы, совигрипп).
- Клещевой энцефалит (Энцевир, ФСМЕ-иммун, Клещ-Э-Вак, Энцепур)
- Вирус Папилломы Человека (Гардасил, Церварикс)
- Коклюш, дифтерия, столбняк (в составе комплексных вакцин: АКДС, Бубо-Кокк, Бубо-М, Пентаксим, Тетраксим, Инфанриксы, Адасель)
- Гемофильная инфекция тип b (Акт-хиб, Хиберикс, в составе комплексных вакцин)
- Пневмококк (Превенар 13, Синфлорикс, Пневмо 23, Пневмовакс 23)
- Менингококк (Менактра, Менвео, Менцевакс и другие)
и ЖИВЫЕ ВАКЦИНЫ:
- Вакцина от туберкулеза (БЦЖ, БЦЖ-М)
- Коревая вакцина (моновакцина без фирменного наименования)
- Краснушная вакцина (моновакцина без фирменного наименования)
- Паротитная вакцина (моновакцина без фирменного наименования)
- Корь+Паротит (дивакцина без фирменного наименования)
- Вакцина от кори, краснухи, паротита (Приорикс, MMR-II)
- Оральная Полиомиелитная Вакцина (Бивак полио)
- Вакцина оральная от Ротавируса (Ротатек)
- Вакцина от Ветряной оспа (Варилрикс)
Сочетаемость вакцин
Можно ли проводить вакцинацию препаратами из этих двух списков в один день? Да, можно, причем в любых сочетаниях!
Мнение CDC (Федеральное агентство министерства здравоохранения США):
«Although there is no exact limit on the number of injections, with a little flexibility, a provider can ensure that the primary series doses are given without administering too many injections at each visit.»
Перевод: «Не существует определенного лимита на число одновременно вводимых доз, однако следует подходить к вопросу гибко и не вводить слишком много доз за один раз.»
В России строгое ограничение есть только для БЦЖ, ее делают отдельно, но не из-за того, что она как-то взаимодействует с другими вакцинами, а потому, что есть риск, что по невнимательности медсестра введет ее не внутрикожно, как положено, а подкожно или внутримышечно, перепутав шприц с БЦЖ с другой вакциной. Это приведет к холодному абсцессу (осложнению). И этот риск минимизируют тем, что БЦЖ всегда делают отдельно от других вакцин (по крайней мере в России).
Также, по разным причинам, в инструкции к некоторым вакцинам могут быть указаны иные рекомендации. Например, в инструкции к вакцине «Клещ-Э-Вак» написано, что она разрешена к введению с другими инактивированными вакцинами:
«Допускается проводить вакцинацию против клещевого энцефалита одновременно (в один день) с другими инактивированными вакцинами Национального календаря профилактических прививок и календаря профилактических прививок по эпидемическим показаниям (за исключением антирабических).»
В то время как аналогичная по составу вакцина «Энцепур» разрешается к введению с любыми вакцинами:
«Вакцину Энцепур можно вводить одновременно со всеми препаратами из национального календаря профилактических прививок в один день, в разные участки тела. Применение вакцины Энцепур совместно с другими прививками не влияет на их иммуногенность (способность выработки иммунитета).
Переносимость вакцин не ухудшается, количество побочных реакций не возрастает».
Почти всегда такой запрет связан с тем, что просто не были проведены исследования совместного применения вакцин в той конкретной стране, где в инструкции есть такое указание.
Плохая новость в том, что если медик, который проводит вакцинацию, внимательно читает инструкцию, то для него это основание вам отказать в одномоментном введении вакцин. Если вы планируете сделать прививки от нескольких инфекций в один день, лучше заранее изучите инструкции на предмет такой неприятности.
«Менактра» и «Превенар»
У людей с ВИЧ и аспленией CDC и IAC не рекомендуют делать в один день Менактру и Превенар13, так как это приводит к снижению иммунного ответа на некоторые антигены пневмококковой вакцины.
Для здоровых людей единого мнения на этот счёт нет, но по возможности желательно разносить эти вакцины на разные приемы.
ИНТЕРВАЛЫ МЕЖДУ ПРИВИВКАМИ, с точки зрения здравого смысла, если НЕ СДЕЛАЛИ В ОДИН ДЕНЬ, то:
Обе вакцины НЕживые = любой интервал
Одна вакцина живая, вторая нет = любой интервал
Обе вакцины живые = Ждать месяц
Исключение:
Если прививаемому показана и 13-валентная и 23-валентная вакцины от пневмококковой инфекции, то они не должны вводиться одновременно, и 13-валентная вакцина должна вводиться первой.
In patients ed to receive both PCV13 and PPSV23, the 2 vaccines should not be administered simultaneously. PCV13 should be administered first.
Если 23-валентная вакцина была введена первой, то 13-валентная не должна вводиться ранее, чем через 8 недель у лиц в возрасте 6-18 лет, и не ранее, чем через год у лиц 19 лет и старше .
If PPSV23 has been administered first, PCV13 should be administered no earlier than 8 weeks later in children 6-18 years, and one year later in adults 19 years and older.
Однако, с учетом действующего законодательства в России, месяц придется ждать между любыми вакцинами, если они не были сделаны в один день.
ООО «АСКО-МЕД-ПЛЮС» благодарит Антонину Обласову за предоставление материалов.
Читайте также
Менингококковая инфекция — молниеносный убийца
Как дополнительно защититься от осложнений коронавируса?
«От него тоже умирают»: Геннадий Онищенко назвал опасность алтайского гриппа выше китайского коронавируса
Источник