Прививка от краснухи можно ставить переболевшим
Прививка от краснухи — ГБУЗ ЯО КБ № 2
Прививка от краснухи
 Вирус краснухи известен не только тем, что у него один из самых длинных инкубационных периодов. Этот микроорганизм вызывает множество аномалий развития у детей до их рождения, если беременная женщина перенесла инфекцию в первом триместре. Поэтому прививка — это обязательная мера профилактики не только всем детям, но и планирующим беременность женщинам.
Вирус краснухи известен не только тем, что у него один из самых длинных инкубационных периодов. Этот микроорганизм вызывает множество аномалий развития у детей до их рождения, если беременная женщина перенесла инфекцию в первом триместре. Поэтому прививка — это обязательная мера профилактики не только всем детям, но и планирующим беременность женщинам.
Как известно, в медицине против этого вируса есть живые и убитые вакцины. Не опасны ли они? Когда делают и сколько раз прививку от краснухи? Нужна ли всеобщая вакцинация и как переносится такая искусственная защита от вируса? Как правильно подготовиться к ней? Почему краснуху называют иногда третьей болезнью?
Стоит ли делать прививку от краснухи?
Прививки от краснухи делают в первую очередь детям. Были времена, когда краснуха стояла на третьем месте в общем списке заболеваний, сопровождающихся сыпью у детей. Но с момента начала активной вакцинации против этого микроорганизма ситуация резко изменилась. Благодаря прививкам вспышки краснухи сейчас редки, а боятся инфекции стоит разве только девушкам, планирующим беременность.
Насколько ли необходима вакцинация от краснухи? Противники иммунизации могут долго спорить о важности именно этой прививки. Но есть несколько фактов о самом вирусе краснухи и о заболевании, которое он вызывает.
- С этим вирусом легко справиться с помощью обычной уборки с применением современных моющих средств.
- Заболевание переносится очень легко, все помнят из самых грозных симптомов только сыпь, увеличение лимфоузлов, кашель, боль в горле, покраснение миндалин и повышение температуры тела в момент появления высыпаний.
- Контагиозность (заразность) вируса краснухи небольшая. Другими словами, по сравнению с корью и ветрянкой чтобы заразиться именно этой инфекцией нужен более тесный и продолжительный контакт.
Какие факты говорят о пользе и важности прививки от краснухи?
- Инкубационный период этого заболевания иногда составляет 24 дня, а заразить краснухой больной человек способен за неделю до высыпаний и ещё не менее недели после них. В медицинской практике были случаи, когда человек выделял вирус в окружающую среду в течение трёх недель после перенесённой инфекции.
- Вирус краснухи хорошо переносит замораживание, в таком состоянии сохраняет активность годами.
- Риск заражения инфекцией повышается в скученных коллективах, к которым относятся казармы, школы, детские сады, дома малютки и в другие учреждения.
- При заражении беременной женщины вероятность развития инфекции у плода и последствий для малыша колеблется в пределах от 25 до 60%.
- Типичная триада симптомов — поражение органа слуха, глаз и сердечно-сосудистой системы встречается, если ребёнок перенёс краснуху внутриутробно. Каждое из этих заболеваний опасно само по себе, не говоря уже об их сочетании.
- Если ребёнку до 6 лет не сделать прививку — повышается не только вероятность заражения вирусом, но и возможность развития тяжелейшего медленнотекущего осложнения — прогрессирующий краснушный панэнцефалит (ПКПЭ или заболевание головного мозга), заканчивающегося летальным исходом.
Можно ли заболеть краснухой, если есть от неё прививка? Да, такое иногда происходит в следующих ситуациях.
- Весьма распространены случаи заражения инфекцией по истечении срока действия прививки. По национальному календарю вакцинацию проводят всего два раза. В подростковом периоде редко кто контролирует уровень защитных антител против краснухи в крови, а значит, нельзя быть абсолютно уверенным, что защита сработает при встрече с инфекцией.
- Второй вариант — когда прививают ребёнка, уже заражённого вирусом. Как известно, инкубационный период краснухи иногда превышает 3 недели, если ребёнок контактировал с больным человеком и привился в течение нескольких дней после этого — инфекция проявится в первые дни после вакцинации. Нередко такие ситуации принимают за поствакцинальные осложнения или некачественную прививку.
График прививок против краснухи 
Сколько раз делают прививку от краснухи и какие есть графики вакцинации? До 12 месяцев малышу не ставят прививку против этой инфекции. Даже в случае, когда среди окружающих людей кто-либо заболел краснухой, экстренную профилактику не проводят в первые месяцы жизни. Причина тому состав вакцины. Производимые препараты в большинстве случаев содержат клетки живых, но ослабленных (аттенуированных) микроорганизмов. Их нельзя использовать детям до года.
Когда делают прививку от краснухи? Её вводят дважды. Знакомство ребёнка с вакциной в норме должно состояться в год. И в случае отсутствия противопоказаний малышам в это время обычно ставится трёхкомпонентная вакцина — прививку делают одновременно от кори, краснухи и эпидемического паротита.
В каком ещё возрасте делают прививки от краснухи? После года вводить моновакцины можно практически в любом возрасте. Такое бывает, если в силу ряда важных причин малыша не вакцинировали в год. Прививку иногда не делают, если есть противопоказания к ней или из-за временного отказа родителей. Тогда по эпидемическим показаниям вакцинацию проводят в любое время.
После однократного введения вакцины иммунитет против вируса не вырабатывается на 100%. Лишь повторная прививка может гарантировать полноценную защиту от вируса.
Ревакцинация краснухи проводится в шесть лет. Если вакцинация проводилась немного позже положенного срока — следующее введение, вакцины должно быть не раньше чем через 6 лет. Это оптимальный промежуток для повторного введения защиты против вируса.
Кроме этого, врачи настоятельно рекомендуют проводить повторную ревакцинацию против вируса девочкам 12-14 лет. Это связано с возможной беременностью спустя несколько лет, прививка снизит вероятность развития инфекции краснухи при встрече с ней.
В некоторых странах, например, в Японии или Франции нет необходимости делать прививку от краснухи в возрасте один год.
Там обследуют всех девочек и при отсутствии защитных антител проводят иммунизацию. Чаще всего это происходит после 10 лет или в период полового созревания. У нас же иммунопрофилактику проводят намного раньше для предупреждения развития смертельных осложнений.
Куда делают прививку от краснухи и сколько она действует?
Доза вакцины для всех одинакова — 0,5 мл вещества. В таком количестве вводят препарат взрослым и детям.
 Куда делают прививку от краснухи? Место введения препаратов, содержащих защитные клетки от вируса, в редких случаях отличаются. Трёхкомпонентные вакцины вводят подкожно в верхнюю треть плеча, в наружную область. Однокомпонентные вакцины можно применять не только подкожно, но и внутримышечно в той же дозе.
Куда делают прививку от краснухи? Место введения препаратов, содержащих защитные клетки от вируса, в редких случаях отличаются. Трёхкомпонентные вакцины вводят подкожно в верхнюю треть плеча, в наружную область. Однокомпонентные вакцины можно применять не только подкожно, но и внутримышечно в той же дозе.
Ещё один вопрос, который интересует родителей — как долго вакцина защищает от вируса, сколько действует прививка от краснухи? Нет однозначного мнения учёных по этому поводу. Как всегда, всё зависит от качества вакцины и от иммунитета ребёнка.
Однократное введение препарата может защитить от осложнений перенесённой инфекции приблизительно в 90-95% случаев. А защитит она в среднем на 6-11 лет. Если же соблюсти все правила и провести ревакцинацию в положенный срок — это поможет защитить ребёнка на более длительный период 15-20 лет. Но цифры могут меняться в зависимости от конкретной ситуации.
Возможная реакция у детей на прививку от краснухи
По мнению врачей, чем раньше проведена иммунизация против краснухи, тем легче ребёнок её переносит. Ещё и поэтому вакцинацию от краснухи внесли в национальный календарь прививок в возрасте один год и шесть лет — в этот период жизни ребёнка наблюдается наименьшее число реакций, если малыш абсолютно здоров.
У взрослых наблюдается большее число реакций и осложнений на введение любой вакцины.
Какая возможна реакция у детей на прививку от краснухи?
- Одним из частых проявлений у детей является местная реакция в виде покраснения и увеличения лимфоузлов областей, прилежащих к месту введения вакцины. Это может быть подмышечная область или шея.
- Из общих реакций у детей на прививку от краснухи является слабость и кратковременное увеличение температуры до незначительных цифр, в пределах градуса, за редким исключением.
- Одним из проявлений инфекции, а, точнее, её осложнением, является боль в области суставов, поэтому иногда ребёнок может пожаловаться на артралгию, что чаще бывает у детей старшего возраста.
 Лечение практически никогда не требуется. В редких случаях приходится использовать симптоматические препараты для устранения последствий прививки от краснухи. Реактогенность — то есть способность вызывать реакции или осложнения, у вакцины от краснухи низкая. Это один из немногих препаратов, реакции и осложнения которых можно пересчитать по пальцам.
Лечение практически никогда не требуется. В редких случаях приходится использовать симптоматические препараты для устранения последствий прививки от краснухи. Реактогенность — то есть способность вызывать реакции или осложнения, у вакцины от краснухи низкая. Это один из немногих препаратов, реакции и осложнения которых можно пересчитать по пальцам.
Вакцина против данной инфекции иногда даёт осложнения. Побочные действия прививки от краснухи могут быть следующими.
- Красные или фиолетовые высыпания на коже небольшого размера, которые носят название розеолы или пятна. Они не требуют назначения противовирусных препаратов, так как в большинстве случаев проходят самостоятельно в течение нескольких дней.
- Типичные для любой вакцины осложнения — различные по проявлению аллергические реакции. Это и всем знакомая крапивница, и развитие отёка Квинке. Но тяжёлые осложнения на прививку от краснухи регистрируются крайне редко.
Можно ли заболеть краснухой после прививки?
Противопоказанием к иммунизации живыми вакцинами, пусть даже и значительно ослабленными, являются все иммунодефицитные состояния. Если привить ребёнка с таким заболеванием (из-за нехватки информации или по недосмотру) после иммунизации может возникнуть инфекция. Любая прививка — это сильная нагрузка на систему иммунитета, нельзя рисковать, прививая больного ребёнка, даже если есть большая вероятность контакта с больными краснухой.
Как снизить вероятность появления осложнений?
Несмотря на то что реактогенность препаратов против краснухи невысока, даже эти редкие случаи хочется убрать до минимума. Бывает, что последствия прививки от краснухи зависят не от врачей или препарата, а от самих пациентов, которым их делают. В этом случае речь идёт о детях, поэтому вся ответственность ложится на плечи родителей.
Что нужно или не нужно делать, чтобы ребёнок легче перенёс прививку?
- Как бы банально это ни звучало — обязателен осмотр у врача. Опытный специалист определит наличие показаний и отсутствие противопоказаний к прививке.
- Два-три дня до и после прививки нужно ограничить контакты с людьми. В это время прогуливаться с ребёнком лучше в нелюдных местах, не посещать вместе с ним магазины, парк отдыха и другие места с большим скоплением людей. Так можно уменьшить вероятность заразить ребёнка ОРВИ в период вакцинации. После прививки гулять на свежем воздухе с малышом нужно, но не в людных местах.
- Купать ребёнка после вакцинации можно. Не нужно забывать, что вечерний моцион успокаивает детей. Но нежелательно тереть мочалкой место инъекции и подолгу находиться в воде.
- Ещё до прививки нужно проконсультироваться с врачом о вакцине, её возможных осложнениях и как справиться с нежелательными реакциями. Максимальная информация о предстоящем событии поможет легче перенести все неприятные моменты.
Противопоказания

Вакцинация — это не просто укол, это воздействие на важные системы организма. Поэтому для введения препарата нужно знать показания и противопоказания.
Когда не следует вводить вакцину против краснухи?
В каких случаях нужно отказаться от прививки или стоит немного подождать? Вакцинация против краснухи не проводится:
- если у ребёнка были осложнения на введение предыдущей вакцины;
- противопоказанием к прививке от краснухи является аллергия на один из компонентов препарата;
- при любом иммунодефицитном состоянии прививка противопоказана (к ним относятся ВИЧ, онкологические процессы, хронические и острые тяжёлые заболевания крови);
- не применяется вакцина при беременности;
- любые острые инфекции или обострённые хронические заболевания относятся к временным противопоказаниям до момента полного выздоровления;
- тяжёлые аллергии не только на компоненты препарата, но и на аминогликозиды.
Если есть ВИЧ-инфекция, то в период отсутствия клинических проявлений можно вводить живые вакцины.
Виды вакцин против краснухи
Какая вакцина применяется для профилактики краснухи? В большинстве случаев в возрасте один год применяются трёхкомпонентные вакцины:
- американская MMR;
- бельгийская «Приорикс»;
 Ими прививают в один год и проводят ревакцинацию в 6 лет. Очевидный плюс этих препаратов — удобство. Всего один укол и ребёнок защищён от краснухи, кори, паротита. Минус таких вакцин в том, что они реактогенные, на них чаще возникают реакции и с ними больше осложнений. В случае их введения сложно сказать на какой из компонентов отреагировал организм ребёнка.
Ими прививают в один год и проводят ревакцинацию в 6 лет. Очевидный плюс этих препаратов — удобство. Всего один укол и ребёнок защищён от краснухи, кори, паротита. Минус таких вакцин в том, что они реактогенные, на них чаще возникают реакции и с ними больше осложнений. В случае их введения сложно сказать на какой из компонентов отреагировал организм ребёнка.
А также от краснухи используют моновакцины:
- английская «Эрвевакс»;
- российская «Вакцина против краснухи культуральная живая аттенуированная»;
французская «Рудивакс»;
- российская «Вакцина против краснухи живая».
В состав таких моновакцин входит только защита от краснухи. Они переносятся намного легче, имеют меньше осложнений и реакций. Их можно вводить с года, проводить ими ревакцинацию. Они более удобны в применении, особенно, для детей у которых был неприятный опыт введения предыдущего трёхкомпонентного препарата. Такие вакцины вводят в подростковом возрасте и взрослым женщинам, ими осуществляют экстренную вакцинацию, если кто-либо из окружающих заболел. Но для плановой иммунизации они неудобны. Намного проще в таких случаях воспользоваться трёхкомпонентными препаратами.
Стоит ли делать прививку от краснухи? После перенесённой инфекции формируется стойкий иммунитет. Может, намного проще один раз переболеть и не беспокоиться о последствиях неудачной иммунизации? Не настолько опасна краснуха, как её некоторые, пусть даже и редкие осложнения. Энцефалит встречается в одном случае на 5-6 тысяч прививок, проблемы суставов возникают практически в 30% случаях, пневмония и воспаление среднего уха ещё чаще. Тяжёлые осложнения приводят к смертельным исходам, поэтому речь идёт не о риске для здоровья, вопрос стоит о жизни.
Источник
Так всё-таки: нужно ли ставить прививку, если уже переболел ковидом? А в разгар третьей волны?
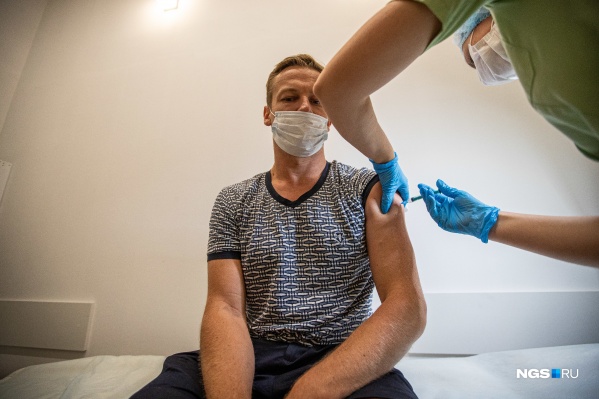
Тем, кто переболел коронавирусом, вакцина не нужна, пока сохраняется достаточный уровень антител. Средний период — полгода
Фото: Александр Ощепков
Поделиться
Новосибирские врачи рассказали, когда можно вакцинироваться после ковида
Несмотря на то, что вакцинироваться активно побуждают со всех сторон, у многих до сих пор остается много вопросов по этой теме. Тем, кто переболел, говорили ставить прививку через полгода, по возможности проверять количество антител. А сейчас нередки случаи, когда пациентов после стационаров, которые болели тяжело, вакцинируют уже месяца через три. Что будет, если антител было много и еще поставил препарат? А можно ставить прививку в разгар третьей волны? А когда кто-то из близких с симптомами ОРВИ? На эти вопросы медицинский обозреватель НГС Мария Тищенко предложила ответить медикам: в чём-то их мнения сходятся, в чём-то нет. Подробности — далее.
Когда можно прививаться после перенесенного заболевания?
— В Европе, Израиле, США вакцинируют всех через полгода после перенесенного COVID-19, а в России есть возможность контролировать уровень антител: когда они начинают снижаться, уходят в серую зону, нужно вакцинироваться. У кого-то это происходит через три месяца, у кого-то через полгода, у кого-то через восемь месяцев, — рассказывает директор медицинского агентства «МедАссистанс» Елена Бобяк.
О разнице ранних и поздних антител и правильных сроках их сдачи можно почитать здесь.
Но какой уровень антител считается достаточным? Все эксперты сходятся во мнении, что нельзя назвать конкретные цифры, потому что в каждой лаборатории своя тест-система и шкала, поэтому нужно ориентироваться на снижение, приближение к нижней границе нормы (цифра, с которой начинают писать, что антитела в крови обнаружены).
Антитела определяются по анализу крови
Фото: Александр Ощепков
Поделиться
Врач-инфекционист сети многопрофильных клиник «Смитра» Марина Малахова тоже говорит, что после заболевания иммунитет у всех формируется по-разному: у кого-то он достаточно длительный — есть пациенты, у которых в течение года определяются антитела. Есть те, у которых иммунитет вообще не формируется. У кого-то он уходит через два-три месяца.
— Всё очень индивидуально, и сказать четко, что вакцинироваться надо через два, три или шесть месяцев после перенесенного заболевания, нельзя. В любом случае после перенесенного заболевания нужно восстановиться. Когда организм еще в периоде восстановления, еще не ушли все симптомы, о вакцинации мы речь не ведем. В дальнейшем надо индивидуально смотреть на количество антител. Мы смотрим напряженность иммунитета, то есть иммуноглобулина класса G к S-белку, — отмечает инфекционист.
Марина Малахова подчеркивает: если титр антител хороший, то можно отложить вакцинацию на три месяца, а после вновь сделать контроль.
— Пока есть антитела в хорошем титре, необходимости вакцинации как таковой нет, это нецелесообразно. Вакцинацию надо проводить тогда, когда антитела снижаются к пороговому значению, не дожидаясь пока они уйдут полностью в ноль, но где-то приближены. Сейчас у «Инвитро» тест-система есть от 50 и выше, то есть когда ближе к 50 снижается, мы уже можем ставить вакцину. Тогда это будет эффективно, — приводит пример инфекционист.
Врачи говорят, что точных цифр — при каком титре антител можно ставить вакцину — назвать нельзя, но приводят примеры. Общие рекомендации — когда они приближаются к минимальной отметке
Фото: Александр Ощепков
Поделиться
— Сейчас новая точка зрения: после перенесенного коронавируса можно ставить вакцину уже через три месяца после болезни. Рекомендации меняются, и мы должны быть к этому готовы. Если по натуральной оспе не возникает ничего нового, потому что она существует со Средних веков, то о коронавирусе данные еще собираются и будут обновляться, — считает кардиолог ЦНМТ Галина Лифшиц.
По ее мнению, к счастью, в России, в отличие от других стран, можно сдать тест на антитела G: он делается в разных лабораториях и стоит относительно недорого — от 750 рублей до 1200:
— Я знаю по своим коллегам из Америки, европейских стран, что там невозможно сдать этот тест, потому что страховые компании его не оплачивают, а стоит он в пересчете на наши деньги 6-7 тысяч рублей. Не все готовы столько платить. Поэтому во многих странах нет культуры отслеживания своего титра антител, поэтому они вакцинируются через полгода после перенесенного заболевания.
Галина Лифшиц советует сдавать количественные тесты на нейтрализующие антитела G, где пишут точное количество их в 1 мл сыворотке крови: они говорят о защите от повторного заражения.
— Низкого уровня антител, ранее достаточного для защиты от заболевания изначальным штаммом SARS-CoV-2 (Ухань), для полной защиты от мутантных штаммов оказывается недостаточно. Мутантные штаммы более заразны, соответственно, успешно уходят от атаки иммунной системы. Поэтому нужна более сильная защита, более высокий уровень антител. Как уже показывает практика, при вакцинации ранее переболевших ничего сверхъестественного с ними не происходит: в массе — это местные реакции или субфебрилитет с умеренной интоксикацией в течение суток после вакцинации. Опасения «реакции усиления иммунного ответа» по аналогии с лихорадкой денге, к счастью, оказались необоснованными, — комментирует главный врач ООО «Инвитро-Сибирь» Андрей Поздняков.
Вакцины ставятся по ОМС, бесплатно, а вот анализ на антитела платный
Фото: Александр Ощепков
Поделиться
Доктор поясняет, что пока существуют эмпирические попытки врачей каким-то образом выразить в количественном исчислении некие «пороги» уровня антител: когда стоит вакцинироваться, а когда можно еще подождать. За инструмент вычисления берутся количественные тест-системы, которые калиброваны по международному стандарту ВОЗ по измерению IgG к SARS-CoV-2.
— Отсечка по положительным антителам от 1000 и выше считается порогом, когда можно с вакцинацией еще подождать. Ниже 500 — вакцинироваться однозначно. Интервал 500-1000 — нужно учитывать и много других факторов. Повторюсь — это исключительно эмпирические высказывания, но сделанные достаточно авторитетными специалистами. Четко прописанных критериев необходимости вакцинации/ревакцинации, в зависимости от наличия антител и их уровня, еще не разработано, — подытоживает Андрей Поздняков.
Он также замечает, что про полгода сейчас уже не говорят, потому что в популяции начали превалировать более заразные штаммы SARS-CoV-2. Поэтому существуют опасения, что уровень антител снизится ниже защитного ранее, чем через полгода.
Эксперты опасаются, что индийский штамм более заразен: возможно, вакцинироваться нужно будет ранее, чем через полгода
Фото: Александр Ощепков
Поделиться
Если высокий уровень антител и поставили вакцину, к чему это приведет?
Елена Бобяк считает, что это приводит к тому, что использовали вакцину, которая помогла бы кому-то, у кого вообще нет антител.
— Вообще это лишняя нагрузка на иммунитет, но без фатальных последствий. Актуальна другая проблема — это люди, которые не вакцинируются и чего-то ждут. Сейчас по большому счету поезд ушел: вакцинироваться поздно, потому что волна уже пошла. Три недели после первой прививки и две недели после второй — только через пять недель у людей будет нормальный уровень антител. При этом нужно учитывать, что у пожилых людей вырабатывается меньше антител, — замечает Елена Бобяк.
Андрей Поздняков говорит, что, возможно, будет более бурная реакция на прививку, возможно — наоборот:
— Прошу обратить внимание, что в самых охваченных вакцинацией странах (не берем в расчет Китай, там заболеваемость непонятна), таких как США, Израиль, Канада, Великобритания — никто не измерял антитела повально перед вакцинацией. Прививали, ориентируясь для переболевших только на сроки перенесенной инфекции, при том что часть этих стран использовали вакцины производства Pfizer и Moderna — достаточно бурно и мощно стимулирующие иммунную систему. Например, Великобритания и Канада привиты и продолжают прививаться AstraZeneca — очень сходной по составу со «Спутником V».
«Спутник» был первой зарегистрированной вакциной от ковида в России
Фото: Александр Ощепков
Поделиться
Можно ли привиться в разгар третьей волны, ведь вакцинация ослабляет иммунитет?
— Это нужно было делать вчера, позавчера, но всё равно нужно бежать как можно скорее. И соблюдать все меры предосторожности, потому что их мало кто соблюдает. Тем, у кого есть возможность, нужно уходить на дистанционку, избегать мероприятий с большим количеством людей. Например, 20 июня многие медицинские коллективы праздновали День медика, что совершенно невозможно в другой стране, где идет подъем заболеваемости, — уверена Елена Бобяк.
Марина Малахова замечает, что, конечно, вакцинироваться нужно было до начала третьей волны, когда было затишье:
— Сейчас есть вероятность, что мы ставим прививку, когда у нас уже идет инкубационный период заболевания. И надо понимать, что после введения вакцины сразу антитела не образуются. Нужно определенное время. Если мы не завершили курс вакцинации и законтактировали с вирусом, то это не дает какой-то защиты от заболевания. И, наоборот, введение вакцины может даже немножко снизить иммунитет, потому что иммунная система отвлекается на формирование антител и, в принципе, риск заболеть во время вакцинации присутствует точно такой же, как у людей не привитых.
Но врач-инфекционист добавляет, что из-за ухудшения ситуации откладывать вакцинацию всё же не нужно:
— Лучше это было сделать раньше, но тут уже выбирать не приходится, поэтому нужно сейчас очень резко ограничить распространение вируса. У нас перед глазами замечательный пример Израиля, где вакцинировали всех, кого было можно, и приостановили распространение.
Любая вакцинация ослабляет организм, отвлекает иммунитет, поэтому в этот период нужно особенно беречься
Фото: Александр Ощепков
Поделиться
Галина Лифшиц считает, что вакцинация не очень ослабляет организм: нет резкого снижения иммунитета после постановки прививки:
— Если человек при этом будет соблюдать разумные меры, например, не будет ходить в людное замкнутое помещение — в ночной клуб, то после вакцинации ничего страшного не произойдет. Нужно вакцинироваться — это может обезопасить от попадания на ИВЛ, от смерти. Например, в Москве сейчас, в последнюю неделю, творится беда. Статистика пошла вверх.
В Новосибирске уже прослеживается такая же тенденция: Галина Лифшиц ссылается на информацию заведующего лабораторией ЦНМТ — по количеству положительных мазков ПЦР из носоглотки сейчас данные совпадают с самым началом октября 2020 года, а уже в середине октября начался пик второй волны и шел по нарастающей.
А как быть с противопоказаниями к вакцинации?
Елена Бобяк рассказывает, что многие врачи в России говорят пациентам, что им прививку ставить опасно. В Израиле, по ее словам, наоборот — первым делом вакцинировали тяжелобольных, пациентов с хроническими заболеваниями, онкологическими заболеваниями.
— Нельзя сравнивать риск побочных явлений от вакцинации и риск последствий от ковида — это качественно и количественно несопоставимые вещи, — уверяет она.
Но противопоказания у всех вакцин есть — они указаны в инструкциях к препаратам: подробнее об этом можно почитать здесь.
Перед вакцинацией все должны быть осмотрены врачом
Фото: Александр Ощепков
Поделиться
Можно ли ставить прививку, если у близких симптомы ОРВИ, подозрение на ковид?
Андрей Поздняков отвечает, что однозначно стоит ждать, особенно при достоверно доказанном длительном контакте (семья, работа и так далее). Если уже произошло инфицирование, то вакцинация может усилить нагрузку на иммунную систему и усугубить течение заболевания.
— Я бы не стала делать вакцинацию, потому что, если рядом находится человек заболевший, то есть шанс, что вы находитесь сами в состоянии инкубационного периода или с бессимптомным течением. Вакцинация здесь не поможет, а может немного усугубить состояние. Поэтому надо сначала определиться со здоровьем родственников и вашим и четко понять, что вы не болеете две недели, а потом уже решать вопросы вакцинации, — поясняет Марина Малахова.
Галина Лифшиц объясняет, что если у человека есть подозрение на ковид, он сдал мазок, а ему нужно идти на вакцинацию, то лучше ее перенести и дождаться результата ПЦР-теста:
— У нас в лаборатории сейчас мазки делаются за один день: если утром человек сдает мазок, то в обед он уже, как правило, получает результат. В других крупных частных лабораториях так же (KDL, «Инвитро», «Гемотест»), а государственные могут тянуть по пять-шесть дней.
Если у кого-то из близких есть симптомы ОРВИ, то лучше сдать ПЦР-тест на ковид и отложить вакцинацию до получения результата тестов, до выздоровления, если симптомы есть и у вас
Фото: Александр Ощепков
Поделиться
Галина Лифшиц добавляет, что по актуальным рекомендациям и по реальной клинической практике выработался такой алгоритм действий: если у пациента уже подтвержден диагноз «коронавирусная инфекция», то люди, которые с ним проживают, тоже должны сделать тест (подтвержденным контактным положен бесплатный ПЦР из поликлиники. — Прим. ред.).
— При китайском варианте коронавируса, который в основном был в первые две волны, человек заражает еще одного или двух. Во вторую волну много было историй о том, как в семье один болел, а второй нет. Или по двое. Сейчас мы точно не знаем, какие штаммы распространены в Новосибирске, но можем предполагать, что уже пришли новые, например, британский и индийский. Пациент с индийским штаммом заражает 5-6 человек, поэтому больше рисков. У нас сейчас все эти штаммы присутствуют. Сейчас стали говорить о том, что в России свой штамм появился, — комментирует врач.
Ранее мы писали о том, что любая вакцинация на 100% не защищает от заражения, и рассказывали, как переносят коронавирусную инфекцию привитые новосибирцы.
Если вам за вакцинацию работодатель обещал какие-то бонусы или если у вас была необычная реакция на какую-то из вакцин, расскажите об этом медицинскому обозревателю Марии Тищенко — m.a.tishenko@yandex.ru или по телефону +7 961 845-55-78 (WhatsApp, СМС, Telegram).
Марина Малахова — врач-инфекционист сети многопрофильных клиник «Смитра», стаж работы — с 1996 года. Елена Бобяк — директор медицинского агентства «МедАссистанс». Галина Лифшиц — доктор медицинских наук, профессор, заведующая лабораторией персонализированной медицины ИХБФМ СО РАН, врач-кардиолог высшей категории ЦНМТ. Андрей Поздняков — главный врач ООО «Инвитро-Сибирь», врач-инфекционист, кандидат медицинских наук.
Источник