Прививка от краснухи детям при беременности мамы
Содержание статьи
В Роспотребнадзоре разъяснили, какие вакцины запрещены при беременности
Беременность не является противопоказанием к проведению вакцинации, поясняют специалисты Роспотребнадзора. В то же время они отмечают, что вакцинацию не желательно проводить в I триместре беременности. А вот во II и III триместрах можно и даже нужно.
Если будущая мама сделает прививку от гриппа, то это обеспечит детям первых месяцев жизни эффективную защиту против этого вируса. Саму же женщину прививка от гриппа защитит от осложнений, которые могут привести к неблагоприятным последствиям как для самой беременной, так и для ее будущего ребенка. Так, если женщина заболеет гриппом и он приведет к пневмонии, то лечить это осложнение будет очень сложно, так как многие лекарства противопоказаны в период ожидания ребенка.
«Ежегодная вакцинация беременных против гриппа не имеет противопоказаний, не оказывает негативного влияния ни на состояние беременной, ни на плод», — подчеркивают в Роспотребнадзоре. Там также отмечают, что в экстренных ситуациях при укусе животного допускается введение беременной женщине вакцины против бешенства. Это жизненно необходимо, так как развитие инфекции в 100% случаев приводит к летальному исходу. Вакцина против бешенства не содержит живых вирусов, поэтому ее применение безопасно. При тяжелых укусах и травмах дополнительно вводится специфический иммуноглобулин.
Но есть и вакцины, которые категорически противопоказаны беременным женщинам. Так, нельзя вакцинировать будущих мам против туберкулеза (БЦЖ), менингококковой инфекции, кори, краснухи, паротита (КПК), ветряной оспы, брюшного тифа.
Вакцинация против дифтерии и столбняка проводится взрослому населению один раз в десять лет. Поэтому если в течение последних десяти лет женщина не делала прививки против этих инфекций, то при планировании беременности ей необходимо сделать очередную ревакцинацию препаратом АДСМ (дифтерийно-столбнячный анатоксин). Кроме того, в случае травмы, укуса животными проводится экстренная профилактика столбняка.
За полгода до беременности рекомендуется провести вакцинацию против гепатита В. Заразиться им можно через нестерилизованные медицинские и косметические инструменты (например, во время маникюра), при бытовых контактах с кровью инфицированного человека, при половых контактах и т.д. Вакцина против гепатита В также не содержит живого вируса, поэтому она безопасна для плода. Во время беременности вакцинация против гепатита В рекомендована только женщинам, входящим в группу высокого риска. Например, сотрудницам салонов красоты.
За 3-6 месяцев до планируемой беременности рекомендуется провести вакцинацию против краснухи, кори, паротита (КПК). Ведь, например, корь, перенесенная во время беременности, повышает риск преждевременных родов. У женщины может родиться мертвый ребенок. Краснуха у беременной часто становится причиной развития аномалий плода. Эпидемический паротит, перенесенный в первом триместре беременности, также самым печальным образом может отразиться на еще не родившемся ребенке и даже привести к его гибели в утробе матери.
За месяц до наступления беременности рекомендуется провести вакцинацию против ветряной оспы. Это тоже очень грозная инфекция, которая может вызвать патологию зрения, а также задержку умственного и физического развития ребенка.
Источник
Краснуха и беременность
Краснуха — обычная детская инфекция. Так в чем проблема?
Все знают, что во время беременности нельзя болеть. Особенно «вирусом». Особенно, краснухой. Дело в том, что распространенное определение «коварный вирус» подходит к краснухе совершенно точно. Так случайно сложилось в природе, что вирус краснухи имеет высокую тропность к эмбриональным тканям. То есть он точь-в-точь как ключ к замку подходит к клеткам зародыша и всегда (!) влияет на процесс деления клеток, поражает ткани и органы плода, что вызывает тяжелые пороки. Любой другой вирус в беременном организме может повести себя по-разному — от полного отсутствия проблем до действительно тяжелых поражений. Многое зависит от общего состояния организма женщины, вирусной нагрузки, срока беременности и т.д. Все вирусы имеют «люфт пощады», кроме краснухи.
История вопроса
О том, что краснуха является виновником тяжелых врожденных патологий, узнали сравнительно недавно. Первая работа была опубликована лишь в 1943 году австралийскими учеными, которые выявили и описали механизм рубеолярной эмбриопатии — «Этиологический фактор, вызывающий краснуху после прохождения хорионального барьера, может привести к тяжелым поражениям плода, тогда как та же инфекция, гнездящаяся в зрелых тканях матери, обусловливает лишь легкое заболевание».
Через двадцать лет в США случается тяжелая эпидемия краснухи, в результате которой переболевает не менее 20 миллионов человек. И в этом же году рождается два миллиона детей, имеющих физические уродства, глухоту, немоту, умственные отставания и другие проблемы. Это была самая крупная «краснушная катастрофа» в истории. Далее, в разное время в разных странах происходили вспышки заболеваемости с неизбежными последствиями — рождением детей с патологиями, однако в меньших масштабах.
Безусловно, нынешнюю актуальность краснухи не сравнить с прошлыми временами, фактически, мы можем говорить лишь о спорадических вспышках, не имеющих важного эпидемиологического значения. Но что же мешает забыть полностью про этот вирус, как мы забыли уже о многих? Ответ на поверхности — это набирающий популярность отказ от прививок.
В России в 2016 году было зафиксировано восемь случаев краснухи у детей — это много!

Врожденная краснуха
Течение болезни при внутриутробном заражении значительно отличается от обычной краснухи, которой болеют дети и взрослые. При заражении в первые недели беременности вирус распространяется в крови женщины (вирусемия) и через хорион (будущая плацента) проникает в ткани зародыша, поражая его. После 14 недели путь передачи — трансплацентарный. Отличие краснушного вируса от многих других заключается еще и в том, что сформированная плацента не в состоянии его удержать как многие другие вирусы и бактерии. Возбудитель краснухи не просто легко преодолевает защитный барьер, но и размножается в ткани плаценты, накапливает большое количество активных вирусных частиц, которые разносятся по кровеносной системе плода и проникают во все его органы. Поражая сосуды плаценты, вирус нарушает питание плода.
Внедряясь в процесс деления клеток (а у плода это ВСЕ его клетки), вирус затрагивает настолько важные процессы, что страдают буквально все органы и системы плода. Врожденная краснуха развивается вне зависимости от того, насколько тяжело протекает заболевание у женщины. И даже бессимптомное течение краснухи у беременной развивает тяжелую внутриутробную форму патологии плода.
Синдром врожденной краснухи (Congenital Rubella Syndrom — CRS) зависит от срока инфицирования. Выделяют классический синдром врожденной краснухи, так называемую триаду Грега (катаракта — 75%, пороки сердца — 50%, глухота — 50%). В последующие годы проявлениями этого синдрома дополнительно стали считать тромбоцитопеническую пурпуру, увеличение печени и селезенки, задержку внутриутробного развития, интерстициальную пневмонию, миокардит или некроз миокарда и поражение костей, отставание в физическом и умственном развитии. Перечень этих проявлений стали именовать расширенным синдромом врожденной краснухи. У некоторых детей выявляются признаки иммунодефицита, в дальнейшем у лиц с врожденной краснухой могут развиться поздние осложнений — психические болезни, сахарный диабет и т.д..
Наиболее опасный срок инфицирования — первые восемь недель беременности. В этот период происходит важнейший процесс — органогенез, то есть закладка всех органов плода. При заражении в этот период возникают множественные пороки — аномалии сердца, органов слуха (глухота в 90%), зрения, костей черепа, конечностей. Среди новорожденных, перенесших инфицирование на ранних сроках отмечается очень высокий процент перинатальной смертности. Инфицированный новорожденный является потенциально опасным в плане заражения других людей в течение полугода, а порой и дольше, до двух лет.
Скрининг — какие сдавать анализы?
Слов «скрининг» переводится как «просеивание». То есть все (!) планирующие и беременные должны быть просеяны на предмет краснухи — была? не была? что делать? Не важно, какие записи в детской карте, не нужно «спрашивать у мамы болела или нет», это все не имеет значения, самое главное — лабораторный результат анализа крови на уровень антител к краснухе.
1. Скрининг при планировании. Самый идеальный вариант — это обратиться к врачу за три месяца до планирования беременности. В этой ситуации можно проверить, есть ли антитела к краснухе. При их обнаружении не требуется никаких мер, но если их нет, то необходимо (ОБЯЗАТЕЛЬНО) сделать прививку и спустя три месяца спокойно планировать беременность. Заодно и фолиевую кислоту успеет пропить.
Какие именно проверяют показатели? Это антитела (иммуноглобулины) класса G и класса М. Эти показатели входят в перечень ToRCH-комплекса — обязательного анализа как на этапе планирования, так и при беременности. Антитела G показывают наличие иммунитета к краснухе. Важно понять — не самого вируса, а именно памяти о нем! То есть когда-то организм уже видел вирус краснухи, сформировал о нем память, оружие и следующее внедрение вируса в организм уже будет встречено защитой. Иммунитет может быть поствакцинальным, то есть после прививки или постинфекционным, как результат перенесенной краснухи или контакта с инфицированным. Высокие значения иммуноглобулинов G к краснухе (напряженный иммунитет) — гарантия безопасности.
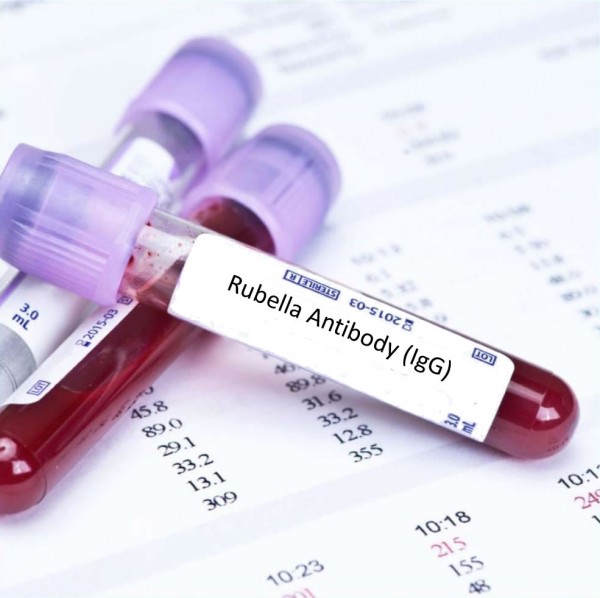
2. Скрининг при беременности — это менее идеальный вариант, потому что возможностей предотвращения инфицирования уже нет, остается только контролировать ситуацию.
- Отсутствие антител Ig M и наличие антител Ig G
в высоком титре — признак сформированного иммунитета, то есть ничего предпринимать не нужно.
- Отсутствие антител
IgМ и IgG
у женщины в первом триместре беременности свидетельствует об отсутствии инфицирования, а значит и иммунитета. В этом случае исследование повторяют во втором триместре беременности (до 20 недель). При отрицательных результатах двух исследований дальнейший мониторинг не проводится, если нет иных показаний для обследования (контакт с человеком, имеющим краснуху либо подозрение на нее; наличие сыпи, температуры). Важно — избегать ситуаций повышенного риска заражения краснухой. Исключить посещение мест скопления детей (праздники, елки и прочее). При любых вариантах информации типа «у Маши в садике краснуха» бегом бежать от Маши и информировать врача о возможном контакте.
Наличие АТ IgМ и отсутствие АТ IgG в любые сроки беременности чаще свидетельствует об инфицировании, однако следует исключить ложноположительный результат исследования. Для этого целесообразно определение АТ IgМ к отдельным белкам вируса краснухи с использованием иммуноблотаи анализа на вирус краснухи методом ПЦР (обнаружение РНК вируса). Наличие РНК вируса свидетельствует о виремии и подтверждает диагноз краснухи. Также целесообразно исследовать сыворотку крови в динамике через 7-10 дней: повторное выявление АТ IgМ и появление АТ IgG или достоверное (в 4 раза) нарастание концентрации (титра) АТ IgG будет свидетельствовать в пользу текущей инфекции. Для уточнения «свежести» формирующегося ответа иммунной системы необходим анализ на авидность IgG — в самом начале заболевания эти антитела слабо связывают вирусы и обладают так называемой низкой авидностью. Чем больше проходит времени от встречи с вирусом, тем выше авидность.
Краснуха при беременности — что дальше?
Диагноз «на глаз» устанавливается очень сложно из-за стертой симптоматики. Классическое проявление краснухи — характерная сыпь, повышение температуры, увеличение лимфоузлов, недомогание и т.д при беременности могут проявиться в слабом виде, либо вообще бессимптомно. Краснуха — это острая вирусная инфекция, легко передающаяся воздушно-капельным путем при разговоре, кашле, чихании. Это строгий антропоноз, то есть передается только от человека к человеку. Для инфицирования необходим достаточно длительный и тесный контакт с больным, например, уход за больным ребенком, совместное пребывание в помещении и др.
Инкубационный период продолжается 15-21 дней, и установить момент заражения очень сложно, поскольку первое время инфекция протекает скрыто. У беременных характерная сыпь часто отсутствует, а вот лимфаденит служит достоверным симптомом краснухи. Лихорадка у беременных обычно не выражена, температура редко поднимается выше 38 градусов. Поэтому атипичное течение болезни (без температуры и сыпи) пропустить очень легко. Именно потому важнейшей составляющей диагностики является контроль уровня антител в крови.
Если инфицирование произошло и подтверждено лабораторной диагностикой, то выносится вопрос о прерывании или сохранении беременности.
Из-за тяжелейших осложнений со стороны плода, которые характерны для краснухи, во всем мире краснуха беременной женщины является абсолютным медицинским показанием для искусственного прерывания беременности, однако окончательное решение всегда принимается семьей.
- Беременность рекомендована к прерыванию при подтвержденной краснухе на сроке до 16 недель беременности вне зависимости от тяжести заболевания и выявления пороков.
- Если краснуха подтверждается на сроке свыше 16 недель и обнаружены пороки, то беременность также рекомендовано прервать. Если же видимые пороки не обнаруживаются, то беременность возможно пролонгировать (при желании матери), однако предупредив о высоком риске возникновении пороков на любом сроке и осложнений после рождения.
- При инфицировании на сроке более 28 недель риски значительно снижаются, но достоверных возможностях рождения здоровых детей речи нет.
- При заболевании краснухой на сроке свыше 28 недель беременная ставится на учет в группу высокого риска. В этом случае проводятся профилактические мероприятия плацентарной недостаточности.
Процесс родоразрешения также протекает в условиях высокого риска кровотечений и нарушения родовой деятельности.
P.S. В этом тексте шесть раз использовано слово «порок», семь раз — «поражение» и по три раза — «патология» и «осложнение». Сколько раз прозвучала «краснуха» я даже считать не стала, точно много, ибо во всем виновата она. Но при всем ужасе последствий краснухи есть один важный момент — мы не беспомощны перед этим разрушительным вирусом. Огромное везение обладать мощным противодействием.и имя ему — ПРИВИВКА. Вовремя проведенная вакцинация в состоянии стопроцентно защитить будущего человека от страшных последствий врожденной краснухи. И советский лозунг «Наше здоровье в наших руках» как нельзя лучше подходит для этой ситуации. Мало какие проблемы мы можем предотвратить однозначно, так если есть к этому возможность — давайте действовать.
Источник
Будьте бдительны – краснуха опасна во время беременности!
Краснуху принято считать легким заболеванием.
Однако это определение справедливо для течения этой инфекции только у детей, так как заболевание краснухой беременных чревато серьезными последствиями для будущего ребенка.
Опасность вируса краснухи в том, что он практически всегда передается от матери плоду свободно проходит через плацентарный барьер- так как это вирус- (частица меньше клетки крови) и повреждает его. В зависимости от срока беременности, на котором происходит заражение, у плода c различной вероятностью формируются пороки развития.
Да, заболевание у детей протекает очень легко, организм сам справляется с возбудителем (вирус краснухи), чаще всего можно обойтись ограничением режима, обильным питьем и витаминами. Это действительно так. Но! При беременности у плода формируется синдром врожденной краснухи (катаракта, повреждение внутреннего уха, дефекты сердца, микроцефалия).
Во многих странах острая краснуха является медицинским показанием для прерывания беременности, потому что синдром у плода возникает практически во всех случаях, когда мать заболевает краснухой в первые месяцы беременности. Если девочку не привили в детстве, если она не переболела краснухой, остается опасность заразиться краснухой, будучи взрослой. Не имеют такой защиты 15-30% женщин детородного возраста.
Итак, что же это такое- краснуха?
- Чем опасна?
- Кого и когда необходимо обследовать?
- Как определить есть ли опасность для малыша и что делать?
Краснуха — это инфекционное заболевание, вирусной природы, которое отличается высокой заразностью, проявляется сыпью на коже, которая имеет склонность к быстрому распространению, увеличением лимфоузлов (затылочная группа) и незначительным повышением температуры. Наблюдаются периодические подъемы заболеваемости с интервалом в 5-7 лет, кроме того присутствует осеннее-весенняя сезонность. Передается вирус краснухи воздушно-капельным путем. Кроме того, существует передача вируса от матери к плоду через плаценту при беременности (трансплацентарный путь передачи).
- Источником вируса чаще бывают дети, особенно те, которые посещают детский сад, спортивную секцию или школу. Поэтому женщина, не имеющая иммунитета к краснухе, беременная вторым ребенком имеет больше шансов заразиться вирусом краснухи. Коварство краснухи состоит в том, что инкубационный период, то есть период между заражением и появлением первых симптомов заболевания, длится примерно 2-3 недели.
- При этом в течение последней недели инкубационного периода больной уже выделяет вирус и представляет опасность заражения для окружающих, несмотря на то, что сам он чувствует себя прекрасно и о своем заболевании может не знать.
- Краснуха считается заразной 7 дней до появления сыпи и еще 7-10 дней после ее исчезновения.
- Кроме того, очень часто (50-90% случаев) краснуха протекает бессимптомно, но человек при этом также выделяет вирус и может заражать окружающих. В целом, заболевание протекает легко, осложнения наблюдаются редко.
- Наиболее грозным осложнением является краснушный энцефалит, который к счастью встречается достаточно редко (1:5000-1:6000).
У подростков и взрослых краснуха протекает значительно тяжелее, чем у детей. Однако большинство больных не нуждаются в специальном лечении. Применяются средства для лечения симптомов и осложнений, облегчающие общее состояние. После перенесенного заболевания развивается пожизненный иммунитет, однако его напряженность с возрастом и под воздействием различных обстоятельств, может снижаться. Таким образом, перенесенное в детстве заболевание краснухой не может служить 100% гарантией от повторного заболевания.
Какова опасность для плода?
Краснуху принято считать легким заболеванием. Однако это определение справедливо для течения этой инфекции только у детей, так как заболевание краснухой беременных чревато серьезными последствиями для будущего ребенка.
Опасность вируса краснухи в том, что он практически всегда передается от матери плоду и повреждает его.
В зависимости от срока беременности, на котором происходит заражение, у плода c различной вероятностью (в I триместре вероятность достигает 90%, во втором — до 75%, в третьем — 50%) формируются множественные пороки развития. Наиболее характерными являются поражение органа зрения (катаракта, глаукома, помутнение роговицы), органа слуха (глухота), сердца (врожденные пороки).
Также к синдрому врожденной краснухи относят дефекты формирования костей черепа, головного мозга (малый размер мозга, умственная отсталость), внутренних органов (желтуха, увеличение печени, миокардит и др.) и костей (участки разрежения костной ткани длинных трубчатых костей). В 15% случаев краснуха у беременных приводит к выкидышу, мертворождению.
При выявлении краснухи всегда осуществляется искусственное прерывание беременности.
Какие методы используют для диагностики краснухи?
Наиболее широкое применение в диагностике краснухи нашли серологические методы, в частности метод иммуноферментного анализа (ИФА).
- Иммунологическим маркером первичной инфекции является IgM к вирусу краснухи. IgM начинает вырабатываться в первые дни заболевания, достигает максимального уровня на 2-3 неделе и исчезает через 1-2 месяца. Но период циркуляции IgM антител может значительно варьировать в зависимости от инфекционного возбудителя и индивидуальных особенностей иммунного ответа организма.
- При инфицировании краснухой следовые количества IgM-антител к вирусу краснухи в некоторых случаях выявляются в течение 1-2 и более лет. Таким образом, их присутствие в крови беременной женщины не всегда является подтверждением первичного инфицирования в период беременности. Кроме того, специфичность даже лучших коммерческих тест-систем для обнаружения IgM-антител не абсолютна. В некоторых ситуациях, как следствие очень высокой чувствительности тестов, возможны неспецифические ложноположительные результаты. IgG выявляются на 2-3 дня позже, чем IgM, нарастают до максимума к месяцу от начала заболевания и персистируют в течение всей жизни. У зараженного плода противокраснушные IgM начинают вырабатываться с 16-24 недель и могут персистировать в течение длительного времени (до года и дольше). До 6 месячного возраста у новорожденного циркулируют материнские IgG, а затем у ребенка с врожденной краснухой в течение первого года жизни начинают продуцироваться специфические IgG.
- Так как риск патологии развития плода при остром первичном инфицировании вирусом краснухи во время беременности значителен, чтобы подтвердить или исключить факт недавнего инфицирования вирусом краснухи беременной женщины применяют ПЦР исследование биологических жидкостей на наличие РНК вируса краснухи и анализ крови методом ИФА на авидность IgG к вирусу краснухи.
С целью ранней диагностики краснухи у беременной или внутриутробного заражения для выявления РНК вируса краснухи методом ПЦР может быть использована:
- кровь из вены матери,
- кровь из пуповины, полученная путем кордоцентеза,
- околоплодные воды,
- ворсинки хориона, полученые от зараженных беременных женщин путем трансабдоминального амниоцентеза.
- Выявление в крови высокоавидных IgG антител (авидность IgG ≥70%) позволяет исключить недавнее первичное инфицирование.
Низкоавидные IgG-антитела (авидность IgG ≤ 50%), в среднем, выявляются в течение 3-5 месяцев от начала инфекции (это может в определенной степени зависеть от метода определения), но иногда вырабатываются и в течение более длительного срока. Само по себе выявление низкоавидных IgG-антител не является безусловным подтверждением факта свежего инфицирования, но служит дополнительным подтверждающим свидетельством в ряду остальных серологических тестов.
Кого нужно обследовать?
Особенно важна лабораторная диагностика краснухи у следующих категорий обследуемых:
- Женщины, которые планируют беременность, либо беременные с целью выявления группы риска. Если женщина ранее не болела краснухой, не уверена в том что болела, либо достоверно не знает об этом, необходимо провести исследование уровня специфического IgG методом ИФА. В случае положительного результата риск инфицирования плода отсутствует. В случае отрицательного результата рекомендуется проведение вакцинации. При этом планируемую беременность необходимо отложить на три месяца!!!
- Беременные с подозрением на инфицирование вирусом краснухи и взрослые люди с тяжелым течением, либо наличием осложнений краснухи. Необходимо определение специфических IgM и IgG и интерпретация результатов анализов у инфекциониста, для выбора дальнейшей тактики.
В целом диагностический алгоритм выглядит так:
- IgM — не обнаружены, IgG — не обнаружены, либо концентрация их не достаточна для защиты от инфекции. Рекомендуется: исключить контакт с больными краснухой, повторить обследование через 2 недели, в течение которых провести медицинское наблюдение за беременной. При повторном отрицательном результате провести третье серологическое обследование, продолжая медицинское наблюдение. При отрицательном анализе в третьем исследовании наблюдение прекратить, беременную предупредить о том, что она восприимчива к краснушной инфекции.
- IgM — не обнаружены, IgG — обнаружены, концентрация их соответствует защитному уровню. При первичном обследовании беременной на ранних сроках беременности, дальнейшее наблюдение по краснушной инфекции не показано.
- Обнаружены специфические антитела IgM к возбудителю краснухи. При этом IgG-антитела либо обнаружены, либо не обнаружены. Имеется риск врожденной патологии плода.
Показано повторное серологическое исследование через 2 недели, с дальнейшей консультацией инфекциониста. Для исключения перекрестного реагирования и влияния ревматоидного фактора, подтверждения/исключения диагноза рекомендуется сделать тест авидности IgG, провести количественный анализ на IgM и ПЦР исследование крови матери на наличие РНК вируса краснухи.
Новорожденные с признаками врожденной краснухи.
При подозрении у новорожденного внутриутробного инфицирования вирусом краснухи необходимо исследовать уровень IgМ в сыворотке крови новорожденного. Положительный результат анализа свидетельствует об острой инфекции. Диагноз может быть подтвержден, если в крови матери также выявляется положительный титр IgM. В тех случаях, когда инфицирование произошло в I или II триместре беременности, IgM может не выявляться. Тогда о наличии инфицирования можно судить по динамике IgG. При наличии инфицирования уровень IgG в первые месяцы жизни новорожденного растет.
При отсутствии инфицирования IgG в крови новорожденного либо не выявляется (мать серонегативна), либо падает (элиминация материнских антител).
Наличие специфических IgG у ребенка старше 6 месяцев указывает на внутриутробное инфицирование.
Что делать беременной женщине, если она оказалась в очаге краснухи?
Если беременная женщина, которая не болела краснухой, не делала прививку и не проводила определения иммунитета к вирусу краснухи, окажется в очаге краснушной инфекции (контакт с человеком, который болен краснухой), ей необходимо незамедлительно обратиться к инфекционисту!
Как было сказано выше, опасность заражения беременных женщин при контакте с больным краснухой существует лишь для тех женщин, которые восприимчивы к вирусу краснухи в следствие отсутствия защитного иммунитета. Наличие специфических антител (IgG к вирусу краснухи) свидетельствует о невосприимчивости пациентки.
Очень важно начать обследование по возможности на более ранних сроках после контакта. Если антитела к вирусу краснухи в защитных концентрациях обнаружены у женщины в первые 6 дней после контакта, то эти антитела являются следствием давно перенесенной краснухи. В этом случае женщина не восприимчива к вирусу краснухи, и контакт не представляет опасности для нее. Отсутствие антител или слабоположительный результат на ранних сроках обследования свидетельствует о том, что женщина не защищена против краснухи, и угроза заражения существует.
Но и отчаиваться заранее не стоит, так как известно, что восприимчивые женщины, контактировавшие с больными краснухой, могут не заболеть.
Для исключения заражения необходимо проводить повторное серологическое обследование в динамике через 2-4 недели после контакта.
Серологический контроль за контактировавшими женщинами необходимо осуществлять до конца 2-го триместра беременности.
Если женщина обращается на поздних сроках после контакта (через неделю и более после контакта с заболевшим) необходимо методом ИФА выявлять IgG, IgM и авидность IgG к вирусу краснухи, методом ПЦР исследовать кровь на РНК вируса краснухи.
Кроме визита к инфекционисту, женщина обязана обратиться к гинекологу, который назначит необходимые исследования для определения состояния плода (детальное УЗИ, скрининговые исследования 2го и 3го триместров). Если эти анализы, свидетельствуют о каком-либо неблагополучии в развитии ребенка, могут назначить процедуру амниоцентеза.
Далее, по результатам всех обследований и анализов решается вопрос о наличии врожденных пороков и прерывании беременности. Во многих странах краснуха, выявленная на первом триместре беременности, является показанием для прерывания беременности. При осложнении беременности краснухой на 14-16 неделях вопрос о рекомендации по сохранению беременности решается на консилиуме врачей. В случае невозможности сделать аборт беременной внутримышечно вводят иммуноглобулин в дозе 20-30 мл внутримышечно. В дальнейшем проводятся профилактические мероприятия по защите плода, лечение плацентарной недостаточности, профилактика и лечение не вынашивания беременности.
Профилактика краснухи у беременных женщин.
Для профилактики синдрома врожденной краснухи ВОЗ (Всемирная организация здравоохранения) рекомендует сочетать три принципиальных подхода к ликвидации краснухи и синдрома врожденной краснухи:
- вакцинация детей,
- вакцинация девушек-подростков
- вакцинация женщин детородного возраста, планирующих иметь детей.
По данным статистики не защищено от краснухи 11-30% женщин детородного возраста.
Если девушка или молодая женщина не болела краснухой и не привита, то перед тем, как планировать беременность, ей самой нужно подумать о соответствующей прививке.
- Нужно сдать кровь на антитела к краснухе .
- Если нет антител, необходимо сделать прививку от краснухи за 3 месяца до предполагаемой беременности. Вакцинация защищает практически в 100%, иммунитет после однократной прививки сохраняется в среднем 15-20 лет, потом иммунизацию можно повторить.
Необходимо помнить, что после введения краснушной вакцины не рекомендуется беременеть в течение 3 месяцев.
Но !!! Если беременность наступила раньше этого срока или была привита женщина, уже ожидающая ребенка, это не является показанием к прерыванию беременности.
В заключение хотелось бы напомнить, что безвыходных ситуаций не бывает! Они появляются лишь в том случае, если Вы позволяете им войти в свою жизнь. Родить здорового малыша не только необходимо, но и возможно!
Если Вы планируете беременность — проведите диагностику состояния иммунитета к вирусу краснухи, а затем беременейте,
носите спокойно, рожайте легко и растите здоровенького малыша! Удачи Вам!
Источник