Приказ гнойные бактериальные менингиты
Содержание статьи
Роспотребнадзор (стенд)
Профилактика гнойных бактериальных менингитов
Гнойный бактериальный менингит (ГБМ) — воспалительный процесс, возникающий в мягкой оболочке головного мозга при проникновении в нее микроорганизмов (бактерий) — менингококков, пневмококков, гемофильной палочки и пр.
Заражение ГБМ происходит от больных лиц и носителей воздушно-капельным или контактным путем. Основными симптомами ГБМ являются: повышение температуры тела до 38-40° С, тошнота, рвота, расстройство сознания, ригидностью мышц затылка. При данных симптомах необходима обязательная госпитализация.
Заболеванию ГБМ подвержены все возрастные категории, в основном не привитые против возбудителей данной инфекции лица. Наиболее часто гнойный менингит развивается у детей и лиц пожилого возраста. Заболевание часто возникает на фоне ослабленного состояния иммунной системы. Проникновению возбудителей гнойного менингита через гематоэнцефалический барьер способствует ослабленное состояние иммунной системы организма, которое может быть вызвано частыми ОРВИ, перенесенным стрессом, физическими перегрузками, резкой сменой климата.
Профилактика гнойных бактериальных менингитов: наиболее эффективным способом, позволяющим предупредить заболевание, является вакцинация. Профилактические прививки проводятся против основных возбудителей гнойного менингита — пневмококков, гемофильной палочки, менингококков.
В национальный календарь профилактических прививок Российской Федерации включены иммунизация против пневмококковой и гемофильной инфекций (проводятся бесплатно, за счет средств Федерального бюджета).
Иммунизация против пневмококковой инфекции проводится детям с 2-х месячного возраста и включает в себя вакцинацию в 2 и 4,5 месяца, ревакцинацию в 15 месяцев.
Прививки против пневмококковой инфекции рекомендуются также и пациентам из групп риска:
— лицам в возрасте старше 65 лет (летальность от пневмококковой пневмонии достигает 40%),
— пациентам с хроническими заболеваниями сердечно-сосудистой, дыхательной систем, сахарным диабетом, циррозом печени, хронической почечной недостаточностью, болезнью Ходжкина;
— пациентам, подвергшимся удалению селезенки (уровень смертности в этой группе достигает 50%);
— пациентам с серповидно-клеточной анемией;
— ВИЧ-инфицированным пациентам, проживающим в домах престарелых, учреждениях длительного ухода и др.;
Вакцинация против гемофильной инфекции проводится детям, относящимся к группам риска:
— с иммунодефицитными состояниями или анатомическими дефектами, приводящими к резко повышенной опасности заболевания гемофильной инфекцией;
— с аномалиями развития кишечника;
— с онкогематологическими заболеваниями и/или длительно получающим иммуносупрессивную терапию;
— детям, рожденным от матерей с ВИЧ-инфекцией;
— недоношенным или маловесным детям;
— детям с ВИЧ-инфекцией;
— детям, находящимся в домах ребенка.
Классическая схема иммунизации включает 4 прививки против гемофильной инфекции: вакцинация — в 3 месяца, 4,5 и в 6 месяцев, ревакцинация — в 18 месяцев. Основным преимуществом данной схемы является формирование у ребенка иммунитета к заболеваниям, имеющим самое опасное течение: ХИБ-менингитом и пневмониям.
Прививки против менингококковой инфекции включены в календарь профилактических прививок по эпидемическим показаниям. В Курганской области прививаются лица, подлежащие призыву на военную службу, а также находящиеся в очагах менингококковой инфекции. Иммунизация по эпидемиологическим показаниям проводится за счет средств субъекта Российской Федерации.
В соответствии с п. 2.8 СП 3.1.3542-18 «Профилактика менингококковой инфекции» иммунизация против менингококковой инфекции также показана следующим группам риска:
— лицам, отъезжающим в эндемичные по менингококковой инфекции районы (например, паломники, военнослужащие, туристы, спортсмены, геологи, биологи);
— медицинским работникам структурных подразделений, оказывающих специализированную медицинскую помощь по профилю «инфекционные болезни»;
— медицинским работникам и сотрудникам лабораторий, работающих с живой культурой менингококка;
— воспитанникам и персоналу учреждений стационарного социального обслуживания с круглосуточным пребыванием (дома ребенка, детские дома, интернаты);
— лицам, проживающим в общежитиях;
— лицам, принимающих участие в массовых международных спортивных и культурных мероприятиях;
— детям до 5 лет включительно (в связи с высокой заболеваемостью и смертностью в данной возрастной группе);
— подросткам в возрасте 13 — 17 лет (в связи с повышенным уровнем носительства возбудителя в данной возрастной группе);
— лицам старше 60 лет;
— лицам с первичными и вторичными иммунодефицитными состояниями, в том числе ВИЧ-инфицированным;
— лицам, перенесшим кохлеарную имплантацию;
— лицам с ликвореей.
Группы риска могут прививаться как за счет средств работодателя, так и за счет собственных средств.
Необходимо помнить, что основной причиной неблагоприятных исходов (летальных) заболеваний ГБМ являются отказы родителей (законных представителей) детей по субъективным причинам. Исходя из этого, иммунизация против менингококковой, пневмококковой и гемофильной инфекций защищают от гнойных бактериальных менингитов и от целого ряда других заболеваний как детей, так и взрослых. Важнейшая задача родителей — здоровье малыша, в первую очередь, именно они несут ответственность за состояние ребенка, поэтому необходимо изучать все возможности современной профилактической медицины. Защитите себя и своих близких, вакцинируйтесь!
По вопросам профилактики можно обратиться в отдел эпидемиологического надзора по телефонам: 46-48-22, 46-12-52.
Источник
Гнойный менингит (Бактериальный менингит)
Гнойный менингит — воспалительный процесс, возникающий в мягкой оболочке головного мозга при проникновении в нее гноеродных микроорганизмов (пневмококков, менингококков, стрептококков и пр.). Гнойный менингит характеризуется высокой температурой тела, интенсивной головной болью, тошнотой, рвотой, нарушениями со стороны черепно-мозговых нервов, ранним появлением менингеальных симптомов, гиперестезией, расстройством сознания, психомоторным возбуждением. Диагностировать гнойный менингит можно на основании типичной клинической картины и данных анализа цереброспинальной жидкости. Гнойный менингит является показанием к обязательному проведению антибиотикотерапии. Применяются противоотечные препараты, глюкокортикостероиды, транквилизаторы, противосудорожные средства и пр. симптоматическая терапия.
Общие сведения
Гнойный менингит — это воспаление мозговых оболочек (менингит), имеющее бактериальную этиологию. Гнойный менингит встречается с частотой 3,3 случаев на 100 тыс. населения. Заболеванию подвержены все возрастные категории, но наиболее часто гнойный менингит развивается у детей до 5 лет. Отмечено, что гнойный менингит часто возникает на фоне ослабленного состояния иммунной системы. Повышение заболеваемости наблюдается в зимне-весенний период. С начала 90-х годов прошлого века произошло существенное снижение заболеваемости гнойным менингитом, уменьшение числа летальных исходов и случаев развития тяжелых осложнений.
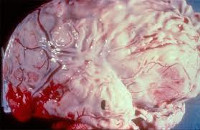
Гнойный менингит
Причины возникновения гнойного менингита
К развитию гнойного менингита может приводить не только менингококковая инфекция, но также пневмококки, гемофильная палочка и другие бактерии. Почти половина случаев гнойного менингита приходится на долю гемофильной палочки. В 20% причиной гнойного менингита является менингококк, в 13% случаев — пневмококк. У новорожденных гнойный менингит зачастую возникает в результате стрептококковой инфекции, сальмонеллеза или инфицирования кишечной палочкой.
В зависимости от механизма проникновения возбудителя в оболочки головного мозга в неврологии выделяют первичный и вторичный гнойный менингит. Первичный гнойный менингит развивается при гематогенном распространении возбудителя из полости носа или глотки, куда он попадает из внешней среды. Заражение происходит от больных лиц и носителей воздушно-капельным и контактным путем. Прямое инфицирование мозговых оболочек возможно при переломе черепа и открытой черепно-мозговой травме, открытых повреждениях сосцевидного отростка и придаточных пазух носа, недостаточно тщательном соблюдении правил асептики в ходе нейрохирургических вмешательств.
Вторичный гнойный менингит возникает на фоне имеющегося в организме первичного септического очага, инфекция из которого проникает в оболочки головного мозга. Контактное распространение гноеродных микроорганизмов может наблюдаться при абсцессе головного мозга, остеомиелите костей черепа, септическом синустромбозе. Гематогенное и лимфогенное распространение возбудителя возможно из инфекционного очага любой локализации, но наиболее часто происходит при длительно протекающих инфекциях лор-органов (остром среднем отите, хроническом гнойном среднем отите, синуситах).
Проникновению возбудителей гнойного менингита через гематоэнцефалический барьер способствует ослабленное состояние иммунной системы организма, которое может быть вызвано частыми ОРВИ, гиповитаминозом, перенесенным стрессом, физическими перегрузками, резкой сменой климата.
Классификация гнойного менингита
В зависимости от тяжести клинических проявлений гнойный менингит классифицируется на легкую, среднетяжелую и тяжелую формы. Тяжелые формы заболевания наблюдаются в основном на фоне резкого снижения иммунитета и у пациентов с удаленной селезенкой.
По особенностям течения выделяют молниеносный, абортивный, острый и рецидивирующий гнойный менингит. Наиболее часто встречается острый гнойный менингит с типичными общемозговыми и оболочечными симптомами. Молниеносное течение гнойного менингита с первых часов заболевания характеризуется быстрым нарастанием отека головного мозга, приводящего к нарушению сознания и витальных функций. Абортивный вариант отличается стертой клинической картиной, в которой на первый план выходят симптомы интоксикации. Рецидивирующий гнойный менингит может наблюдаться при недостаточном или запоздалом лечении острой формы заболевания, а также при наличии в организме хронического очага гнойной инфекции.
Симптомы гнойного менингита
Инкубационный период первичного гнойного менингита в среднем длится от 2 до 5 суток. Типично острое начало с резкого повышения температуры тела до 39-40°С, сильного озноба, интенсивной и нарастающей головной боли, тошноты и многократной рвоты. Могут наблюдаться психомоторное возбуждение, бред, нарушения сознания. В 40% случаев гнойный менингит протекает с судорожным синдромом. Специфичные для менингита оболочечные симптомы (симптом Кернига, Брудзинского, Гийена, ригидность затылочных мышц) выражены с первых часов заболевания и усиливаются на 2-3-й день. Типичны выраженная гиперестезия и снижение брюшных рефлексов на фоне общего повышения глубоких рефлексов. Возможно появление диффузной сыпи геморрагического характера.
Очаговая симптоматика, сопровождающая гнойный менингит, чаще всего заключается в нарушении функций различных черепно-мозговых нервов. Наиболее часто наблюдается поражение глазодвигательных нервов, приводящее к двоению, развитию косоглазия, опущению верхнего века и появлению разницы в размере зрачков (анизокории). Реже отмечается неврит лицевого нерва, поражение тройничного нерва, расстройство функции зрительного нерва (выпадение полей зрения, снижение остроты зрения) и преддверно-улиткового нерва (прогрессирующая тугоухость). Более тяжелая очаговая симптоматика свидетельствует о распространении воспалительных изменений на вещество головного мозга или о развитии сосудистых нарушений по типу ишемического инсульта, обусловленных васкулитом, рефлекторным спазмом или тромбозом сосудов головного мозга.
При переходе воспалительного процесса на вещество мозга говорят о развитии менингоэнцефалита. При этом гнойный менингит протекает с присоединением характерной для энцефалита очаговой симптоматики в виде парезов и параличей, нарушений речи, изменений чувствительности, появления патологических рефлексов, повышения мышечного тонуса. Возможны гиперкинезы, галлюцинаторный синдром, нарушения сна, вестибулярная атаксия, расстройства поведенческих реакций и памяти. Распространение гнойного процесса на желудочки мозга с развитием вентрикулита проявляется спастическими приступами по типу горметонии, сгибательными контрактурами рук и разгибательными ног.
Осложнения гнойного менингита
Ранним и грозным осложнением, которым может сопровождаться гнойный менингит, является отек головного мозга, приводящий к сдавлению мозгового ствола с расположенными в нем жизненно важными центрами. Острый отек головного мозга, как правило, возникает на 2-3-й день заболевания, при молниеносной форме — в первые часы. Клинически он проявляется двигательным беспокойством, нарушением сознания, расстройством дыхания и нарушениями со стороны сердечно-сосудистой системы (тахикардия и артериальная гипертензия, в терминальной стадии сменяющиеся брадикардией и артериальной гипотонией).
Среди прочих осложнений гнойного менингита могут наблюдаться: септический шок, надпочечниковая недостаточность, субдуральная эмпиема, пневмония, инфекционный эндокардит, пиелонефрит, цистит, септический панофтальмит и др.
Диагностика гнойного менингита
Типичные клинические признаки, наличие менингеальных симптомов и очаговой неврологической симптоматики в виде поражения черепно-мозговых нервов, как правило, позволяют неврологу предположить у пациента гнойный менингит. Более затруднительна диагностика в случаях, когда гнойный менингит имеет абортивное течение или возникает вторично на фоне симптомов существующего септического очага другой локализации. Чтобы подтвердить гнойный менингит необходимо произвести люмбальную пункцию, в ходе которой выявляется повышенное давление ликвора, его помутнение или опалесцирующая окраска. Последующее исследование цереброспинальной жидкости определяет увеличенное содержание белка и клеточных элементов (в основном за счет нейтрофилов). Выявление возбудителя производится в ходе микроскопии мазков цереброспинальной жидкости и при ее посеве на питательные среды.
С диагностической целью производят также анализ крови и отделяемого элементов кожной сыпи. При предположении о вторичном характере гнойного менингита проводятся дополнительные обследования, направленные на поиск первичного инфекционного очага: консультация отоларинголога, пульмонолога, терапевта; рентгенография околоносовых пазух, отоскопия, рентгенография легких.
Дифференцировать гнойный менингит необходимо от вирусного менингита, субарахноидального кровоизлияния, явлений менингизма при других инфекционных заболеваниях (сыпном тифе, лептоспирозе, тяжелых формах гриппа и др.).
Лечение гнойного менингита
Все имеющие гнойный менингит пациенты подлежат лечению в условиях стационара. Таким больным должна быть неотложно проведена люмбальная пункция и бактериоскопическое исследование ликвора. Сразу же после установления этиологии менингита пациенту назначается антибиотикотерапия. В большинстве случаев она представляет собой сочетание ампициллина с препаратами цефалоспоринового ряда (цефтриаксоном, цефотаксимом, цефтазидимом). При гнойном менингите неустановленной этиологии стартовая терапия заключается во внутримышечном введении аминогликозидов (канамицина, гентамицина) или их комбинации с ампициллином. Тяжело протекающий гнойный менингит может потребовать внутривенного или интратекального введения антибиотиков.
С целью уменьшения гидроцефалии и отека мозга при гнойном менингите назначают дегидратационную терапию (фуросемид, маннитол). Патогенетическое лечение гнойного менингита также включает применение глюкокортикостероидных препаратов (дексаметазона, преднизолона), дозы которых зависят от тяжести заболевания. Наряду с этим производится необходимая симптоматическая терапия. При нарушениях сна назначаются транквилизаторы; для купирования психомоторного возбуждения и судорог — литические смеси (хлорпромазин, дифенгидрамин, тримеперидина), диазепам, вальпроевая кислота; при гиповолемии и развитии инфекционно-токсического шока проводится инфузионная терапия.
В восстановительном периоде после перенесенной острой фазы гнойного менингита рекомендован прием ноотропных и нейропротекторных препаратов, витаминотерапия и общеукрепляющее лечение. Лечение пациентов, имеющих вторичный гнойный менингит, должно включать ликвидацию первичного септического очага, в том числе и путем хирургического вмешательства (санирующая операция при среднем отите, фронтотомия, этмоидотомия, сфенотомия, удаление внутримозгового абсцесса и т. п.).
Прогноз гнойного менингита
По некоторым данным в 14% случаев гнойный менингит приводит к летальному исходу. Однако при своевременно начатом и корректно проведенном лечении гнойный менингит имеет в основном благоприятный прогноз. После перенесенного менингита может наблюдаться астения, ликворно-динамические нарушения, нейросенсорная тугоухость, отдельные слабо выраженные очаговые симптомы. Тяжелые последствия гнойного менингита (гидроцефалия, амавроз, глухота, деменция, эпилепсия) в наше время являются редкостью.
Профилактика гнойного менингита
На сегодняшний день наиболее эффективным способом, позволяющим предупредить гнойный менингит, является вакцинация. Прививки проводится против основных возбудителей гнойного менингита: гемофильной палочки, менинго- и пневмококков. В России эти вакцины не считаются обязательными и вводятся по показаниям или по желанию пациентов.
Вакцинация против гемофильной инфекции проводится в основном детям в возрасте от 3 месяцев до 5 лет и людям, страдающим иммунодефицитными состояниями в результате ВИЧ-инфекции, проведения иммуносупрессивной терапии онкозаболеваний, удаления тимуса или селезенки и т. п. Вакцинация против менингококковой инфекции рекомендована детям после 18 месяцев и взрослым. Детям до 18 месяцев вакцинация проводится по эпидемическим показаниям (например, если менингококковый гнойный менингит диагностирован у одного из членов семьи). В регионах, опасных по менингококковому гнойному менингиту, вакцинация должна проводиться пациентам с иммунодефицитом и людям, имеющим анатомические дефекты черепа. Вакцинация против пневмококковой инфекции показана часто болеющим детям, пациентам с частыми пневмониями и отитами, в случаях пониженного иммунитета.
Источник
Управление Роспотребнадзора по Республике Марий Эл
Профилактика менингококковой инфекции
Менингококковая инфекция — это редкое, но очень серьезное инфекционное заболевание, которое передается воздушно-капельным путем, поражает центральную нервную систему, суставы, сердечную мышцу, приводит к развитию менингита (воспаления оболочек головного и спинного мозга) и нередко становится причиной инфекционно-токсического шока.
Возбудитель болезни — бактерия менингококк(Neisseria meningitides) является близким родственником гонококка, но в отличие от него в качестве входных ворот использует эпителий верхних дыхательных путей. Заразность у менингококка низкая, поэтому вспышки заболевания возникают в условиях скученности и близкого контакта: в детских садах, школах, казармах, общежитиях, домах-интернатах.
Клинические проявления менингококковой инфекции
Последствиями менингококковой инфекции могут быть тяжёлые поражения головного мозга, зачастую при этом происходит генерализация инфекционного процесса и развитие сепсиса. В половине всех случаев, по статистике Всемирной организации здравоохранения, заболевание заканчивается летальным исходом.
Микробиологам известно о существовании около двенадцати штаммов или «групп» менингококков, из которых наиболее опасными для человека являются шесть, способных вызывать эпидемии менингококковой инфекции. Менингококки поражают только человека и абсолютно безопасны для животных. Эти бактерии чувствительны к факторам внешней среды (солнечному свету, повышению или понижению температуры воздуха, действию дезинфицирующих веществ) и быстро погибают вне человеческого организма. Менингококки могут жить в носовой полости человека, не вызывая у него развитие заболевания. Такое состояние называется носительством. При этом здоровые носители менингококка могут передавать инфекцию другим людям, заражая их. О том, что человек перенес именно менингококковый назофарингит, можно узнать только после микробиологического исследования мазков из носоглотки. Чаще всего носительство менингококка встречается у взрослых.
Менингококковая инфекция передается от больного человека или здорового носителя менингококков ингаляционным путём. Не редки случаи заражения бактериями при поцелуях. Наиболее часто менингококковая инфекция встречается у детей в возрасте до 5 лет (из-за недоразвития иммунной системы), у подростков и у взрослых с иммунодефицитными состояниями. В настоящее время учеными доказана генетическая предрасположенность к развитию и тяжелому течению менингококковой инфекции. Заболевание имеет сезонность с подъемом заболеваемости в холодное время года.
Чем осложняется менингококковая инфекция?
Возможны специфические осложнения в раннем и позднем течении болезни. К ним относятся:
- токсико-инфекционный шок;
- острая почечная недостаточность;
- желудочно-кишечное и маточное кровотечение;
- паренхиматозно-субарахноидальное кровоизлияние;
- острое набухание и отек головного мозга;
- церебральная гипотензия;
- отек легких;
- параличи и парезы;
- гормональная дисфункция;
- эпилепсия;
- гидроцефалия.
К неспецифическим осложнениям относят такие, как герпес, отит, пневмония, пиелонефрит и другие.
Хотя и в редких случаях, однако, менингококковая инфекция у детей может привести к задержке их развития, трудностям в обучении, эпилепсии, появлению поведенческих проблем, задержке речевого развития и нарушению координации. Из-за повреждения улитки внутреннего уха бактериальными эндотоксинами может развиться необратимая глухота.
Лечение менингококковой инфекции должно быть начато немедленно после установления диагноза. Выбор тактики лечения зависит от формы заболевания. При бессимптомном носительстве менингококков с целью санации верхних дыхательных путей назначают антибиотики. После окончания лечения проводят контрольные посевы мазков, полученных из носоглотки.
Для диагностики менингококкового менингита применяется спинномозговой прокол с последующим исследованием полученной спинномозговой жидкости. При менингококковом менингите она носит гнойный характер. Лечение менингококкового менингита проводят только в стационарных условиях. При данном заболевании немедленно назначают антибактериальную терапию, а также симптоматическую, дезинтоксикационную и противоотёчную терапию.
Еще одним грозным осложнением менингококковой инфекции является менингококковый сепсис. Сепсис развивается при массивном проникновении менингококков в кровяное русло. При этом происходит распад части бактерий и выделение из них очень опасного эндотоксина — бактериального яда, приводящего к нарушениям микроциркуляции крови. На коже появляются высыпания неправильной формы, в центре которых затем возникают участки некрозов. Элементы сыпи сливаются и захватывают значительные участки кожи. Микроциркуляторные нарушения развиваются и во внутренних органах. Осложнением менингококкового сепсиса является недостаточность надпочечников, приводящая к летальному исходу. Лечение менингококкового сепсиса проводят в отделении интенсивной терапии.
Неспецифическая профилактика
К неспецифическим методам профилактики относятся: Соблюдение санитарно — гигиенических норм, проведение регулярных влажных уборок, регулярное проветривание помещений, в которых пребывают дети, обработка детских кроватей в детских садах, игрушек дезинфицирующими средствами. Предотвращение скученности в детских коллективах. Карантин при выявлении больного менингококковой инфекцией. Превентивное назначение антибактериальной терапии лицам, контактировавшим с заболевшим.
Специфическая профилактика (вакцинация)
В настоящее время в мире есть три типа вакцин, применяющихся для иммунопрофилактики менингококковой инфекции. Полисахаридные вакцины — применяются уже на протяжении тридцати лет и относятся к наиболее распространенным и доступным вакцинам против менингококковой инфекции. Эти вакцины бывают нескольких видов: двухвалентные (для профилактики инфекций, вызванных штаммами А и С), трехвалентные вакцины (для профилактики инфекций, вызванных штаммами А, С, W), тетравалентные вакцины (против инфекций, вызванных штаммами A, C, Y и W) . Все перечисленные вакцины являются эффективными и безопасными средствами профилактики менингококковой инфекции у детей.
В России вакцинация против менингококковой инфекции проводится в строгом соответствии с инструкцией по применению вакцины:
- в очагах менингококковой инфекции, вызванной менингококками серогрупп А или С среди детей и взрослых, а также в эндемичных регионах,
- в случае эпидемии, вызванной менингококками серогрупп А или С,
- среди лиц, подлежащих призыву на военную службу.
Вакцинации подлежат дети старше 2 лет, подростки и взрослые:
- в детской дошкольной образовательной организации, доме ребенка, детском доме, школе, школе-интернате, семье, квартире — все лица, общавшиеся с больным;
- студенты первого курса средних и высших учебных заведений, факультета, на котором возникло заболевание, а также студенты старшего курса высшего и среднего учебного заведения, общавшиеся с больным в группе и (или) комнате общежития;
- лица, общавшиеся с больным в общежитиях, при возникновении заболевания в коллективах, укомплектованных иностранными гражданами
Для чего нужна иммунизация против менингококковой инфекции?
Иммунизация против менингококковой инфекции полисахаридной вакциной приводит к быстрому (с 5 по 14 день) нарастанию антител, невосприимчивость сохраняется у детей в течение не менее 2 лет, у взрослых после вакцинации антитела сохраняются до 10 лет, повторная вакцинация проводится не ранее, чем через 3 года.
Реакций на введение препарата практически нет или они очень слабые, это небольшое уплотнение в месте введения препарата и незначительное повышение температуры тела.
Специальных противопоказаний к вакцинации не существует, кроме гиперчувствительности к её компонентам.
Источник