При опухоли большого дуоденального сосочка желтуха
Содержание статьи
Рак большого дуоденального сосочка
Рак большого дуоденального сосочка — злокачественная опухоль фатерова сосочка, расположенного в области двенадцатиперстной кишки. Характерен медленный рост и позднее метастазирование при раннем появлении механической желтухи. Наблюдаются боли, периодическое повышение температуры тела, увеличение печени и желчного пузыря. На поздних стадиях возможны кровотечения. Диагноз устанавливают с учетом симптоматики, данных рентгенографии, фиброгастродуоденоскопии и результатов биопсии. Лечение оперативное: гастропанкреатодуоденальная резекция, папиллэктомия, дуоденэктомия, паллиативные вмешательства.
Общие сведения
Рак большого дуоденального сосочка — злокачественная неоплазия большого дуоденального (фатерова) соска, локализующегося в нисходящей части двенадцатиперстной кишки и представляющего собой соустье главного панкреатического протока и общего желчного протока. Составляет 40% от общего количества онкологических поражений пилородуоденальной зоны, 5% от общего числа неоплазий ЖКТ и 1-2% от общего количества раков различных локализаций. Рак большого дуоденального сосочка является третьей по распространенности причиной возникновения механической желтухи. Обычно поражает пожилых пациентов, средний возраст больных составляет 54 года. Очень редко выявляется у детей. Женщины страдают реже мужчин. Лечение осуществляют специалисты в сфере онкологии, гастроэнтерологии и абдоминальной хирургии.
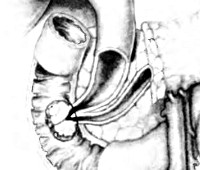
Рак большого дуоденального сосочка
Причины рака фатерова сосочка
Причины возникновения опухоли точно не выяснены. Специалисты отмечают, что определенное значение имеет наследственная предрасположенность — заболевание нередко диагностируется в семьях, члены которой страдают семейным полипозом. Кроме того, у некоторых пациентов выявляется генетическая мутация K-ras. Установлено, что неоплазия может развиться в результате малигнизации аденомы фатерова соска. В список факторов риска также включают хронический панкреатит и заболевания гепатобилиарной системы.
Источником рака большого дуоденального сосочка являются трансформировавшиеся клетки эпителия слизистой двенадцатиперстной кишки, панкреатического протока либо общего желчного протока. Для новообразования характерен медленный экзофитный рост. По внешнему виду неоплазия напоминает папиллому, разрастание грибовидной формы или в виде соцветья цветной капусты. Реже выявляются эндофитные формы. При экзофитных формах рака большого дуоденального сосочка желтуха чаще ремиттирующая, при эндофитных — постоянная. Диаметр узла при его хирургическом удалении в среднем составляет 3 мм.
При микроскопическом исследовании выявляются клеточные скопления и отдельно лежащие эндокринные клетки веретенообразной, треугольной и цилиндрической формы. Число эндокринных клеток уменьшается по мере снижения уровня дифференцировки неоплазии. Обычно рак большого дуоденального сосочка прорастает общий желчный проток, возможно также поражение поджелудочной железы и стенки двенадцатиперстной кишки, лимфогенное и отдаленное метастазирование. Лимфогенные метастазы обнаруживаются у 21-51% больных. Отдаленные вторичные очаги выявляются достаточно редко. Обычно поражается печень, реже — кости, головной мозг, легкие и надпочечники.
Рак большого дуоденального сосочка может полностью обтурировать просвет желчного протока, реже выявляется стеноз. Даже при частичном сдавлении из-за отечности слизистой возникают грубые расстройства оттока желчи, становящиеся причиной развития механической желтухи. Появляется билиарная гипертензия, сопровождающаяся дилатацией желчевыводящих путей и протоков поджелудочной железы. Кишечная непроходимость развивается очень редко. При распространении процесса возможно прорастание стенки кишечника и распад неоплазии с развитием внутреннего кровотечения.
Симптомы рака фатерова сосочка
Первым проявлением болезни часто становится механическая желтуха, возникшая на фоне соматического благополучия. Вначале желтуха обычно перемежающаяся, нормализация биохимических показателей крови обусловлена уменьшением отека в области стенозированного желчного протока. При прогрессировании рака большого дуоденального сосочка желтуха становится более стойкой, изменение цвета кожи выявляется после интенсивных болей, сопровождающихся ознобами и проливными потами. Пациенты жалуются на выраженный зуд. Интермиттирующий характер желтухи на поздних стадиях (выявляется в 51% случаев) обусловлен распадом рака большого дуоденального сосочка, сопровождающегося временным восстановлением проходимости желчного протока.
При пальпации определяется гепатомегалия. У 60% пациентов под нижним краем печени прощупывается увеличенный желчный пузырь (симптом Курвуазье). При продолжительной обтурации желчевыводящих путей возникают цирроз печени и хронический панкреатит. При инвазии рака большого дуоденального сосочка в стенку кишечника и последующем распаде опухоли возможны кровотечения (острые массивные либо повторяющиеся незначительные) с развитием анемии. При региональном метастазировании отмечается изменение болевого синдрома.
Характерной особенностью рака большого дуоденального сосочка является ранняя потеря веса. Причиной похудания становятся стеноз либо обструкция панкреатических протоков, из-за которых в ЖКТ перестают поступать ферменты, необходимые для расщепления белков и жиров. Нарушение проходимости общего желчного протока еще больше усугубляет расстройства всасывания жиров и ухудшает всасываемость витаминов. Снижение веса и авитаминоз становятся причиной адинамии.
У больных раком большого дуоденального сосочка часто наблюдаются поносы, сопровождающиеся вздутием и болями в животе. Каловые массы зловонные, глинисто-серые. В запущенных случаях может выявляться жировой кал. При появлении регионарных метастазов отмечается изменение характера болевого синдрома. На поздних стадиях определяются истощение и расстройства функций органов, пораженных отдаленными метастазами.
Диагностика рака фатерова сосочка
Постановка диагноза сопряжена с существенными затруднениями из-за неспецифичности симптоматики. В процессе диагностики онколог ориентируется на жалобы, данные объективного осмотра, рентгенографии, чреспеченочной или внутривенной холангиографии, дуоденального зондирования, фиброгастродуоденоскопии и других исследований. При желтухе определяется высокий уровень билирубина с преобладанием прямой фракции, стеркобилин в кале отсутствует. На поздних стадиях рака большого дуоденального сосочка выявляется анемия.
Достаточно достоверным исследованием является дуоденальное зондирование, при проведении которого часто удается обнаружить кровь в дуоденальном содержимом. Иногда в ходе этого исследования выявляются клетки неоплазии и ферменты поджелудочной железы. Рентгенографическими признаками рака большого дуоденального сосочка являются неровность контуров либо дефект наполнения в зоне внутренней стенки двенадцатиперстной кишки, а также отсутствие проходимости либо деформация желчного протока в зоне, приближенной к фатеровому соску.
При проведении фиброгастродуоденоскопии обнаруживают опухолевидное образование и выполняют эндоскопическую биопсию подозрительного участка. В некоторых случаях диагноз рака большого дуоденального сосочка не удается установить при помощи стандартных методик, для уточнения характера патологии приходится проводить лапаротомию, рассекать фатеров сосок, осуществлять забор ткани, а затем принимать решение об объеме операции на основании данных срочного гистологического исследования. Дифференциальный диагноз осуществляют с гепатитом, раком головки поджелудочной железы и раком желчных путей.
Лечение рака фатерова сосочка
Основным способом лечения данной патологии является оперативное вмешательство, которое, в зависимости от распространенности процесса, может быть радикальным либо паллиативным. Группа паллиативных операций включает в себя около десяти различных вариантов анастомозов, позволяющих восстановить отток желчи в пищеварительный тракт либо (реже) предотвратить сдавление двенадцатиперстной кишки растущим раком большого дуоденального сосочка.
Радикальная операция является тяжелым и сложным вмешательством, поэтому проводится только после тщательного отбора пациентов в соответствии со стандартами, включающими в себя допустимую степень истощения, уровень белков в крови, определенные показатели пульса и жизненной емкости легких и т. д. Больным раком большого дуоденального сосочка проводят гастропанкреатодуоденальную резекцию. При наличии противопоказаний к радикальному вмешательству выполняют условно радикальные операции: папиллэктомию, дуоденэктомию либо экономную панкреатодуоденальную резекцию. Радиотерапия и химиопрепараты при раке большого дуоденального сосочка малоэффективны.
Источник
Рак фатерова сосочка
Рак фатерова сосочка (большой дуоденальный сосочек, БДС) относится к редко встречающимся типам опухолей пищеварительной системы. Заболевание длительное время протекает бессимптомно, а на поздних стадиях проявляет себя тяжелыми осложнениями в виде желтухи и эндогенной интоксикации. Своевременная диагностика злокачественных новообразований большого дуоденального сосочка повышает шансы пациента на полное излечение.
Общая информация
Фатеров сосочек — это анатомическое образование, расположенное в складке слизистой оболочки двенадцатиперстной кишки. Он имеет вид сферического возвышения, на котором имеется отверстие — место выхода желчи и панкреатического сока из общего желчного и панкреатического протоков. Внутри фатерова сосочка располагается мышечный жом, регулирующий поступление пищеварительных ферментов в просвет двенадцатиперстной кишки — сфинктер Одди.
Рак БДС наблюдается менее, чем у 2% у всех пациентов со злокачественными новообразованиями пищеварительной системы. В структуре общей онкологической заболеваемости опухоли фатерова сосочка составляют до 1,6%. Средний возраст пациентов — 56-65 лет. Заболевание чаще встречается у мужчин.
Причины и факторы риска
Достоверные причины и механизм развития злокачественных новообразований БДС остаются неизвестными. Среди факторов риска выделяют следующие:
- желчнокаменная болезнь в анамнезе (камнеобразование в желчном пузыре или протоках);
- курение и злоупотребление алкоголем;
- хронический панкреатит;
- повышение литогенности (изменение нормального состава) желчи на фоне несбалансированного питания и избыточной массы тела;
- заболевания печени;
- воспалительные заболевания двенадцатиперстной кишки и фатерова сосочка — дуоденит, папиллит, оддит;
- прием эстрогенных препаратов с целью контрацепции или заместительной гормональной терапии;
- гиперхолестеринемия и дислипидемия — повышение уровня холестерина, изменение жирового обмена и нормального соотношения липидов в крови.
При наличии доброкачественных опухолей в области БДС (например, аденомы) может произойти ее трансформация в злокачественную. По данным разных авторов, онкологическое перерождение встречается в 60-65% всех случаев рака фатерова сосочка.
Классификация и виды
Рак БДС классифицируется по международной системе TNM, где T — характеристика опухоли, N — метастазы в близлежащих лимфатических узлах, M — гематогенное (через кровь) метастазирование в другие органы.
Клиническая классификация, основанная на системе TNM, предполагает 4 стадии заболевания:
- 0 ст. — преинвазивный рак без прорастания в рядом лежащие ткани (Tis, или карцинома in situ) и без метастазирования (N0, M0);
- IA ст. — опухоль ограничена только сфинктером Одди или фатеровым сосочком (T1), лимфогенные и отдаленные метастазы отсутствуют (N0, M0);
- IB ст. — злокачественное новообразование распространяется на двенадцатиперстную кишку (T2), метастазирования нет (N0, M0);
- IIA ст. — опухоль прорастает в поджелудочную железу (T3), лимфогенных и гематогенных метастазов нет (N0, M0);
- IIB ст. — злокачественное новообразование T1, T2 или T3, имеются метастазы в регионарные лимфатические узлы (N1, M0);
- III ст. — опухоль распространяется на жировую клетчатку, расположенную возле поджелудочной железы, а также затрагивает другие анатомические структуры (T4), количество пораженных близлежащих лимфоузлов не имеет значения, гематогенных метастазов нет (N1, M0);
- IV ст. — размер опухоли и количество пораженных регионарных лимфоузлов не имеет значения, есть отдаленные метастазы (M1).
Злокачественное новообразование БДС может иметь экзофитный (в просвет кишки), эндофитный (в терминальные отделы желчных путей) или смешанный рост. Смешанный характер роста встречается чаще остальных и составляет около 45-50% всех случаев.
По морфологической картине рак БДС может быть представлен следующими формами:
- железистый — аденокарцинома,
- скиррозный — фиброзный,
- плоскоклеточный — из многослойной плоской эпителиальной выстилки.
По степени дифференцировки («зрелости») клеточного состава выделяют опухоли недифференцированные, низко-, средне- и высоко дифференцированные. Недифференцированные новообразования, как правило, характеризуются быстрым агрессивным ростом и частым гематогенным метастазированием.
Клиническая картина
На ранних стадиях заболевание ничем себя не проявляет. У небольшого количества пациентов наблюдается преходящая несильная болезненность в эпигастральной области, которую пациенты связывают с нарушением режима питания. С прогрессированием заболевания появляется ряд признаков, которые могут свидетельствовать об онкологическом заболевании.
Болевой синдром нечасто беспокоит пациентов даже на терминальных стадиях рака фатерова сосочка. Обычно боли появляются при распространении злокачественного процесса на стенку двенадцатиперстной кишки или поджелудочную железу. При этом они локализуются в левом подреберье и эпигастрии, нередко имеют опоясывающий характер и отдают в спину.
Желтуха — еще один симптом рака большого дуоденального сосочка. На более ранних стадиях она имеет волнообразный характер, в запущенных ситуациях — присутствует постоянно. Для нее характерно желтушное окрашивание кожи и склер глаз, кожный зуд, обесцвечивание кала и потемнение мочи.
Желтуха — следствие нарушения поступления желчи в двенадцатиперстную кишку через пораженный опухолью фатеров сосок и накопления билирубина в крови.
Среди общих симптомов заболевания — астено-вегетативный синдром (слабость, утомляемость, пониженная работоспособность), снижение массы тела, потеря аппетита и изменение пищевых предпочтений (например, отказ от мясных продуктов).
Диагностика
Для выявления рака фатерова сосочка используется ряд лабораторно-инструментальных исследований:
- зондовая дуоденография и зондирование двенадцатиперстной кишки;
- эндоскопическое исследование с прицельной биопсией;
- УЗ-исследование органов брюшной полости и малого таза;
- компьютерная и магнитно-резонансная томография;
- эндоскопическая ретроградная панкреатохолангиография.
Диагноз устанавливается только после получения результатов гистологического исследования. Врач-патоморфолог исследует биопсийный материал, определяет клеточную атипию, ее характер и степень дифференцировки опухоли. Без гистологического заключения диагноз считается неподтвержденным.
Лечение
Основной метод лечения — хирургический. На первой стадии заболевания возможно проведение малоинвазивного оперативного вмешательства — трансдуоденальной папиллэктомии. Суть операции заключается во вскрытии просвета двенадцатиперстной кишки небольшим разрезом и иссечении ампулы большого дуоденального сосочка в пределах здоровых тканей. Если опухоль имеет небольшие размеры и не проросла дальше слизистой оболочки, то возможно проведение папиллэктомии эндоскопическим способом.
На остальных стадиях заболевания проводится панкреатодуоденальная резекция. Классическая операция предполагает иссечение выходной части желудка с малым и большим сальником, удаление участка поджелудочной железы и всей двенадцатиперстной кишки. При этом также удаляются лимфатические узлы определенных групп. Количество иссекаемых лимфоузлов определяется распространенностью онкологического процесса. Восстановление непрерывности пищеварительной трубки осуществляется путём наложения анастомозов — соустьев (сообщений) между участками удаленных органов.
Стандартная и расширенная панкреатодуоденальная резекция относятся к радикальным операциям. Однако из-за высокой травматичности они имеют ряд противопоказаний. К ним относятся:
- канцероматоз брюшины;
- общее тяжелое состояние пациента;
- декомпенсация имеющихся хронических заболеваний;
- запущенные формы рака фатерова сосочка;
- вовлечение в онкологический процесс крупных артериальных или венозных сосудов;
- гематогенное метастазирование.
Среди осложнений операции — несостоятельность сформированных анастомозов, абсцессы, послеоперационный панкреатит и желудочно-кишечное кровотечение.
В дополнение к хирургическому вмешательству используется химиотерапия. Она может проводиться как перед операцией (неоадъювантная), так и после (адъювантная). У неоперабельных пациентов химиотерапия направлена на уменьшение размеров злокачественного новообразования и прекращение роста опухоли.
Лечением рака фатерова сосочка в Европейской клинике занимаются квалифицированные специалисты с большим опытом работы. Каждый пациент может рассчитывать на профессиональный подход, современные и эффективные методики и достижение максимально возможного результата.
Источник
Опухоль большого дуоденального сосочка как причина рецидивирующего холедохолитиаза.
М.А. Евсеев, А.Л. Владыкин, Ю.А. Бирюкова, В.Е. Никитин. Представлено клиническое наблюдение рецидивного холедохолитиаза, связанного с развитием опухоли большого дуоденального сосочка на фоне суб- декомпенсированного рубцового стеноза пилоробульбарного сегмента; описаны этапы инструментальной диагностики и интраоперационная тактика в процессе лечения. Хирургическая практика. 2015, №1.
Рецидивный и резидуальный холедохолитиаз как много десятилетий назад, так и сегодня является по-прежнему трудным для диагностики и лечения осложнением желчнокаменной болезни (ЖКБ). По сводным данным литературы частота резидуальных и вновь сформированных камней желчных протоков с течением времени не уменьшается и может достигать 29%. Причины возникновения рецидивного и резидуального холедохолитиаза разнообразны. Тем не менее ведущим этиопатогенетическим фактором данной патологии по всеобщему мнению является недостаточный объем до- и интраоперационного обследований желчных путей и, как следствие, не диагностированные в предоперационном периоде и на операции холедохолитиаз, патология терминального отдела холедоха, большого дуоденального сосочка и головки поджелудочной железы. Последние три причины определяют возникновение, как правило, не резидуальных, а рецидивных конкрементов в желчевыводящих протоках. В качестве примера рецидивного холедохолитиаза, обусловленного развитием злокачественной опухоли большого дуоденального сосочка, приводим следующее клиническое наблюдение.
Пациентка Р. , 62 лет, поступила во 2 хирургическое отделение Городской клинической больницы № 52 Департамента здравоохранения города Москвы в экстренном порядке 06. 01. 15 с клинической картиной механической желтухи, холангита.
Из анамнеза известно, что в 2013 году пациентка находилась на лечении в ГКБ № 5х города Москвы по поводу хронического калькулезного холецистита, холедохолитиаза, субкомпенсированного рубцово-язвенного стеноза пилоро-бульбарной зоны. В период госпитализации после безуспешных попыток выполнения ретроградной холангиопанкреатографии (РХПГ), эндоскопической папиллосфинктеротомии (ЭПСТ) и литоэкстракции пациентка была оперирована. Произведены срединная лапаротомия, холецистэктомия, холедохолитотомия, дренирование холедоха по Керу, пилоропластика по Гейнеке — Микуличу. Послеоперационный период протекал гладко, пациентка была выписана в обычные сроки, дренаж Кера удален через три недели.
Повторное возникновение желтухи с эпизодами гипертермии пациентка отметила в последней декаде декабря 2014 года, по поводу чего в срочном порядке 31. 12. 14 была госпитализирована в ГКБ № 1х города Москвы, где диагноз механической желтухи был верифицирован, но активных хирургических действий не предпринималось.
Пациентка покинула ГКБ № 1х и самостоятельно обратилась в хирургическое отделение ГКБ № 52. На момент госпитализации в ГКБ № 52 06. 01. 15 факт механической желтухи и холангита был подтвержден клинически, данными УЗИ (билиарная гипертензия, холедохолитиаз), лабораторно (прямой билирубин 432 мкмоль/л, общий билирубин 464 мкмоль/л), гектической лихорадкой, лейкоцитозом (до 14, 6 х 109/л) ; кроме того пациентка периодически отмечала возникновение чувства переполнения в эпигастрии при приеме твердой пищи, редко — рвоту съеденной пищей.
Пациентке выполнена фиброэзофагогастроскопия, при которой выявлен суб- декомпенсированный стеноз пилоробульбарного сегмента (аппарат 9 мм через зону стеноза провести не удалось, просвет двенадцатиперстной кишки не визуализирован), органической патологии со стороны пищевода и желудка выявлено не было. При экспертном УЗИ гепатобилиопанкреатической зоны наряду с дилатацией холедоха и множественным холедохолитиазом в области головки поджелудочной железы, но не в ее ткани, нечетко лоцировалось мягкотканное образование 2 х 2 см.
В экстренном порядке 06. 01. 15 пациентке под УЗ-контролем произведена чрезкожная чреспеченочная холангиостомия (ЧЧХС), дренаж 12 Fr через левый долевой проток установлен в гепатикохоледох, получена темная желчь с хлопьями фибрина. Пациентке проводилась комплексная дезинтоксикационная, антибактериальная терапия, дозированная билиарная декомпрессия, сбалансированная энтральная и парентеральная нутритивная поддержка. Через 7 суток на фоне снижения гипербилирубинемии до 62 мколь/л пациентке проведена чрездренажная холангиография, при которой выявлены множественные крупные конкременты общего желчного протока, дислоцированные от супрадуоденального до терминального его отделов, блок поступления контраста в двенадцатиперстную кишку; оценить состояние стенок интрапанкреатического и интрадуоденального отделов холедоха не представлялось возможным. В удовлетворительном состоянии без явлений интоксикации с функционирующим наружным желчным свищом (дебит желчи 600 мл/сут) пациентка была выписана для проведения амбулаторной реабилитации с рекомендацией последующей госпитализации через 14 суток для проведения радикального хирургического лечения.
25. 01. 15 пациентка вновь самостоятельно обратилась в ГКБ № 52 и была госпитализирована в хирургическое отделение. На момент повторной госпитализации состояние пациентки клинически и по данным лабораторных исследований было расценено как удовлетворительное, явления желтухи и холангита клинически регрессировали полностью. Дополнительно в плане обследования больной выполнена рентгеноскопия желудка с контрастом, при которой контраст задерживался в желудке более 6 часов, опрдлялись признаки суб- декомпенсированного стеноза пилоробульбарной зоны, вследствие чего добиться тугого заполнения контрастом просвета двенадцатиперстной кишки и оценить состояние ее слизистой не удалось.
При проведении компьютерной томографии органов брюшной полости и забрюшинного пространства визуализирован умеренно дилатированный холедох с равномерно утолщенными стенками и множественными крупными конкрементами в просвете, расширение вирсунгова протока на всем протяжении до 0, 9 см, мягкотканное образование стенки двенадцатиперстной кишки в области интактной головки поджелудочной железы 2, 5 х 2, 5 см с тенденцией к накоплению контраста в артериальную фазу.
Таким образом на основании комплексного обследования у пациентки диагностированы рецидивный холедохолитиаз, суб-декомпенсированный рубцовый стеноз пилоро-бульбарного сегмента, состояние после наружного дренирования желчных протоков, полный наружный желчный свищ, опухоль большого дуоденального сосочка (?). Учитывая установленный клинический диагноз, включающий как рецидивный холедохолитиаз, так и стеноз пилоробульбарного сегмента при невозможности консервативного разрешения данных патологических состояний, а также невозможность неинвазивной оценки состояния терминального отдела холедоха и исключения опухолевого процесса в данной зоне, принято решение о необходимости проведения оперативного вмешательства. Предполагаемый объем вмешательства: дистальная резекция 2/3 желудка по Ру с холедохолитотомией и билиодигестивным анастомозом — минимальный, гастропанкреатодуоденальная резекция (ГПДР) — максимальный.
После подписания информированного согласия пациентка была оперирована в плановом порядке. При выполнении верхне-срединной лапаротомии, проведения адгезиолизиса, ревизии органов брюшной полости и выполнении диагностической дуоденотомии установлен следующий интраоперационный диагноз: Рак большого дуоденального сосочка oT3N1M0 (IIB стадия), регионарная лимфаденопатия ретропанкреатических узлов; рецидивный холедохолитиаз, состояние после холецистэктомии, дренирования холедоха от 2013 года, состояние после ЧЧХС от 06. 01. 15; суб- декомпенсированный рубцовый стеноз пилоро-бульбарного сегмента, состояние после пилоропластики по Гейнеке-Микуличу от 2013г.
Учитывая интраоперационный диагноз принято решение о выполнении вмешательства в объеме ГПДР. Произведена гастропанкреатодуоденальная резекция с регионарной лимфаденэктомией. Реконструкция производилась с формированием панкреатико-гастроанастомоза, гепатико-энтероанастомоза на выключенной по Ру петле и поперечного функционального полуклапанного гастро-энтероанастомоза.
При морфологическом исследовании операционного препарата диагностирована низкодифференцированная аденокарцинома большого дуоденального сосочка с инвазией стенки ДПК и головки поджелудочной железы, метастазы опухоли в 3 из 6 ретропанкреатических узлов, в других регионарных лимфоузлах метастазов не выявлено, радикальность резекции — R0, стадия онкопроцесса — рT3N1M0 (IIB стадия).
Ведение пациентки в послеоперационном периоде проводилось по программе ERAS (Enhansed Rehabilitation After Surgery) с ранним (на 2-е сутки) началом энтерального питания и активизацией больной. Ранний послеоперационный период у пациентки протекал гладко. На 7-е сутки послеоперационного периода пациентка после проведения контрастного исследования пищеварительного тракта и удаления холангиостомического дренажа выписана на амбулаторную послеоперационную реабилитацию с полным восстановлением пищеварительной функции. Рекомендовано проведение адъювантной полихимиотерапии под наблюдением врача-онколога, а также опроеделение возможности проведения таргетной биотерапии после иммуногистохимического анализа на р53 и KRAS.
Таким образом, причиной возникновения рецидивного холедохолитиаза у пациентки Р. послужило длительное и прогрессирующее нарушение пассажа желчи в терминальном отделе холедоха вследствие развития опухоли большого дуоденального сосочка. Интересность данного клинического наблюдения, на наш взгляд, обусловлена редким сочетанием трех патологических процессов — опухоли большого дуоденального сосочка, рецидивирующим холедохолитиазом и рубцовым стенозом пилоро-бульбарного сегмента. Последний сделал очевидно невозможной дооперационную верификацию опухолевого процесса и определения первопричины рецидива патологии билиарного тракта.
Проведенное в объеме гастропанкреатодуоденальной резекции оперативное вмешательство явилось радикальным методом лечения как с точки зрения имеющегося онкологического процесса, так и с точки зрения обеспечения максимально адекватного функционирования желудка, билиарного тракта и поджелудочной железы (рис. 7). Последний момент особенно интересен, поскольку формирование именно панкреатико-гастроанастомоза имеет целый ряд позитивных особенностей, среди которых наиболее важными являются: возможность сохранения большей части желудка (выполняется антрумрезекция) без опасности развития его острого эрозивно-язвенного поражения вследствие защитного ощелачивающего действия бикарбонатов панкреатического сока; отсутствие активации панкреатических ферментов в кислой среде желудка при отсутствии энтерокиназы; пространственное разделение билио- и панкреатикодигестивного анастомозов, что принципиально уменьшает риск несостоятельности последнего. Мы полагаем, что именно такой вариант реконструкции позволяет добиться максимально быстрой и эффективной реабилитации пациента в послеоперационном период, в том числе после вмешательств большого объема, что и продемонстрировало приведенное клиническое наблюдение.
Литература:
Алибегов Р. А. , Касумьян С. А. , Борсуков А. В. , Сергеев О. А. и др. Панкреатодуоденальная резекция в лечении рака головки поджелудочной железы и периампулярной зоны // Хирургия. 2003. — № 6. — С. 32-35.
Бахтин В. А. , Янченко В. А. , Аракелян С. М. Хирургическая тактика лечения больных со злокачественными опухолями внепеченочных желчных протоков, осложненными механической желтухой. Вестник Ивановской медицинской академии 2007; 12: 3: 4: 77 — 78.
Гарипов Р. М. , Латыпов Р. З. , Тигов А. Р. Диагностиченский алгоритм при рецидивном и резидуальном холедохолитиазе. Медицинский вестник Башкыртостана, 10, 2012, 9-17.
Данилов М. В. , Фёдоров В. Д. Хирургия поджелудочной железы. М. , Медицина. 1995; 512.
Касаткин В. Ф. Пути улучшения непосредственных результатов панкреатодуоденальной резекции при периампулярном раке. Хирургия. 2008; 10; 10-15.
Кубачев К. Г. , Борисов А. Е. , Изудинов А. С, Хромов В. В. , Сагитова Д. С. Выбор способа дренирования желчных протоков при механической желтухе опухолевого генеза //Анналы хирургической гепатологии, 2009. — Т. 14. — № 3. — С. 56 — 59.
Кубышкин В. А. , Вишневский В. А. Рак поджелудочной железы. М: Медицина. 2003.
Михалева Л. М. , Грачева Н. А. Клиническая морфология стеноза большого дуоденального сосочка. Успехи современного естествознания. — 2006. — № 2 — С. 57-58
Патютко Ю. И. , Котельников А. Г. Хирургия рака органов билиопакреатодуоденальной зоны. М: Медицина. 2007.
Bologna A. Sülle stenosi benigne del coledoco terminale / A. Bologna, N. Dei Poli // Minerva Chir. 2009. — Vol. 24, N 22. — P. 1291-1311.
Bang BW, Lee TH, … Jeong S. Twenty-Second versus Sixty-Second Dilation Duration in Endoscopic Papillary Balloon Dilation for the Treatment of Small Common Bile Duct Stones: A Prospective Randomized Controlled Multicenter Trial. Clin Endosc 2015; 48 (1): 59-65
Griffith C. F. Diagnosis of papillary stenosis by calibration. Follow -up 15 to 25 years after sphincteroplasty // Amer. J. Surg. 2007. -Vol. 143, N6. -P. 717-720.
Komarovska M. , Snarska J. , Troska P. Recurrent residual choledocholithiasis after cholecystectomy. Polish Annals of Medicine. Volume 18, Issue 1, 2011, P. 118-124.
Parra-Membrives P, Díaz-Gómez D, Vilegas-Portero R, et al. Appropriate management of common bile duct stones: a RAND Corporation/UCLA Appropriateness Method istical analysis. Surg Endosc 2010 May; 24 (5): 1187-94.
Статья добавлена 13 января 2016 г.
Источник