Повышен ли соэ при ветрянке
Как лечить ветрянку у детей? (диагностика, симптомы и лечение)
Статьи>Детские болезни>Как лечить ветрянку у детей? (диагностика, симптомы и лечение)
На лице малыша появились красные пятнышки. Что это? Аллергия? Комариные укусы? А если при этом поднялась температура тела?
С вопросами о таком заболевании, как ветряная оспа, мы идем на прием к врачу-педиатру «Клиника Эксперт Тула» Головко Валерии Александровне.
— Валерия Александровна, что такое ветряная оспа и как она проявляется у детей?
Это инфекционная патология, также известная в просторечии, как «ветрянка».
Симптомы ветряной оспы разнообразны. Это появление на кожных покровах и слизистых оболочках специфической сыпи в виде пятен, узелков и пузырьков. Элементы сыпи обнаруживаются на лице, волосистой части головы, теле, на руках и ногах. Они появляются друг за другом, т.е. вначале появляется пятно или папула, а затем пузырек. Позже на месте вскрывшихся пузырьков образуются корочки, отпадающие спустя 1-2 недели. При этом ладони и подошвы остаются чистыми.
Высыпания на слизистых оболочках сопровождаются болевыми ощущениями, зудом и формированием эрозий и даже язв.
Также отмечаются лихорадка, недомогание, ухудшение аппетита и сна.
— Что вызывает ветрянку?
Вирус Varicella Zoster. Он принадлежит к вирусам герпеса.
Что такое герпес? Рассказывает кандидат медицинских наук, врач-дерматовенеролог «Клиника Эксперт Тула»
Шейнкман Владислав Леонидович
— Как передается ветряная оспа?
Заболеванием можно заразиться воздушно-капельным путем от человека, больного ветряной оспой и опоясывающим герпесом (лишаем). Распространение вируса происходит, когда человек разговаривает, кашляет или чихает.
— Ветряная оспа – это детская болезнь или взрослые ей тоже могут заболеть?
Преимущественно страдают дети, но случаи заражения взрослых также нередки.
— Можно ли повторно заболеть ветрянкой или ей болеют один раз?
Возможны разные ситуации. Предположим, человек переболел в детстве, однако по каким-то причинам иммунитет не смог «справиться» с вирусом полностью. В этом случае вирус может оставаться в так называемых нервных ганглиях в неактивном состоянии. При определенных условиях он способен повторно активироваться, чаще проявляясь опоясывающим лишаем. Это может быть, например, при обострениях хронических патологий, сильном стрессе, переохлаждении или после перенесения какого-то инфекционного заболевания.
Описанная ситуация — это не повторное заражение. Однако это в принципе тоже возможно. Такой риск существует у пожилых ; лиц, получающих химио- или гормонотерапию; после операций по трансплантации органов; инфицированных вирусом иммунодефицита человека. Иными словами, при значительном ослаблении иммунитета.
Правда ли, что непривитые дети – самые здоровые? Рассказывает врач-педиатр, аллерголог-иммунолог «Клиника Эксперт Смоленск» Чемова Ульяна Владимировна
В настоящее время считается, что вирус ветряной оспы не мутирует, но нельзя исключить, что в будущем это произойдёт. В таком случае можно предположить возникновение повторных инфицирований с классическими проявлениями этого заболевания.
Из личного опыта: за 12 лет работы на педиатрическом участке я не наблюдала повторных случаев у одного и того же ребёнка.
— Почему лучше переболеть ветрянкой в детстве?
Потому что в этом периоде жизни она переносится значительно легче. У лиц в возрасте старше 20 лет инфекция протекает тяжело, после перенесенного заболевания есть высокий риск появления осложнений, опасных не только для здоровья, но и для жизни.
Пример из практики: я была свидетелем случая этого заболевания у взрослой женщины, болевшей одновременно со своим ребенком. У нее наблюдалось тяжелое течение инфекции: с резкими подъемами температуры тела до 40°C, сильной головной болью, свето- и звукобоязнью, галлюцинациями, обильной крупной болезненной сыпью, увеличением лимфоузлов.
— Стоит ли намеренно заражать ребёнка ветрянкой?
Нет, этого делать не следует. Ветряная оспа сильно подрывает иммунитет ребенка. Как и любая инфекция, она вызывает серьезную интоксикацию. Значительной нагрузке подвергается нервная система, страдает сердечно-сосудистая система и опорно-двигательный аппарат, затрагиваются органы дыхания.
Как укрепить иммунитет ребёнка? Читать далее
После перенесенной ветрянки ребенок может начать чаще, чем обычно, болеть респираторными инфекциями. Поэтому сразу после выздоровления идти в детский сад, школу будет неправильно.
— Как долго заразен больной ветрянкой?
Заразным он становится с конца так называемого инкубационного периода, то есть за 2-3 дня до появления элементов сыпи, и остается им на протяжении 4-5 дней после появления последних пузырьков.
— Ветрянка – это безобидное заболевание или у него могут быть негативные последствия?
Чем опасна ветряная оспа для детей и взрослых? Иногда она приводит к развитию осложнений. Среди них, например, такие, как присоединение бактериальной инфекции на коже в местах, пораженных вирусом; воспалительные процессы ротовой полости, гортани, трахеи, легких, мозговых оболочек и ткани головного мозга, суставов, миокарда, почек; увеличение лимфатических узлов; сепсис.
Если заразится беременная женщина за несколько дней до родов, то вероятность заболевания у ее ребенка увеличивается до 17%, причем 30% из заболевших новорожденных, увы, погибают.
— Взрослые, переболевшие в детстве ветрянкой, помнят о том, что основная проблема при этом заболевании – сильный зуд. Как родители могут помочь своему малышу снять зуд? Чем лучше смазывать сыпь при ветряной оспе?
Унять кожный зуд помогут антигистаминные препараты, некоторые средства для наружного применения, в том числе и содержащие противовирусные средства.
Известная многим «зеленка» зуд не облегчает, но в какой-то мере подсушивает и обеззараживает ранку, позволяет контролировать появление новых высыпаний.
Как правильно мазать сыпь при ветрянке? Каждое утро новые пузырьки на теле смазываются раствором бриллиантового зеленого. Наблюдайте за интенсивностью их возникновения. Однажды пузырьки перестанут образовываться. С этого момента спустя 5 дней возбудитель инфекции станет неактивным.
— Как избежать осложнений при ветряной оспе?
Для этого необходимо своевременно обращаться к доктору и выполнять все его рекомендации.
Во время лечения необходимо тщательно следить за чистотой рук и длиной ногтей малыша, дабы избежать загрязнения ранок на его коже.
— Расскажите о «можно» и «нельзя» при ветряной оспе. Например, можно ли ребёнка при ветрянке купать?
«Можно»: принимать водные процедуры даже в первые дни появление элементов сыпи. Их отсутствие может способствовать переходу сыпи в нарывы из-за загрязнения кожи и скопления на ней бактерий. Непродолжительный теплый душ (но не горячая ванна!) помогает соблюсти санитарные нормы. После душа ребенка нужно не вытирать, а аккуратно промокнуть кожу мягким полотенцем.
«Нельзя»: обрабатывать сыпь на коже 5%-спиртовым раствором йода — он оказывает раздражающее действие; нарушать домашний режим с момента появления первых элементов сыпи и на протяжении 5-ти дней после образования последних пузырьков; использовать аспирин с жаропонижающей целью – это повышает риск развития синдрома Рея (быстропрогрессирующий отек головного мозга и развитие осложнений со стороны печени в виде печеночной недостаточности, смертность достигает 20-30%); сдирать/расчесывать корочки.
— Валерия Александровна, какой должна быть диета при ветряной оспе у ребёнка?
Во время заболевания рекомендуется много пить. В питании должны преобладать кисломолочные продукты, овощи, фрукты. Необходимо избегать жареных и жирных продуктов. Они могут способствовать усилению кожного зуда.
— За сколько дней проходит ветрянка?
В течении этого заболевания выделяют такие периоды, как инкубационный, продромальный и период появления сыпи и образования корочек.
Инкубационный период — это отрезок времени от момента попадания микробного агента в организм до проявления болезни. Продолжительность — 11-21 день (в среднем 14 дней).
Продрома наступает на протяжении 1-2-х дней до появления первых элементов сыпи. В детском возрасте проявления этого периода не выражены, у взрослых протекают более тяжело (отмечается головная боль, боли в области поясницы и крестца, повышение температуры тела). Затем наступает период с высыпаниями (в течение как 2-5 дней, так и 7-9 дней).
При неосложненном классическом течении выздоровление наступает в течение 10 дней от момента появления первых элементов сыпи. Период заразности заканчивается спустя 5 дней после появления последних высыпаний.
— Существует ли прививка от ветрянки?
Да. На территории нашей страны зарегистрировано и разрешено к применению несколько разновидностей вакцины от ветряной оспы. После вакцинации формируется стойкий иммунитет.
Возможно, вас заинтересуют:
Что поможет от кашля: барсучий жир или горчица в носках? Лечим детей правильно
Что делать, если у ребёнка болит живот?
Как спасти ребёнка от поллиноза?
Для справки:
Головко Валерия Александровна
Выпускница медицинского факультета Тульского государственного университета 2004 года.
В 2005 году окончила интернатуру по специальности «Педиатрия»
В настоящее время работает врачом-педиатром в ООО «Клиника Эксперт Тула». Принимает по адресу: ул. Болдина, д. 74
Источник
Клинические варианты осложнений ветряной оспы у детей
Комментарии
Опубликовано в журнале:
«ПРАКТИКА ПЕДИАТРА»; №3 (сентябрь-октябрь); 2019; стр. 13-16.
Л. Н. Мазанкова2, д-р мед. наук, проф., зав. кафедрой детских инфекционных болезней, Заслуженный врач России, Э. Р. Самитова, канд. мед. наук, зам. главного врача по инфекции1, ассистент кафедры детских инфекционных болезней2, С. Г. Горбунов2, д-р мед. наук, проф., В. П. Зыков2, д-р мед. наук, проф., зав. кафедрой детской неврологии, И. М. Османов1, д-р мед. наук, проф., главный врач, В. В. Никитин1, зав. отделением общей реанимации и интенсивной терапии, М. Н. Ермакова1, зав. 1-м инфекционным отделением.
1ГБУЗ «ДГКБ им. З. А. Башляевой ДЗМ»
2ФГБОУ ДПО РМАНПО Минздрава России
Резюме: В статье представлено клиническое описание случая ветряной оспы у ребенка 11 месяцев, осложнившейся энцефалитом и флегмоной мягких тканей подбородка на фоне гипогаммаглобулинемии с благоприятным исходом. Показан алгоритм диагностики хирургического и неврологического осложнений ветряной оспы, в том числе методы нейровизуализации. На данном примере продемонстрирована эффективность комплексного лечения осложненной формы этой инфекции, включающего противовирусную, антибактериальную и противосудорожную терапию, позволившего добиться благоприятного исхода.
Ключевые слова: ветряная оспа, дети, осложнения ветряной оспы, менингоэнцефалит, васкулит, флегмона
Summary: The article presents a clinical description of a chickenpox case in a 11-month-old child, complicated by encephalitis and phlegmon of the soft tissues of the chin against the background of hypogammaglobulinemia with a favorable outcome. The algorithm for diagnosing surgical and neurological complications of chickenpox, including methods of neuroimaging, is shown. This example demonstrates the effectiveness of the complex treatment of a complicated form of this infection, including antiviral, antibacterial and anticonvulsant therapy, which has led to a favorable outcome.
Keywords: chickenpox, children, chickenpox complications, meningoencephalitis, vasculitis, phlegmon
Ветряная оспа (МКБ-10: В01) — острое инфекционное заболевание, вызываемое вирусом Varicella-zoster (VZV) из семейства Herpesviridae, передающееся воздушно-капельным путем, характеризующееся лихорадкой, интоксикацией, появлением характерной макулопапулезной и везикулезной сыпи и доброкачественным течением [1].
Ветряная оспа — широко распространенное заболевание в детском возрасте, что связано со всеобщей восприимчивостью, легкостью передачи инфекции и отсутствием массовой специфической профилактики. Заболевают дети всех возрастов, включая новорожденных и детей 1-го года жизни. Возможна трансплацентарная передача инфекции, развитие врожденной ветряной оспы, отличающейся тяжелым течением, генерализацией процесса в виде висцеральной формы с полиорганным поражением [2]. Ветряная оспа может быть причиной летальных исходов, в том числе у детей с онкогематологическими заболеваниями, у новорожденных, а также у пациентов, получающих химиотерапию, глюкокортикостероиды, лучевую терапию, у иммунокомпрометированных больных, в том числе при ВИЧ-инфекции [3].
Тяжесть состояния при ветряной оспе часто обусловлена развитием осложнений, частота которых составляет от 4,83 до 67,7%, по данным разных авторов. По оценке ВОЗ, в мире ежегодно госпитализируются по поводу осложнений ветряной оспы около 4 млн больных, а умирают от этой инфекции более 4000 больных. В России среди госпитализированных детей с ветряной оспой в 40,4% случаев регистрируются осложнения, наиболее часто встречаются бактериальные инфекции кожи (8,4%) и неврологические осложнения (4,2%) [4, 5].
Самым частым неврологическим осложнением при ветряной оспе у детей является энцефалит, составляющий 75% среди других неврологических синдромов и характеризующийся развитием церебеллярной (мозжечковой) формы с атаксией [6], [7]. Реже встречаются оптикомиелит, поперечный миелит, серозный менингит, менингоэнцефалит, энцефалит с деменцией, нейропатии, асептический менингит, синдром Гийена-Барре, парез лицевого нерва [2]. Разнообразие клинических форм поражения нервной системы при ветряной оспе представлено в работе Билялетдиновой И.Х. с соавт. (2016) такими состояниями, как мозжечковая атаксия (44%), менингоэнцефалит (40,5%), менингит (8,3%), полирадикулонейропатия (4,8%), острый диссеминированный энцефаломиелит (1,2%), ишемический инсульт (1,2%) [8]. При наблюдении за 65 детьми в возрасте от 1 года до 17 лет с ветряночным энцефалитом Скрипченко Н.В. с соавт. (2009) установлено преобладание мозжечковой формы заболевания, составляющей 93,9%, над церебральной формой. При этом изменения на МРТ являются редкостью и составляют 12,3%. Исходом мозжечковой формы было выздоровление в 100% случаев, а при церебральной форме — развитие эпилепсии в 50% и летального исхода у 25% [9].
Бактериальные осложнения ветряной оспы характеризуются развитием вторичного инфицирования элементов ветряночной сыпи с образованием на коже абсцессов, импетиго, флегмоны, стрептодермии, рожи и др. Возможно сочетание бактериальных и неврологических осложнений у детей с иммунодефицитными состояниями, однако такие формы встречаются редко, отличаются тяжестью течения и неблагоприятным исходом. Ниже представлен случай ветряной оспы у ребенка 11 месяцев с развитием комбинированного осложнения в виде флегмоны и менингоэнцефалита.
Ребенок Никита П. поступил в инфекционное отделение ГБУЗ «ДГКБ им. З.А. Башляевой ДЗМ» на 4-й день болезни с диагнозом: «Ветряная оспа. Отек Квинке». Заболевание началось остро с повышения температуры тела до 38,3оС и появления везикулезной сыпи на волосистой части головы, лице, туловище и конечностях, которая сохранялась в течение 3 суток. На фоне продолжающейся лихорадки до 38,5оС на 4-й день болезни появились гиперемия и отек кожи в области подбородка, что послужило причиной госпитализации ребенка. Анамнез жизни ребенка — без особенностей. Из эпидемиологического анамнеза известно, что он находился в семейном контакте по ветряной оспе.
При поступлении состояние ребенка средней степени тяжести. Температура тела 37,8оС. Умеренно выражены симптомы интоксикации: вялость, снижение аппетита. На коже единичные подсыхающие везикулы, корочки. В легких — аускультативно жесткое дыхание, хрипов нет, ЧД — 24 в минуту. Тоны сердца ясные, ритмичные, ЧСС — 122 в минуту. Живот мягкий, безболезненный. Печень выступает из-под реберной дуги на 1,5 см, селезенка не пальпируется. Стул и мочеиспускание в норме. Отеков нет. Сознание ясное, менингеальных и очаговых симптомов нет. В подбородочной области отек и инфильтрация мягких тканей, подтвержденные при УЗИ. Ребенку выставлен клинический диагноз: «Ветряная оспа. Флегмона подбородочной области». Назначена антибактериальная терапия: цефазолин и ампициллин/сульбактам в возрастных дозах внутримышечно. Произведено вскрытие и дренирование флегмоны, получен гной, при бактериологическом посеве которого выделен S. pyogenes группы А (рис. 1).
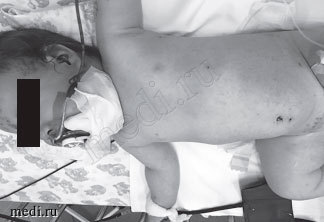
Рис. 1. Ребенок 11 месяцев с признаками ветряной оспы
На 3-й день госпитализации (7-й день болезни) отмечалось ухудшение состояния за счет гипертермии, распространения флегмоны с подбородочной области на шею и грудь, появления правостороннего гемипареза и тонико-клонических судорог в пораженной конечности. В анализе крови при этом отмечалась анемия 1-2-й степени, тромбоцитопения до 100 х 109/л, гиперлейкоцитоз 43,3 х 109/л со сдвигом влево до миелоцитов по типу лейкемоидной реакции миелоидного типа, повышение СОЭ до 55 мм/ч. Наблюдался выраженный системный воспалительный ответ в виде повышения уровня С-реактивного белка до 98,3 мг/л (норма до 10 мг/л) и прокальцитонина до 1,5 нг/л (норма до 0,5 нг/л). В протеинограмме отмечалась гипогаммаглобулинемия до 6,63%. Коагулограмма без изменений. На ЭКГ -неполная блокада правой ветви пучка Гиса.
Появление неврологической симптоматики в сочетании с воспалительными изменениями в анализах крови послужили показанием к проведению компьютерной томографии (КТ) головного мозга, на которой визуализированы ишемические изменения вещества головного мозга левой лобной и затылочной доли с очагами пониженной плотности до 2 см в диаметре, не изменяющимися при введении контрастного вещества, что характерно для течения энцефалита (рис. 2). Ребенку была выполнена спинномозговая пункция.
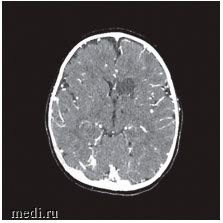
Рис. 2. КТ головного мозга: ишемические изменения вещества головного мозга левой лобной и затылочной долей, что, вероятнее всего, является проявлением энцефалита
В анализе ликвора наблюдался невысокий преимущественно нейтрофильный цитоз (24 клетки, из них 19 -нейтрофилы, 5 — лимфоциты), содержание белка и глюкозы в норме. При ПЦР исследовании ликвора на ДНК вирусов группы герпеса обнаружена ДНК VZV.
Ребенок был осмотрен оториноларингологом, офтальмологом, хирургом, неврологом. Учитывая ухудшение состояния, появление правостороннего гемипареза, судорог, выраженных воспалительных изменений в анализах крови, данные молекулярно-генетического исследования ликвора и КТ головного мозга, можно было думать о развитии у пациента осложнений ветряной оспы в виде энцефалита с высокой вероятностью церебрального васкулита и флегмоны мягких тканей подбородочной области, шеи и грудной клетки. В связи с этим для дальнейшего лечения ребенок был переведен в ОРИТ, где находился 14 дней.
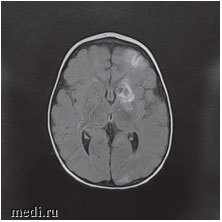
Рис. 3. МРТ головного мозга: ишемические изменения в бассейне левой средней мозговой артерии и атрофия коры головного мозга в височной и лобной долях слева
Консультация проф., зав. кафедрой неврологии детского возраста РМАНПО Зыкова В.П. от 14.03.17: ветряночный энцефалит с высокой вероятностью церебрального васкулита. По данным видео-ЭЭГ-мониторинга, выявлена эпилептиформная активность теменно-лобной лотенции. С учетом клинико-ЭЭГ-проявлений рекомендуется продолжить антиконвульсантную терапию в течение 6 месяцев от начала заболевания, с повторным видео-ЭЭГ-монторингом.
Консультация в НПЦ медицинской радиологии ДЗМ канд. мед. наук, доц. Петряйкина А.В. от 23.03.17: по результатам представленных КТ и МРТ изображений, учитывая клиническую картину вероятно речь идет о течении ветряночного VZV. Зона поражения затрагивает корково-подкорковые области левого полушария (всех долей), область головки хвостатого ядра. Вероятно, имел место васкулит с поражением периферических отделов сосудистого русла, без убедительных данных за геморрагический компонент.
На ЭЭГ в динамике зарегистрированы выраженные общемозговые изменения биоэлектрической активности головного мозга со сглаженностью зональных различий. Наблюдалась непостоянная межполушарная асимметрия в затылочной и центрально-височной областях за счет преобладания медленной волновой активности, выраженные признаки дисфункции срединных структур. Пробы с фото- и фоностимуляцией существенно не отличались от фоновой записи. Структура фаз сна сохранена. В затылочной и центрально-височной областях с обеих сторон периодически отмечались эпилептиформные потенциалы, что свидетельствовало, вероятно, о формировании эпиактивности. При выполнении дневного видео-ЭЭГ-мониторинга зафиксирована эпилептиформная активность в лобно-теменной области, что позволило рекомендовать продолжение плановой противосудорожной терапии в течение 1 года от начала заболевания с контрольным аналогичным исследованием.
Была продолжена антибактериальная терапия с последовательной сменой антибиотиков на 10-дневные курсы меропенема и ванкомицина (в комбинации), линезолида, ципрофлоксацина и рифампицина. Кроме того, пациент получал ацикловир по 160 мг х 3 р/сут. внутривенно в течение 3 недель, инфузионную терапию глюкозо-солевыми растворами, человеческий иммуноглобулин для внутривенного введения из расчета 1,5 г/кг на курс, трансфузию эритроцитарной взвеси, противосудорожную (диазепам, затем вальпроевую кислоту), сосудистую и прочую симптоматическую терапию.
На фоне проводимого лечения отмечалась положительная клинико-лабораторная динамика. При выписке состояние ребенка удовлетворительное, температура тела стойко в пределах нормы, симптомы интоксикации отсутствуют. Кожные покровы и слизистые оболочки чистые, обычной окраски. В подчелюстной области вокруг послеоперационного рубца сохранялась небольшая инфильтрация мягких тканей размерами 10 х 4 мм, цвет кожи на данном участке не изменен, флюктуация отсутствовала. Со стороны сердечно-сосудистой системы, легких и ЖКТ патологии не выявлено. Физиологические отправления в норме. Неврологический статус: сознание ясное, очаговых и менингеальных симптомов нет. Снижен объем движений в правой руке. Сухожильные рефлексы и сила в мышцах рук справа снижены, в ногах — одинаковы с обеих сторон.
В анализах крови в динамике нормализовалось количество эритроцитов, лейкоцитов и тромбоцитов с преобладанием в лейкоцитарной формуле лимфоцитов (76%). Показатели СОЭ и прокальцитонина также пришли в норму, сохранялось небольшое повышение уровня С-реактивного белка (15,2 мг/л). Содержание общего белка приблизилось к нижней границе нормы (58 г/л). Показатели ликвора при повторной люмбальной пункции — без патологии, ДНК VZV при контрольном ПЦР-исследовании не обнаружена.
Ребенок был выписан с заключительным основным диагнозом: «Ветряная оспа, типичная форма, тяжелое течение», осложнения: «Ветряночный менинго-энцефалит с явлениями васкулита. Симптоматическая фокальная эпилепсия. Флегмона мягких тканей подбородочной области, шеи и грудной клетки в стадии разрешения», сопутствующий диагноз: «Гипогаммаглобулинемия».
При выписке пациенту рекомендован домашний режим и диета по возрасту, продолжить прием вальпроевой кислоты до 1 года с контролем концентрации через 1 месяц, витамины В1, В6, В 12, L-карнитин, медицинский отвод от профилактических прививок на 1 год, ежемесячный контроль общего анализа крови, ежеквартальный контроль ЭЭГ, повторить видео-ЭЭГ-мониторинг через 1 месяц и МРТ головного мозга через полгода, продолжить ЛФК и массаж под наблюдением участкового педиатра и невролога.
Катамнез невролога от 10.12.18. Диагноз: последствие ветряночного менингоэнцефалита с явлениями васкулита. Симптоматическая эпилепсия, левополушарная лобно-височная. Медикаментозная ремиссия. Рекомендовано: продолжить конвулекс, программу отмены начать постепенно, под контролем ЭЭГ. Судороги не повторялись.
На данном примере продемонстрированы особенности раннего развития поражения ЦНС в виде менингоэнцефалита с явлениями васкулита и формированием симптоматической фокальной эпилепсии с благоприятным исходом у ребенка 11 месяцев с тяжелой типичной формой ветряной оспы, осложненной флегмоной мягких тканей подбородочной области, шеи и грудной клетки на фоне гипогаммаглобулинемии. Применяемые методы диагностики, в том числе нейровизуализация, позволили своевременно диагностировать развившиеся осложнения и скорректировать проводимую терапию.
ЛИТЕРАТУРА
1. Детские инфекции: Справочник практического врача / Под ред. Л.Н. Мазанковой. 2-е изд., перераб. и доп. М.: МЕД-пресс-информ, 2016.
2. Ветряная оспа у детей в современных условиях (эпидемиология, клиника, диагностика, терапия, профилактика): Учебное пособие / Под ред. Ю.В. Лобзина. СПб., 2011.
3. Зрячкин Н.И., Бучкова Т.Н., Чеботарева Г.И. Осложнения ветряной оспы (обзор литературы) // Журнал инфектологии. 2017. Т. 9. № 3. С. 117-128.
4. Лещинская Е.В., Мартыненко И.И. Острые вирусные энцефалиты у детей. М.: Медицина, 1990.
5. Сорокина М.Н., Скрипченко Н.В. Вирусные энцефалиты и менингиты у детей. М., Медицина, 2004.
6. Ветряная оспа у детей: Руководство для врачей / Под ред. Н.В. Скрипченко. СПб.: Тактик-Студио, 2015.
7. Science M., MacGregor D., Richardson S.E. Central nervous system complication of varicella-zoster virus // J. Pediatr. 2014. Vol. 165. № 4. Р. 779-785.
8. Билялетдинова И.Х., Малинникова Е.Ю., Митрофанова И.В., Прыткова М.И. Поражения нервной системы, вызванные вирусом варицелла-зостер // Детские инфекции. 2016. № 3. С. 10-15.
9. Скрипченко Н.В., Иванова Г.П., Команцев В.Н., Савина М.В. Современные особенности ветряночных энцефалитов у детей // Журнал инфектологии. 2009. Т. 1. № 4. С. 36-43. Л. С. Чутко1, д-р мед. наук, проф., С. Ю. Сурушкина1, канд. мед. наук, Е. А. Яковенко1, канд. биол. наук, Т. Л. Корнишина2, канд. мед. наук
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Источник