Повторная пункция при серозном менингите
Содержание статьи
Повторная спинномозговая пункция прошла неудачно. Можно ли отказаться от третьего раза, заменив на анализ крови
1885 просмотров
29 июня 2018
Здравствуйте! Пролежали в стационаре 2 недели, сделали повторную пункцию спинномозговую. Но сказали, что она прошла безрезультатно.. Не хватило жидкости.. Как такое может быть? Назначили снова повтор через 2 дня. Можно ли от нее отказаться и возможно ли заменить анализом крови?
Диагноз серозный менингит. Состояние ребенка хорошее. Только болит спина после пункции.
На сервисе СпросиВрача доступна консультация инфекциониста по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Инфекционист, Гепатолог
Добрый день. При таком диагнозе контрольная люмбальная пункция обязательна, доктора хотят убедиться в санации ликвора, иначе не смогут выписать из стационара. Но в любом случае, без рпзрешения мамы эта процедура не проводится. Здоровья Вам и малышу!!!
Екатерина, 29 июня 2018
Клиент
Наталья, здравствуйте, я понимаю в необходимости контроля резултаов лечения. И хотелось бы узнать можно ли вместо пункции сдать кровь, мрт.. Чем-то заменить менее опасным.
И еще вопрос, как такое возможно, что пункция не получилась..?
Гинеколог
Здравствуйте! «Сухая» пункция может говорить о том, что менингита нет. В первый раз ликвор удалось получить?
Екатерина, 29 июня 2018
Клиент
Анна, здравствуйте, да в первый раз все удачно. После только спина болит у ребенка. Возможно ли отказаться третий раз делать? Чем моно заменить?
Гинеколог, Акушер
Конечно такое случается , когда объем забранного материала на исследование оказывается недостаточным , для полного , адекватного, цитологического исследования. По видимому для анализа цитологу показалось мало материала для исследования . Поэтому для оценки контроля излеченности важно выполнить пункцию. Всего ВАм доброго.
Екатерина, 29 июня 2018
Клиент
Эльвира,здравствуйте, я понимаю в необходимости контроля резултаов лечения. И хотелось бы узнать можно ли вместо пункции сдать кровь, мрт.. Чем-то заменить менее опасным. Боюсь, что может попасть в нерв. Бывают случаи тяжелого состояния после пункции, осложнений. Все-таки спинной мозг..
Как отразится на состоянии ребенка, что прокол через 2 дня снова?
Невролог, Терапевт
Добрый вечер. Взять спиномозговую жидкость на анализ можно только в спиномозговом канале при пункции. Отсутствие жидкости может говорит о разрешении процесса. Вы имеете право отказаться от процедуры.
Терапевт
Здравствуйте,Екатерина!Менингит — это серьезное заболевание, которое требует точного определения возбудителя инфекции и назначения грамотного лечения. Пункция спинномозговой жидкости является единственным и достоверным методом диагностики болезни.Процедура,конечно,неприятная, но уж потерпите для блага ребенка-надо убедиться,что все уже нормально.После проведения пункции на менингит ребенку показан полный постельный режим на протяжении до трех дней. Все зависит от индивидуальной реакции на синтетические препараты используемые при обезболивании. Лежать нужно первое время только на животе, чтобы избежать давления на место прокола.
Инфекционист, Гепатолог
Солиларна с коллегами. При разрешении менингита материала для исследования может и не хватить. По крови только можно увидеть общие признаки разрешения воспаления.
Гинеколог
Есть вероятность того, что последующая пункция также будет неудачной, это хорошо, это может говорить о регрессе заболевания. Боли в спине после пункции пройдут через пару дней. Обсудите Ваши сомнения с лечащим врачом, так будет правильнее всег, очень может быть, что в повторнлй пункции нет необходимости.
Инфекционист, Гепатолог
Здравствуйте! Заменить нечем, стоит выполнить снова, это не просто анализ, а ещё и лечебное мероприятие.
Педиатр, Терапевт, Массажист
Добрый день. Отказаться, конечно, можно. Но тогда не будет полной ясности пролечено- ли заболевание. Кровь такой полной картины не даст. Выбор за Вами.
Педиатр
Здравствуйте в пунктате выявили какой нибудь возбудитель или просто морфологию смотрели?
Андролог, Уролог
Добрый день! В данном случае вам стоит выполнить повторную пункцию, чтобы исключить инфекцию и убедиться в правильности терапии. К сожалению, кровь сдать не удастся.
Гематолог, Терапевт
Только пункция достоверно оценит состояние ликвора и цитоз. Стоит сделать повторно, сейчас адекватное обезболивание должно быть
Гепатолог, Инфекционист
Отказаться — это ваше право, но лучше им не пользоваться. Контроль обязателен. Заменить исследование нечем. Вероятно ребёнок хорошо дегидратирован и это привело к ликворной гипотензии ( уменьшению давления ликвора) Так бывает. Повторная попытка будет удачной, за 2 дня продукция ликвора повысится и всё получится. Вам надо в это поверить и довериться врачу. Это не опасно. Всё будет хорошо.
Уролог, Венеролог, Сексолог, Андролог
Заменть исследование лик вора на кровь мало информативно. Вы, под свою ответственость, можете отказаться от этого исследования, хорошо владеющий техникой спинномозговой пункцией прекраснно возьмт достаточное количество лик вора на анализ. Не знаю, я с детьми не работал, но всегда брал спинномозговую жидкость без обезболивания. Пока обезболить, уже пять раз возьмешь ликтор. Но сделать этот анализ желательно и детские доктора это сделают вертуозно. Боль пройдет в течении 2-4 дней.
Кардиолог, Терапевт, Невролог
Здравствуйте. к сожалени., анализом крови здесь не обойтись, придется повторно проводить пункцию.
Врач УЗД, Терапевт
Лучше конечно выполнить, но отказаться вы имеете право
Гинеколог, Маммолог, Акушер
Здравствуйте!
Отказаться можно , но лучше сейчас сделать всё необходимое чтобы не пропустить заболевание и её осложнения.
Психолог, Сексолог
Вы можете отказаться, но вы не сможете быть уверенными в результате лечени. Если упустить этот момент и болезнь проявится, то последствия будут катастрофическими. Все же лучше выполнить пункцию.
Оцените, насколько были полезны ответы врачей
Проголосовало 5 человек,
средняя оценка 4.6
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ — получите свою онлайн консультацию врача.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально — задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
иагностика менингита у детей. Люмбальная пункция
Диагностика менингита у детей. Люмбальная пункция
Диагноз острого пиогенного менингита подтверждается при исследовании СМЖ, в типичных случаях — наличием микроорганизмов (при окрашивании мазков по Граму и при посеве), нейтрофильного плеоцитоза, повышения уровня белка и снижения концентрации глюкозы. При подозрении на бактериальный менингит необходима люмбальная пункция (ЛП).
Противопоказания для экстренной люмбальной пункции (ЛП) включают:
1) признаки повышения ВЧД (кроме выбухающего родничка), например признаки поражения III или VI черепных нервов в сочетании со снижением уровня сознания, или гипертония и брадикардия в сочетании с дыхательными нарушениями;
2) тяжелые сердечно-легочные нарушения, требующие реанимационных мероприятий для лечения шока, или риск ухудшения сердечно-легочных нарушений в положении, необходимом для ЛП;
3) инфекционное поражение кожи в области люмбальной пункции (ЛП). Тромбоцитопения — относительное противопоказание для ЛП. Если ее проведение отсрочено, необходима эмпирическая антибиотикотерапия. Лечение не должно откладываться до получения результатов КТ (назначаемой для выявления абсцесса мозга или при признаках повышения ВЧД). В этих случаях ЛП может проводиться после купирования внутричерепной гипертензии и исключения абсцесса мозга.
Посев крови должен проводиться у всех пациентов с подозрением на менингит и позволяет выявить бактерии — возбудители менингита в 80-90 % случаев.

Люмбальная пункция при менингите
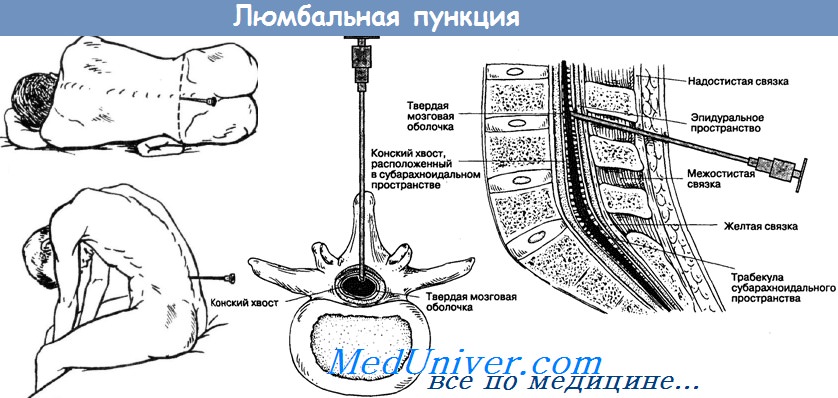
Люмбальная пункция (ЛП) обычно проводится у пациента, лежащего на боку, в согнутом положении. Игла с мандреном вводится в межпозвоночное пространство на уровне LIII-LIV или LIV-LV. После проникновения иглы в субарахноидальное пространство степень сгибания спины уменьшается для измерения ВЧД, хотя у плачущего ребенка результат измерения может быть неточным. В случае высокого давления необходимо ограничится забором небольшого объема СМЖ, чтобы избежать резкого снижения ВЧД.
Содержание лейкоцитов в СМЖ обычно превышает 1000 в 1 мкл, в типичных случаях преобладают нейтрофилы (75-95 %). Мутная СМЖ указывает на то, что уровень лейкоцитов превышает 200-400/мкл. У здоровых новорожденных в норме может быть до 30 лейкоцитов в 1 мкл, однако у детей более старшего возраста, не страдающих вирусным или бактериальным менингитом, количество лейкоцитов в СМЖ не превышает 5/мкл. У детей обоих возрастных групп в норме в ликворе доминируют лимфоциты или моноциты.
Примерно у 20 % пациентов с острым бактериальным менингитом уровень лейкоцитов в СМЖ не превышает 250 в 1 мкл; плеоцитоз может отсутствовать у пациентов с сочетанием тяжелого сепсиса и менингита, что служит неблагоприятным прогностическим признаком. Плеоцитоз с преобладанием лимфоцитов возможен на ранней стадии острого бактериального менингита и, напротив, нейтрофильный плеоцитоз может определяться на ранних стадиях острого вирусного менингита.
Сдвиг в сторону лимфоцитарно-моноцитарного звена неизбежно возникает через 8-24 ч после первой люмбальной пункции (ЛП). Окрашивание по Граму дает положительный результат у большинства (70-90 %) пациентов с бактериальным менингитом.
Травматичная люмбальная пункция (ЛП) затрудняет диагностику менингита. При повторной люмбальной пункции (ЛП) в межпозвоночном пространстве на более высоком уровне СМЖ может быть менее геморрагической, однако обычно все равно содержит эритроциты. Травматичная ЛП может оказывать влияние на интерпретацию уровня лейкоцитов и белка в СМЖ, однако результат окрашивания мазков по Граму, результат посева и уровень глюкозы в ликворе могут не меняться.
Хотя предлагаются методы коррекции результатов анализа СМЖ в случае содержания эритроцитов в ликворе, надежнее полагаться на результаты бактериологического анализа, а не делать выводы на основании содержания белка и лейкоцитов в ликворе, полученном при травматичной ЛП.
Видео техники люмбальной (спинномозговой) пункции
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
— Также рекомендуем «Дифференциация бактериального менингита у детей. Трудности диагностики»
Оглавление темы «Менингит у детей»:
- Морфология и патофизиология бактериального менингита у детей
- Патогенез бактериального менингита. Механизмы развития
- Клиника и симптомы менингита у детей. Судороги
- Диагностика менингита у детей. Люмбальная пункция
- Дифференциация бактериального менингита у детей. Трудности диагностики
- Лечение бактериального менингита у детей. Антибиотики
- Кортикостероиды при бактериальном менингите у детей. Контроль внутричерепного давления (ВЧД)
- Осложнения лечения менингита у детей. Прогноз
- Профилактика менингита у детей. Вакцины — прививки
- Вирусный менингоэнцефалит у детей. Причины
Источник
Менингит
Если у пациента есть нарушение сознания и повышенная температура тела, в первую очередь следует исключить менингит. Максимально быстрое установление диагноза, и рано начатое лечение — вот главные факторы, позволяющие улучшить исход болезни.
Особое внимание надо обратить на две группы больных:
- С делирием любой этиологии;
- У которых выявлена долевая пневмококковая (крупозная) пневмония, и выявлены симптомы нарушения сознания.
Часто «интоксикационная энцефалопатия» при ближайшем рассмотрении оказывается бактериальным менингитом.
Симптомы
Практически у всех пациентов имеется минимум 2 из типичных четырѐх симптомов:
- Лихорадка;
- Головная боль;
- Ригидность затылочных мышц;
- Нарушение сознания с оценкой менее 14 баллов по шкале Глазго.
Геморрагическая сыпь типична для менингококковой инфекции (редко — для пневмококковой, стафилококковой), локализуется на туловище, руках, ногах, попе. Сыпь на лице, а особенно мочке уха и конъюнктиве — неблагоприятный прогностический признак.

Диагностика
Лабораторные и инструментальные исследования:
- Общий анализ мочи;
- Общий анализ крови с лейкоцитарной формулой;
- Биохимические исследования: глюкоза плазмы, мочевина и креатинин крови, электролиты крови;
- Рентгенография грудной клетки;
- Тест на ВИЧ;
- ПЦР — диагностика;
- КТ или МРТ головного мозга.
По существующим правилам выполнение компьютерной томографии (или МРТ) головного мозга должно быть проведено перед люмбальной пункцией. Эти методы дают возможность исключить САК, гематомы, абсцессы и другие объемные образования, а также уточнить состояние базальных цистерн мозга. Т.е. выявить противопоказания к люмбальной пункции и уточнить диагноз. Но если КТ или магнитно-резонансную томографию нет возможности сделать в течение 1-2-х часов с момента поступления больного, то проведение люмбальной пункции не стоит откладывать на позже.
Анализ ликвора
Анализ ликвора (цереброспинальной жидкости) позволяет подтвердить диагноз менингита.
Таблица 1. Наиболее типичные изменения в ликворе у больных с менингитами | ||||
Определяемые показатели | Нормальные значения | Бактериальный менингит | Вирусный менингит | Туберкулезный менингит |
Ликворное давление | 90-200 мм вод. ст. | Часто повышено | Нормальное или иногда повышено | Часто повышено |
Число клеток | Лимфоциты, не более 5 в 1 мкл | Типично: 1000-10000 клеток в 1 мкл, преобладают нейтрофильные лейкоциты | 20-200 клеток в 1 мкл., содержание лимфоцитов составляет 60-90% от общего числа клеток | 20-400 клеток в 1 мкл., содержание лимфоцитов составляет 60-90% от общего числа клеток |
Возбудитель | Не выявляется | Выявляется в 40-60% случаев | Не выявляется | Выявляется редко |
Концентрация белка | 150-350 мг/л | выше 1000 мг/л; | В пределах 1000 мг/л | выше 1000 мг/л но могут быть и нормальные показатели |
Уровень глюкозы зависит от уровня глюкозы в крови | 2,6-4,2 ммоль/л. 55-60% от концентрации глюкозы в сыворотке крови. | < 2 ммоль/л; Точнее: менее 55-60% от концентрации глюкозы в сыворотке крови | > 2 ммоль/л; Точнее: более 55-60% от концентрации глюкозы в сыворотке крови | В начале заболевания не изменен. Через 1-2 недели < 2 ммоль/л; Точнее: менее 55-60% от концентрации глюкозы в сыворотке крови |
Лактат | 1,2-2,1 ммоль/л | выше 4,2 ммоль/л | не превышает 4,2 ммоль/л. | варьирует |
Методика выполнения люмбальной пункции
Люмбальная пункция должна быть выполнена (предпочтительно) до назначения человеку антибиотиков. Пункция может быть сделана в межпозвоночных промежутках L3-L4 (чаще всего), L2-L3, L4-L5, и L5-S1. Врачам нужно использовать иглы 20 и 22 G. Безопаснее выполнять пункцию, когда пациент лежит на боку. Если ликвор получить не удается, пункцию выполняют в положении сидя — выше ликворное давление, облегчается поиск анатомических ориентиров для места пункции.
Измерение ликворного давления нужно провести сразу после успешной пункции, и уже после этого забрать ликвор на лабораторные исследования. Ликворное давление измеряют, когда больной лежит на боку. В идеальном случае ликвор нужно забирать в 4 стерильные пробирки:
— для определения клеточного состава ликвора;
— для определения микрофлоры и ее чувствительности к антибиотикам;
— для определения содержания белка и глюкозы и других компонентов;
— для определения клеточного состава ликвора (для сравнения с первой пробиркой).
Чтобы избежать диагностических ошибок, лабораторные исследования должны проводиться без промедления.
Противопоказания к люмбальной пункции
- Люмбальную пункцию нельзя проводить при подозрении на внутричерепные объемные образования (абсцесс, опухоль, гематома).
- При появлении признаков вклинения — синдроме Кушинга (сочетание артериальной гипертонии и брадикардии), патологических зрачковых реакций.
- Тромбоцитопения (количество тромбоцитов < 50×109/л).
- Коагулопатия, в том числе и возникшая по причине приема медикаментов.
- Воспалительный процесс в области пункции.
Если получить ликвор не удалось (неудача в проведении, отказ пациента от пункции, или противопоказания к пункции), медикам следует назначить прием больным антибиотиков. При бактериальном менингите давление СМЖ в большинстве случаев выше нормы и существует вероятность развития дислокации мозга. Поэтому после люмбальной пункции за человеком нужно внимательно наблюдать (осмотр проводят минимум каждые 15-30 мин на протяжении первых 4 часов).
Если неврологический статус после пункции прогрессивно ухудшается, следует сразу начинать введение осмотических средств (маннитол, натрия хлорид 7,5%). Когда проводить повторные люмбальные пункции — врач решает индивидуально. Некоторые специалисты считают, что при крайне тяжелом течении менингита их надо выполнять каждый день. При благоприятном течении болезни, повторные люмбальные пункции можно не проводить.
Основные принципы ведения
Стараются нормализовать температуру тела, уменьшить головные боли, снизить напряженность больного. Для этих целей используют ненаркотические анальгетики, седативную терапию, средства, уменьшающие тошноту. Показания и проведение искусственной вентиляции легких — по тем же принципам, что для больных с ЧМТ.
В тяжелых случаях, из-за нарушенного сознания, рвоты, энтеральный прием пищи часто затруднен. В первые сутки, реже, в первые 2-е суток, для восполнения потерь жидкостей и электролитов применяют инфузию солевых растворов. Стараются обойтись минимально возможными объемами — 1,5-2,5 л в сутки. В то же время гипотония должна быть устранена без промедления. Не рекомендуется использовать растворы глюкозы (если нет гипогликемии), производные гидрооксиэтилкрахмала. При нестабильной гемодинамике медики применяют инфузию вазопрессоров. Лучше отдавать предпочтение норэпинефрину (Норадреналину) или фенилэфрину (Мезатону).
Гипонатриемия случается примерно у 30% больных с менингитом и может привести к усилению отека мозга. Она должна быть незмедленно устранена. Как только состояние пациента становится стабильным, переходят на энтеральное кормление питательными смесями. Любая возникающая гипергликемия должна быть быстро устранена. Судороги могут резко повысить внутричерепное давление. У большей части больных с тяжелым менингитом уровень внутричерепного давления повышен.
При менингитах повышение ВЧД часто вызвано не столько отеком мозга, сколько избыточной выработкой ликвора. Поэтому люмбальные пункции и введения фуросемида часто оказываются эффективными, когда речь идет о снижении ВЧД. Если указанными действиями не удается снизить ВЧД, может возникнуть церебральное вклинение, нужно использовать осмотерапию маннитолом или 3-7,5% раствором натрия хлорида. В основном ВЧД быстро нормализуется, когда проводится антибактериальное лечение. Если температура падает, сознание ясное, а очаговые неврологические симптомы не наблюдаются, то в проведении противоотечной терапии нет нужды.
Защита персонала и изоляция больного
Чтобы не допустить воздушно-капельного распространения инфекции, больных с менингококковой инфекцией или менингитом неизвестной этиологии, изолируют в течение первых 24 часов антибиотикотерапии. Заражение персонала может случиться во время интубации трахеи, проведения СЛР, проведении искусственной вентиляции легких. Нужно проявлять стандартные меры предосторожности.
Следует рассмотреть необходимость профилактического применения антибиотиков для персонала ОРИТ, если у пациента нашли менингококковый менингит. Вероятность заражения сохраняется в течение 24 ч после назначения антибиотиков. Шанс заразиться выше у сотрудников молодого возраста и лиц, которым более 60 лет.
Использовать любую из ниже приведенных схем:
1. Ципрофлоксацин в таблетках, 500 мг 2 р. в день в течение 2 суток;
2. Рифампицин в таблетках, 600 мг через 12 часов в течение 2 суток.
Острый бактериальный менингит
Сегодня используются современные методы диагностики и лечения, но летальность при бактериальных менингитах достигает примерно 20%. Следует промнить, что только спустя 24 часа изменения ликвора становятся характерными для гнойных менингитов. Поэтому при подозрении на менингит врачи сразу назначают человеку антибиотики.
Идентификация возбудителя
Идентификация вида возбудителя и установление его чувствительности к антибактериальным средствам, в большинстве случаев, происходит с большим опозданием — через 3-4 дня. В тех случаях, когда проводимая антибактериальная терапия дает ожидаемый эффект, и состояние больного становится лучше, после получения результатов чувствительности к антибиотикам, как правило, антибиотики не меняют. Если значительного улучшения состояния больного к моменту получения результатов бактериологического исследования не случилось, назначают максимально эффективный в отношении выделенного возбудителя антибактериальный препарат.
Дозы антибиотиков
Лечение бактериального менингита
Для облегчения правильного выбора эмпирической антибактериальной терапии, условно делят менингиты на больничные и внебольничные.
Внебольничные менингиты
При этой форме менингита заражение происходит вне стен больницы. У взрослых пациентов самыми частыми возбудителями острого бактериального внебольничного менингита являются: S.pneumoniae, N.meningitidis, Haemophilus influenzae.
У пациентов в возрасте от 20 лет менингококк редко вызывает менингит, потому что к этому возрасту большая часть людей имеет иммунитет к этому возбудителю. Заметим, что почти у 50 % пациентов с пневмококковым менингитом при рентгенологическом исследовании органов грудной клетки, обнаруживают пневмонию. В последние несколько лет отмечается рост метициллин-резистентных штаммов пневмококка, что потому в стартовую терапию добавили такое лекарство как ванкомицин.
Антибактериальную терапию врачи начинают в максимально ранние сроки с момента поступления человека в больницу, не дожидаясь результатов исследования ликвора. В качестве начального лечения рекомендуется:
- Возраст больного менее 50 лет — ванкомицин + цефотаксим (Клафоран) или цефтриаксон.
- Возраст больного более 50 лет — ванкомицин + цефотаксим (Клафоран) или цефтриаксон + ампициллин.
Быстрый лизис бактерий на введение антибиотика может усилить воспаление и отек мозга, вызвать дальнейший рост внутричерепного давления. Для уменьшения этой реакции, за 15-30 минут до введения антибиотика, вводят внутривенно 8-10 мг дексаметазона. В дальнейшем дексаметазон вводят перед введением антибиотика по 8-10 мг через 6 часов в течение 4 суток. Применение дексаметазона в ранние сроки позволяет достоверно улучшить результаты лечения больных с бактериальным менингитом.
Больничные менингиты
Менингит может осложнить течение любого гнойного тяжелого заболевания (бактериальный эндокардит, сепсис, гнойный плеврит и т.д). Но чаще начинается у больных с ЧМТ, после нейрохирургических операций. Существуют критические дни его возникновения — это 2 и 6 сутки с момента травмы, вмешательства врачей. И именно в эти сроки нужно проводить диагностические люмбальные пункции, если есть подозрение на послеоперационный менингит.
Как правило, менингит появляется на фоне уже проводимой антибактериальной терапии. Часто выявляют таких возбудителей: S.epidermidis, S.aureus, P.aeruginosa Enterobacteriaceae. Если возбудитель не определен, человеку назначают ванкомицин + цефтазидим или цефепим. Если двое суток нет желаемого эффекта лечения, вместо цефтазидима или цефепима пациенту дают меропенем.
При наличии в полости черепа имплантируемых устройств, отсутствии эф-фекта от проводимой терапии: субарахноидально вводят ванкомицин 0,1 мг/кг (8-10 мг), или амикацин 0,4 мг/кг (20-30 мг) один раз в сутки, хотя эффективность этой рекомендации неизвестна. При отсутствии ванкомицина, или его непереносимости больным, допустимо использовать рифампицин, сочетая его с триметоприм/сульфаметоксазолом.
Выбор антибактериального средства в зависимости от возбудителя
Если удалось определить возбудителя, выбор оптимальной антибактериальной терапии становится проще — нужно ориентироваться по таблице, приведенной внизу.
Возбудитель | Препараты выбора | Альтернативные препараты |
Streptococcus pneumoniae | ванкомицин + цефтриаксон или цефотаксим | меропенем, фторхинолоны |
Neisseria meningitidis | цефтриаксон или цефотаксим | ампициллин, фторхинолоны |
Haemophilus influenzae | цефтриаксон или цефотаксим | хлорамфеникол, цефепим, меропенем, фторхинолоны |
Streptococcus agalactiae | ампициллин + аминогли-козиды | цефтриаксон или цефотаксим |
Listeria monocytogenes | ампициллин + аминогликозиды | меропенем |
Enterococcus | ||
Ампициллин-чувствительный | ампициллин + гентамицин | нет |
Ампициллин-резистентный | ванкомицин + рифампицин | нет |
Ванкомицин-резистентный | линезолид | нет |
Staphylococcus aureus | ||
Метициллин-чувствительный | оксациллин | ванкомицин, линезолид, меропенем, |
Метициллин-резистентный | ванкомицин + рифампицин | линезолид, даптомицин, триметоприм/ сульфаметоксазол |
Ванкомицин-резистентный | линезолид | нет |
Escherichia coli | цефтриаксон или цефотаксим | цефепим, меропенем, фторхинолоны, триметоприм/ сульфаметоксазол |
Enterobacteriaceae | цефтриаксон или цефотаксим | цефепим, меропенем, фторхинолоны, триметоприм/ сульфаметоксазол |
Pseudomonas aeruginosa | цефтазидим или цефепим + аминогликозиды | Фторхинолоны, меропенем + аминогликозиды |
Длительность антибактериальной терапии
Оптимальная продолжительность антибактериальной терапии не установлена. Но чаще всего рекомендуют такое: при менингите, вызванном наиболее распространенными возбудителями (H. influenzae, S. pneumoniae и N.meningitidis), высокие дозы антибиотиков нужно вводить минимум 10 суток, и не меньше 7 суток после нормализации температуры.
Не стоит применять хлорамфеникол (Левомицетин) в качестве препарата стартовой терапии менингита (уступает по спектру антибактериального действия, более токсичен, чем приведенные выше схемы антибактериальной терапии). Использовать, если имеется непереносимость рекомендуемых выше лекарств. Не следует вводить субарахноидально никакие другие препараты, кроме амикацина, гентамицина, ванкомицина. Нужно использовать субарахноидальное введение антибиотиков лишь при тяжелых формах менингита, если внутривенно назначаемые препараты не оказывают эффекта.
Абсцесс мозга
Абсцесс мозга может осложнить течение менингита, но может быть и его источником. В тех случаях, когда причина менингита заключается в абсцессе мозга, или возникает подозрение на анаэробную инфекцию, дополнительно нужно назначить метронидазол.
При абсцессе мозга наиболее часто назначаются следующие сочетания антибиотиков:
- Метронидазол + цефтриаксон;
- Метронидазол + меропенем.
Ванкомицин или линезолид могут быть добавлены в схему, если имело место нейрохирургическое вмешальство (метициллин-резистентный стафилококк). Длительность внутривенной антибактериальной терапии при диагнозе «абсцесс мозга» должна быть минимально 4-6 недель. Некоторые врачи рекомендуют применять дексаметазон в лечении больных этой группы, но нет ясных доказательств его эффективности нет.
Острый вирусный менингит
Все пациенты с острым вирусным менингитом должны быть обследованы на ВИЧ. Вирус иммунодефицита человека и сам привести как к острому, так и хроническому асептическому менингиту. Как и при бактериальном менингите, выявляются признаки раздражения мозговых оболочек, что проявляется головной болью, менингеальными симптомами, лихорадкой, тошнотой и рвотой.
Но грубые нарушения сознания по типу комы, судорожный синдром, проявления очагового поражения, для вирусного менингита не типичны. Появление этих симптомов заставляет думать, что у больного начался энцефалит. Анализ дает возможность подтвердить диагноз вирусного менингита. В неясных случаях делают повторные пункции. Вирусный менингит вызывают самые различные вирусы. Но методы точной диагностики вида возбудителя пока не везде доступны (нарастание титра специфических антител, выделение вируса из ЦСЖ, ПСР-диагностика).
Лечение носит симптоматический характер из-за невозможности точно определить вирус, только предположить. В целом болезнь проходит относительно благоприятно, и у 90% больных, в среднем, через 2 недели, заканчивается выздоровлением. Но у 10% больных заболевание может затянуться, могут появиться осложнения — гидроцефалия, остаточные неврологические дефекты.
Лечение
Проводится симптоматическое лечение, как было сказано выше. Рекомендуемая рядом авторов «активная дезинтоксикационная терапия» с применением растворов глюкозы, реамберина, реополиглюкина, свежезамороженной плазмы, глюкозоновокаиновых смесей, ликворосорбции, плазмафереза, УФО крови, гемосорбции и т.д. может вызвать серьезные осложнения. Но не существует доказательств, что указанные методы и лекарственные средства могут улучшить результаты лечения.
Систематическое применение кортикостероидов не проводят, но дексаметазон внутривенно по 4-8 мг можно использовать как противорвотное средство. Если вирус удается идентифицировать, дают пациенту соответствующие противовирусные препараты. Например: при менингите, который вызван вирусом простого герпеса 2 типа, внутривенное вводят ацикловир 10-15 мг на 1 кг в сутки курсом 10 дней. Введение антибиотиков не назначают, но при сомнениях в диагнозе, используют монотерапию антибиотиком (обычно, цефалоспориновой группы).
В последние годы в нашей стране получил распространение в лечении вирусных менингитов индуктор интерферонов — циклоферон. Его применение ускоряет исчезновение симптоматики менингита. Но нет данных, что использование циклоферона приводит к улучшению исходов болезни.
Источник