Побочные действия у взрослых после кори
Содержание статьи
осложнения у взрослых и детей
Прививка от кори входит в Национальный календарь иммунопрофилактики РФ и является обязательной. Некоторые родители с опаской относятся к вакцинации, боятся развития у их детей тяжелых побочных эффектов. Чтобы решить, стоит ли делать профилактику, необходимо рассмотреть все возможные осложнения после прививки от кори, их частоту появления и выраженность.
Механизм действия коревых вакцин
Суть механизма действия коревой вакцины заключается в моделировании условий заболевания в организме. Можно сказать, что привитый ребенок переносит вирусную патологию в ослабленной форме. Вакцина содержит живой штамм возбудителя кори, который лишен вредных качеств, но способен размножаться и индуцировать иммунный ответ.
При попадании антигенного материала в кровоток организм начинает вырабатывать антитела, которые способны уничтожать коревой вирус. Клетки Т-лимфоциты обеспечивают иммунологическую память. Поэтому после очередного проникновения возбудителя кори в кровь защитные силы сразу активизируются и устраняют заражение.
 Преимущества вакцинации против кори:
Преимущества вакцинации против кори:
- формирование длительного и крепкого специфического иммунитета. Человек становится защищенным на 12-20 лет;
- минимальное количество необходимых инъекций по сравнению с профилактикой против других заболеваний;
- эффективность иммунизации достигает 98%;
- в случае заражения и развития кори привитый человек перенесет болезнь в облегченной форме, без осложнений.
Возможные последствия прививки от кори у детей
Организм ребенка после рождения ослабленный. Это объясняется еще несформированной иммунной системой. Первое время в крови малыша присутствуют антитела против кори, которые передались от матери.
Но к году они исчезают, ребенок становится подверженным заражению. Поэтому в 12 месяцев детей прививают против кори. Не все малыши хорошо переносят вакцинацию.
Возможные последствия иммунизации:

- появление признаков простуды (кашля, головной и мышечной боли, слабости, насморка, ухудшения аппетита). Такие неприятные симптомы обычно проходят в течение нескольких дней;
- гипертермия. Температура может быть в пределах 37-37,5 градусов или доходить до 39-40. В первом случае это нормальная реакция организма. При лихорадке у ребенка повышается риск развития судорожных припадков. Нельзя игнорировать такое состояние. Важно дать малышу жаропонижающее и вызвать неотложную бригаду медиков;
- местные реакции в виде покраснения, отечности, болезненности в зоне прокола. Подобные проявления обычно исчезают без терапии спустя пару дней. Иногда образуется шишка, абсцесс. Нагноение возникает вследствие инфицирования и опасно заражением крови, смертью;
- аллергия. Могут появляться крапивница, сыпь, синдромы Стивенса-Джонсона, Лайелла, отек Квинке, анафилаксия. Последние два состояния опасны и требуют неотложной помощи медиков;
- неестественный длительный плач;
- неврит плечевого нерва;
- повышенная возбудимость и расстройство сна;
- ухудшение аппетита вплоть до отказа и развития анорексии;
- повышение или понижение артериального давления;
- увеличение лимфатических узлов. Обычно возникает при использовании поливалентного препарата КПК – вакцины против кори, краснухи и эпидемического паротита.
У детей чаще всего наблюдаются аллергические и местные реакции в облегченной форме.
Вероятность побочных эффектов повышают такие факторы:
- вакцинация при наличии противопоказаний;
- использование низкокачественного, испорченного препарата;
- несоблюдение медиками правил антисептики, техники введения;
- невыполнение рекомендаций доктора в период после прививки.
К поствакцинальным осложнениям относятся следующие:
- гломерулонефрит;
- рассеянный склероз;
- токсический шок;
- коревой энцефалит;
- воспаление легких;
- миокардит;
- пневмония;
- ювенильный диабет;
- подострый склерозирующий панэнцефалит;
- асептический серозный менингит.
При появлении признаков осложнений требуется срочно обратиться за медицинской помощью.
Осложнения после вакцинации против кори у взрослых
С ухудшением эпидемиологической ситуации по кори в РФ и странах мира начала проводиться иммунизация взрослых. Вакцинация может выполняться планово (до 35 лет) или экстренно (после контакта с больным). У взрослых побочные реакции возникают чаще, чем у детей (при каждой последующей прививке выраженность иммунного ответа усиливается).
В течение нескольких дней после профилактики могут наблюдаться такие симптомы:

- покраснение, отечность, боль в зоне введения прививочного средства;
- повышение температуры до уровня субфебрилитета;
- боль в мышцах;
- общее недомогание, слабость;
- понос;
- кашель;
- насморк.
Вероятные осложнения после вакцинации против кори у взрослых:
- аллергический, токсический шок, отек Квинке;
- энцефалит;
- менингит;
- лихорадка;
- фебрильные и афебрильные судороги;
- пневмония;
- миокардит.
Чтобы минимизировать риск осложнений, важно помнить, что нельзя прививаться при таких состояниях:

- иммунодефицит;
- аллергия;
- непереносимость компонентов вакцины;
- гипертермия;
- беременность;
- острое течение инфекционно-вирусной болезни;
- общее недомогание;
- вес меньше нормы;
- лактационный период;
- обострение хронической патологии.
Для выявления временных либо абсолютных противопоказаний перед манипуляцией доктор проводит осмотр и анализирует результаты обследования.
Статистика возникновения негативных реакций на прививку
В детском возрасте негативные реакции на прививку возникают редко и обычно ограничиваются местными проявлениями и легкой гипертермией.
Повышение температуры, умеренная сыпь по телу, катаральные явления наблюдаются у 10-20% иммунизированных. Это достаточно низкий показатель.
 Если сравнивать риск развития осложнений после АКДС, то он будет в разы выше. Вероятность коревого энцефалита составляет 1 случай на 10000 вакцинированных. Обычно такое осложнение возникает у детей, которые живут в бедности и получают недостаточное питание. Многие родители боятся тяжелых последствий прививки и летального исхода на этом фоне. Как показывает статистика, вероятность умереть после коревой вакцины в тысячи раз меньше, чем при заражении и развитии вирусной болезни.
Если сравнивать риск развития осложнений после АКДС, то он будет в разы выше. Вероятность коревого энцефалита составляет 1 случай на 10000 вакцинированных. Обычно такое осложнение возникает у детей, которые живут в бедности и получают недостаточное питание. Многие родители боятся тяжелых последствий прививки и летального исхода на этом фоне. Как показывает статистика, вероятность умереть после коревой вакцины в тысячи раз меньше, чем при заражении и развитии вирусной болезни.
У взрослых побочные реакции на прививку развиваются чаще, но они лучше поддаются устранению, поскольку у мужчин и женщин иммунитет крепче, чем у маленьких детей.
По отзывам пациентов и докторов, коревая вакцина редко провоцирует негативную симптоматику.
Что делать, если болит место укола?
Болезненность в зоне постановки коревой вакцины – частое явление после иммунизации. Такой симптом объясняется воспалением. При введении прививки к месту инъекции направляются лейкоциты, которые отвечают на антигенный материал защитной воспалительной реакцией.

Вакцина коревая культуральная жива
В таком случае ничего предпринимать не нужно: спустя 2-3 дня неприятные ощущения исчезнут самостоятельно. Боль в месте инъекции нередко возникает при попадании части вакцины под верхние слои кожи (укол принято ставить глубоко подкожно либо внутримышечно).
Неприятные ощущения объясняются тем, что прививке тяжело проникнуть в кровь, раствор скапливается под кожей и вызывает ее растяжение. Также боль в зоне прокола может наблюдаться тогда, когда медсестра использовала для инъекции шприц с тупой иглой.
Но иногда болезненность места прививки – это симптом осложнения:
- сильного воспаления вследствие инфицирования (при несоблюдении медиками правил асептики, антисептики, невыполнении пациентом рекомендаций врача в поствакцинальный период);
- абсцесса (образуется, если не лечить инфицированную ранку);
- местной аллергии.
Если боль не проходит несколько дней, усиливается, сопровождается сильным отеком, краснотой, то нужно обратиться к доктору. Самостоятельно пытаться устранить проблему чревато осложнениями.
В зависимости от причины болезненности врач может назначить такие группы пероральных лекарств:
- противовоспалительные (Нимесил, Ибупрофен);
- антигистаминные (Кларитин, Диазолин).
Помимо средств для орального использования, иногда применяются и наружные: мази Диклофенак, Троксевазин, Нимесулид, Эскузан.
Что нельзя делать в поствакцинальный период?
Чтобы ранка, образованная после введения вакцины, быстро зажила, не возникло никаких осложнений местного и общего характера, надо знать о правилах поствакцинального поведения. Медики обязаны сообщить перед либо после иммунизации о том, как вести себя некоторое время после прививки.
После профилактики кори запрещено следующее:

- купаться. После прививки некоторое время держится температура. В этот период нельзя принимать душ. Иначе можно заболеть. Также запрещается мочить прокол во избежание попадания инфекции и развития воспаления;
- употреблять алкоголь. Спиртное снижает иммунитет, который после прививки и так ослаблен. Это повышает вероятность заражения какой-либо болезнью, обострения хронической патологии;
- проходить лечение препаратами без согласования с доктором;
- гулять в общественных местах. Важно избегать по возможности контактов с людьми, чтобы минимизировать риск заражения инфекционно-вирусной патологией;
- заниматься спортом. Физическая активность повышает нагрузку на организм и снижает защитные силы. Также при выполнении упражнений человек потеет. Все это повышает риск заболеть;
- кушать продукты и пить напитки, которые обладают высокоаллергенными качествами. Стоит отказаться от шоколада, цитрусовых, экзотических фруктов, соков;
- переедать в день иммунизации. Чем меньше нагружена пищеварительная система, тем легче организм справляется с введенным антигенным материалом.
Видео по теме
О возможных осложнениях вакцинации в Школе доктора Комаровского:
Таким образом, осложнения после прививки от кори наблюдаются редко. Как правило, побочные реакции развиваются при проведении иммунизации при наличии противопоказаний, нарушении техники постановки укола, правил асептики. При своевременно оказанной медицинской помощи все негативные симптомы быстро купируются.
Источник
орь – корь у взрослых: симптомы и лечение

Корь относится к распространенным высококонтагиозным инфекционным заболеваниям, её возбудителем является РНК-вирус, имеющий специфическую форму. Микроорганизм быстро гибнет вне организма человека под действием дезинфицирующих средств и физических факторов. В то же время возбудитель кори может распространяться в холодную погоду на большие расстояния. Передается болезнь воздушно-капельным путем. Перенесенное заболевание способствует формированию стойкого иммунитета, поэтому случаи повторного заражения встречаются очень редко.
Входными воротами инфекции считаются слизистые оболочки дыхательных путей, после чего вирус разносится по кровяному руслу по всему организму. Зафиксировавшись на внутренних органах, вирус способствует образованию на этом месте инфильтратов с дальнейшим образованием многоядерных гигантских клеток.
Несмотря на то, что корь считается детской болезнью, иногда от нее страдают взрослые люди. В группе риска находятся те лица, которые в детстве не были вакцинированы, а также не переболели корью. Все чаще в России наблюдаются массовые вспышки болезни. Поэтому знать симптомы кори нужно обязательно.
До момента изобретения вакцины от кори и ее введения в массы, дети до 16 лет в 95% случаев переболевали этой инфекцией. После того, как прививку ввели в национальный календарь вакцинации, частота заболеваемости резко снизилась. Тем не менее, в последние годы вспышки кори все чаще начали регистрироваться в отдельных регионах РФ.
В 70% случаев заболевают вакцинированные люди. В группе риска находятся подростки с хроническими болезнями, студенты, служащие в рядах Российской армии и школьники. Ученые связывают это с тем, что многие родители отказываются прививать своих детей от кори, а также с падением иммунитета, который через 10-15 лет после введения вакцины становится слабым. Более того, общий иммунитет у людей оказывается сниженным.
Содержание:
- Симптомы кори у взрослых
- Степени тяжести болезни
- Корь у взрослых и детей – в чем разница?
- Осложнения кори
- Диагностика
- Лечение кори у взрослых
Симптомы кори у взрослых
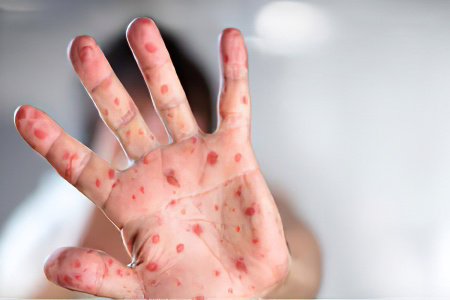
Инкубационный период при заражении корью продолжается у взрослых одну или две недели. При типичном течении заболевания можно выделить три последовательные стадии: катаральную, стадию высыпания и реконвалесценции.
Катаральный период начинается с острых проявлений болезни. Пациент жалуется на общее недомогание, боль в голове, снижение аппетита, потерю сна. При тяжелом течении заболевания температура тела повышается до 40 °C Цельсия, больного мучает сухой кашель, насморк с обильным слизистым или гнойным отделяемым, при врачебном осмотре слышны хрипы в легких, отмечается жесткое дыхание. К характерным симптомам кори у взрослых можно отнести увеличение лимфатических шейных узлов.
Спустя 3–5 суток лихорадка становится менее выраженной, а самочувствие пациента улучшается. Однако через сутки интоксикация вновь усиливается и температура тела больного опять становится высокой. Во время повторного ухудшения самочувствия на слизистой щек появляются белые пятна с красноватой каймой.
Период высыпаний. Для него характерно появление пятнисто-папулезной экзантемы, отдельные пятна со временем сливаются между собой. В первую очередь сыпь появляется за ушами, потом охватывает волосистую часть головы, со временем её можно заметить также на лице, шее и области грудной клетки. Затем сыпь постепенно покрывает всё туловище пациента, а также верхние и нижние конечности. Для этого периода также характерно усиление насморка, кашля и обильное слезотечение.
Период реконвалесценции. В заключительном периоде течения болезни наступает улучшение самочувствия больного: температура тела пациента приходит в норму, проходят высыпания.
Степени тяжести болезни
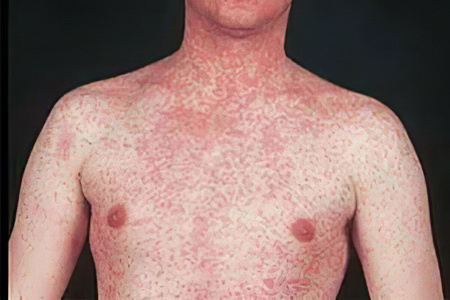
В зависимости от интенсивности симптомов болезни, она может иметь легкое, среднетяжелое или тяжелое течение. Также болезнь может давать типичную и атипичную клиническую картину.
Атипичная форма болезни проявляется следующими нарушениями:
Митигированная или стертая инфекция. Таким образом корь протекает у людей, которым была введена вакцина или гамма-глобулин. Симптомы стертые, их очень мало.
Геморрагическая корь. Под кожей формируются множественные кровоподтеки, кровь обнаруживается в каловых массах и в моче. Возможно развитие кровотечения внутренних органов, которое способно приводить к гибели человека. Важно вовремя диагностировать корь и поместить пациента в стационар.
Гипертоксическая инфекция. Состояние пациента становится тяжелым, он страдает от выраженной интоксикации организма. Может развиться сердечная недостаточность, менингит, энцефалит. Такие больные должны быть в экстренном порядке помещены в стационар.
Корь у взрослых и детей – в чем разница?
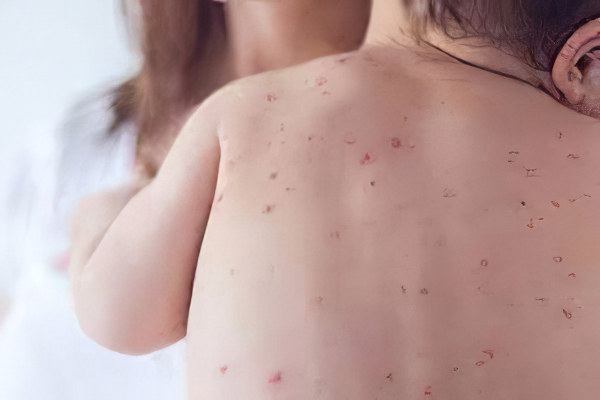
У взрослых людей все так называемые «детские» болезни имеют тяжелое течение. Корь относится именно к таким заболеваниям.
У взрослых людей температура тела всегда повышается до крайних отметок в 40-40,5 °C. Больной чувствует себя очень плохо, он вынужден все время оставаться в постели. Сыпь будет очень интенсивной, она покрывает все тело.
Практически всегда у взрослых пациентов диагностируется бронхит, ларингит. Нередки случаи воспаления головного мозга и ткани легких. Восстанавливаются взрослые после перенесенной инфекции дольше, чем дети. Чаще всего таких пациентов госпитализируют, так как справиться с осложнениями болезни в домашних условиях не представляется возможным.
Осложнения кори
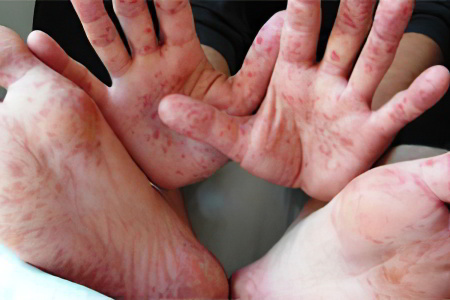
Осложнения кори развиваются из-за того, что к вирусной инфекции присоединяется бактериальная флора. Чем ниже иммунитет человека, тем выше вероятность тяжелого течения патологии.
К осложнениям кори относят:
Поражение верхних дыхательных путей и органов слуха: отит, синусит, ангина, ларингит.
Поражение нижних дыхательных путей: пневмония или бронхит.
Поражение системы пищеварения: диарея, воспаление кишечника.
Поражение ЦНС: энцефалит, менингит, полирадикулоневрит, рассеянный склероз.
Поражение почек с развитием пиелонефрита.
Поражение печени с развитием гепатита.
Самым частым осложнением кори является именно пневмония. Она нередко развивается у пожилых людей, иммунная система которых ослаблена. Не менее опасна корь для беременных женщин. Она может привести к развитию аборта или ранних родов.
Диагностика
Чтобы выставить диагноз, врачу часто бывает достаточно внешнего осмотра пациента. Однако для его подтверждения потребуется проведение лабораторных анализов.
Общий анализ крови указывает на повышение уровня нейтрофилов со снижением численности лейкоцитов. Если у пациента развивается бактериальное осложнение, то начинает расти уровень лейкоцитов. Также возрастает СОЭ.
Подтвердить корь можно с помощью иммуноферментного анализа (ИФА). Его применение позволяет выявить инфекцию на самой ранней стадии ее развития. В крови человека начинают циркулировать специфические к болезни антитела. Иммуноглобулины класса М повышаются с 1-2 дня от начала болезни, а иммуноглобулины класса G растут начиная с 10 дня кори.
Иммуноглобулины представляют собой белки, которые вырабатывают клетки крови. Они связываются с инфекционными агентами, после чего нейтрализуют их.
Реже для обнаружения кори применяют микроскопию вируса, РИФ и другие вирусологические методики.
Особую сложность представляет диагностика кори в первой фазе, когда у пациента развиваются исключительно катаральные симптомы. В этом случае нужно дифференцировать корь от коклюша, гриппа, краснухи, аденовирусной инфекции, аллергической реакции организма.
Важным симптомом кори является конъюнктивит, а также усиление катаральных симптомов, начиная с 4 дня от их появления. Следует обращать внимание на пятна Бельского-Филатова-Коплика.
Лечение кори у взрослых
Лечение кори у взрослых чаще всего направлено на облегчение симптомов заболевания. При появлении бактериальных осложнений могут назначаться антибиотики. Легкие формы патологии не требуют госпитализации. Лечение в стационаре рекомендуется при тяжелом течении болезни или по эпидемиологическим показаниям. В любом случае пациенту следует соблюдать постельный режим во время проявления интоксикации.
Больному нет необходимости придерживаться какого-то определенного рациона, ему важно только увеличить объем потребляемой жидкости.
Особого ухода во время кори требуют ротовая полость и глаза. Пациента следует оберегать от яркого солнечного и искусственного света, так как во время болезни часто развивается светобоязнь.
Для уменьшения температуры тела, для купирования головных болей и снятия общей интоксикации с организма, следует принимать препараты из группы НПВС: Нимесил, Аспирин, Парацетамол, Ибупрофен и пр. Также врачи назначают взрослым пациентам антигистаминные лекарственные средства. Чтобы мокрота лучше отходила из дыхательных путей, следует принимать препараты с муколитическим эффектом, например, АЦЦ.
Если кожа начинает чесаться, ее рекомендуют промывать раствором Деласкина. Не менее важно содержать в чистоте ротовую полость. Для этого ее полощут раствором хлоргексидина, отваром ромашки или коры дуба.
Чтобы снять симптомы воспаления с органов зрения, применяют глазные капли: Левомицетиновые, Сульфацил-натрия и пр. Можно промывать глаза раствором Фурацилина или пищевой соды.
Также могут быть рекомендованы антигистаминные препараты, лекарственные средства симптоматического действия, интерферон. При лечении коревого энцефалита необходимы преднизолон и антибиотики. Важно помнить о высоком риске развития у взрослых осложнений, избежать которых поможет постоянное наблюдение у специалиста.
В качестве профилактического средства может быть рекомендован витамин А в высоких дозировках.
В стационар помещают тяжелых больных. Там им назначают дезинтоксикационные, противосудорожные и противовоспалительные препараты.
Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Образование:
Московский медицинский институт им. И. М. Сеченова, специальность — «Лечебное дело» в 1991 году, в 1993 году «Профессиональные болезни», в 1996 году «Терапия».
Наши авторы
Источник