Отличие орви от коклюша
Содержание статьи
Особый кашель. Как отличить коклюш от простуды?
Яд возбудителя
Коклюшная палочка попадает в организм через дыхательные пути и размножается в слизистой оболочке гортани, бронхов и в альвеолах лёгочной ткани. Возбудитель выделяет токсин, который раздражает нервные окончания слизистой оболочки и вызывает кашлевый рефлекс. Токсин оказывает влияние и на нервную систему, приводя в состояние возбуждения её нервные центры – дыхательный, сосудодвигательный… В результате на любое раздражение – свет, звук, порыв ветра, укол… – ребёнок отвечает приступом судорожного, конвульсивного кашля.

Срочно в больницу!
Заболевание начинается с незначительного повышения температуры – до 37,5–37,7°, – и насморка. Как правило, врач ставит диагноз «ОРВИ», и, как только температура спадает, ребёнок возвращается в детский сад или в школу, щедро делясь коклюшной палочкой с окружающими. Кашель у него не проходит, напротив, становится всё более мучительным.
Приступ коклюшного кашля особый. Он начинается с серии коротких кашлевых толчков, следующих друг за другом без перерыва. Затем ребёнок делает вдох, который сопровождается свистящим звуком из-за спастического сужения голосовой щели. После чего приступ продолжается такими же кашлевыми толчками с последующим свистящим вдохом. Количество кашлевых циклов колеблется от 2 до 15. Приступ завершается отделением густой, вязкой, прозрачной мокроты. Иногда возникает рвота.
Во время приступа ребёнок возбуждён, его лицо становится красным, глаза наливаются кровью, набухают шейные вены, язык высовывается так, что травмируется уздечка. На коже лица и склерах остаются следы мелких кровоизлияний из-за повреждения капилляров от напряжения. Тяжёлый приступ может привести к остановке дыхания, непроизвольному отделению мочи и кала. У малышей на фоне спазматического кашля могут возникнуть судорожные припадки с потерей сознания. Поэтому младенцы с подозрением на коклюш должны быть госпитализированы под наблюдение врачей, которые не допустят у них длительной остановки дыхания (апноэ).

Лекарство – бурные эмоции
Болезнь может длиться 2–3 месяца. Постепенно частота и продолжительность приступов уменьшается, кашель перестаёт быть спазматическим. Правда, иногда возникают осложнения на органы дыхания: ларингит, бронхит, пневмония, реже в процесс вовлекается плевра и развивается плеврит.
Если температура нормализовалась и опасность осложнений миновала, ребёнок должен как можно больше гулять. В этот период он уже незаразный, так что можно не избегать друзей-приятелей, но стоит ограничивать физические нагрузки, которые могут провоцировать кашель.
Чтобы побороть очаг возбуждения в головном мозге, надо создать более сильный, который вызовет у ребёнка бурные положительные эмоции. Это может быть выход в цирк, поездка в деревню, на рыбалку, а ещё лучше – полёт на самолёте к морю.

А как же защита?
В последние десятилетия практически все дети у нас в стране с 3‑месячного возраста получают прививки от коклюша одновременно с вакцинацией против дифтерии и столбняка (АКДС). Почему же эта детская инфекция по-прежнему продолжает встречаться?
Дело в том, что коклюшная вакцина не создаёт пожизненного иммунитета. Чтобы уж наверняка избежать болезни, иммунитет надо постоянно подхлёстывать повторными вакцинациями. Младенцев от коклюша прививают трижды до полугода и ещё один раз в 18 месяцев. С 6 месяцев – после введения 3‑й дозы – и в течение 5–8 лет ребёнок защищён от этого заболевания. В школьном возрасте восприимчивость к коклюшу постепенно возвращается. Но, если привитый ребёнок и заболевает, болезнь протекает у него в стёртой, лёгкой форме, иногда даже диагноз поставить трудно, и не даёт осложнений.
Но и больной нетипичным коклюшем заражает всех вокруг: ровесников, взрослых, младенцев до полугода, которые ещё не получили трёх прививок. Так инфекция и циркулирует.
Смотрите также:
- Под маской ОРВИ: какие серьезные заболевания можно спутать с обычным насморком? →
- У всех детей есть аденоиды. Почему они увеличиваются и как их лечить? →
- «Петушиный крик». Чем опасен коклюш? →
Источник
КОКЛЮШ. Пример
В отделение «Помощь на дому» обратилась мама 8 — летней девочки по поводу затянувшегося кашля.
Заболевание началось с сухого кашля и температуры 38,2 градуса. Участковый врач прописала отхаркивающие, тонзилотрен,мукалтин, бромгексин, поливитамины. Девочка продолжала кашлять. Температура продержалась несколько дней в пределах 37,1 градуса. Постепенно кашель принял приступообразный характер по 3-4 кашлевых толчка с репризой, покраснением лица, слезотечением, «выворачиванием желудка», в том числе, по ночам. Девочка стала ограничивать себя в еде, так как боялась рвоты.
При повторном обращении врач, даже не услышав кашель, назначилбисептол, эуфиллин, левомицетиновые капли в глаза. На вопрос родителей, не коклюш ли это, убежденно ответил, что здесь не может быть коклюша, т.к. ребенок привит. Девочка продолжала посещать школу, где кашляли еще несколько детей.
На консультации врач-гомеопат сразу обратила внимание на характер кашля, заподозрила коклюш и рекомендовала исследовать кровь на наличие антитоксических противококлюшных антител. Было назначено только одно гомеопатическое лекарство и рекомендовано больше гулять, проветривать помещение. Практически сразу приступы стали реже и легче. Через неделю получены анализы крови, подтвердившие высокие титры антикоклюшных антител — 1:640. Девочка довольно быстро поправилась.
В классе же еще несколько кашляющих детей продолжали лечиться от ОРВИ, бронхита. Матери просили направить детей на обследование. Однако врачи говорили, что это — такое течение острого респираторного заболевания, «Не хотите — лечите сами».
По мнению заведующей лабораторией иммунопрофилактики детских инфекции НИИ эпидемиологии Т.С.Селезневой «легче сказать, что у ребенка трахеит, бронхит, а коклюша нет, дети по 3 месяца кашляют, их лечат антибиотиками, а родители узнают о коклюше из энциклопедий». «Какие же у нас врачи! Трудно поднять телефонную трубочку в СЭС и сказать, что у нас коклюш». «Коклюш столь же токсичен как дифтерия. Если ребенок переболеет, то прививать не надо. Иначе наступает гиперсенсебилизация».
Бабушка девочки рассказала другим родителям про врача-гомеопата, который в течение 2 часов консультировал ребенка, наблюдая за характером кашля, после чего сдали кровь на коклюш, и диагноз был подтвержден. «Здесь совсем другое лечение — каждому индивидуальное».
Врач — гомеопат был приглашен еще к двум детям с аналогичными симптомами, у которых диагноз был подтвержден с помощью лабораторной диагностики.
Интересно, что мама вызывала нескольких врачей, в том числе семейных докторов. Она искала более точного ответа на вопрос, почему её девочки так долго кашляют. «Ведь полтора месяца ОРВИ не может длиться!» Однако врачи говорили, что вот такая сейчас инфекция — все дети длительно кашляют. А одна из них заметила: «Медицина — это приблизительная наука, никто не даст ответ, коклюш это или не коклюш. Во что выльется, то будем лечить». Ни в одном из этих случаев не была предложена никакая специфическая диагностика.
Как отличить коклюш от ОРВИ?
Дифференциальную диагностику коклюша следует проводить прежде всего с острыми респираторными вирусными инфекциями (грипп, парагрипп, аденовирусная, респираторно-синтициальная, риновирусная, реовирусная инфекции).
ОРВИ — группа инфекционных болезней, вызываемых вирусами, передающихся воздушно- капельным путем, характеризующаяся повышением температуры тела, интоксикацией и катаральным синдромом. Иммунитет после перенесенных острых респираторных вирусных инфекций типоспецифический, что обуславливает повторные заболевания.
Продолжительность болезни составляет до 7-14 дней при гриппе, парагриппе, РС- инфекции, риновирусной инфекции, 2-4 недели и более при аденовирусной инфекции и реовирусной инфекции.
При ОРВИ не отмечается типичного для коклюша приступообразного кашля и повышения титра специфических антикоклюшных антител.
Противоэпидемические мероприятия включают, в том числе, изоляцию больного и разобщение контактных лиц сроком на 7 — 10 дней.
Источник
Как отличить коклюш от простуды у детей?
Коклюш представляет собой опасную бактериальную инфекцию, характеризующуюся острым течением и представляющую серьезную угрозу для здоровья детей. Отсутствие своевременного эффективного лечения может стать причиной развития осложнений, летального исхода. Медицинский портал MedAboutMe расскажет о коклюше, его характерных признаках, о борьбе с ним и мерах профилактики у подрастающего поколения.
Что такое коклюш?
Инфекционное острое заболевание, возникающее под воздействием патогенной бактериальной флоры и сопровождающееся сильными спазмами кашля, называется коклюшем. Наиболее часто заболевание диагностируется у детей. Согласно результатам медицинской статистики уровень распространенности опасной болезни достаточно высок. Ежегодно с ней сталкивается около 10 миллионов человек и в 60% случаев происходит летальный исход.
Возбудителем болезни являются мелкие неподвижные аэробные грамотрицательные коккобациллы Bordetella pertussis, вызывающие поражение эпителия бронхов. Заражение происходит воздушно-капельным путем и приводит к развитию воспалительного процесса. После попадания бактерий, которые активно вырабатывают цитотоксины, эндотоксины, дерматонекротоксины, на слизистую оболочку бронхов начинается спазматический кашель. Среди всех групп пациентов дети больше всего восприимчивы к инфицированию бактериями Bordetella pertussis. Инкубационный период болезни варьируется в пределах двух недель. Больной человек представляет угрозу для здоровья окружающих людей на протяжении 30 суток с момента проявления признаков коклюша. Врожденного иммунитета к бактериальной инфекции не существует. После выздоровления ребенка защита от коклюшной палочки сохраняется на протяжении всей его жизни.
В чем опасность инфицирования бактериями Bordetella pertussis для детей?

Коклюш при отсутствии правильного, своевременного лечения представляет серьезную опасность для самочувствия, здоровья ребенка. К его осложнениям, развивающимся на фоне присоединения вторичной инфекции, относятся:
- рвота, судороги;
- повреждение тканей легких после возникновения эмфиземы, пневмоторакса;
- отит, бронхит, пневмония;
- нарушение с функционированием дыхательной системы и его регуляцией, а также кровоснабжения, обменных процессов;
- плеврит, гипоксия, приступы удушья;
- остановка дыхания, кровоизлияние в мозг.
Самым страшным, непоправимым последствием коклюша является гибель ребенка.
Характерные признаки коклюша
Признаки коклюша, указывающие на инфицирование ребенка бактериями Bordetella pertussis, начинают проявляться через 3-14 дней с момента заражения. Клиническая картина болезни имеет ярко выраженную симптоматику, указывающую на необходимость срочного обращения за помощью к врачу. Промедление недопустимо.
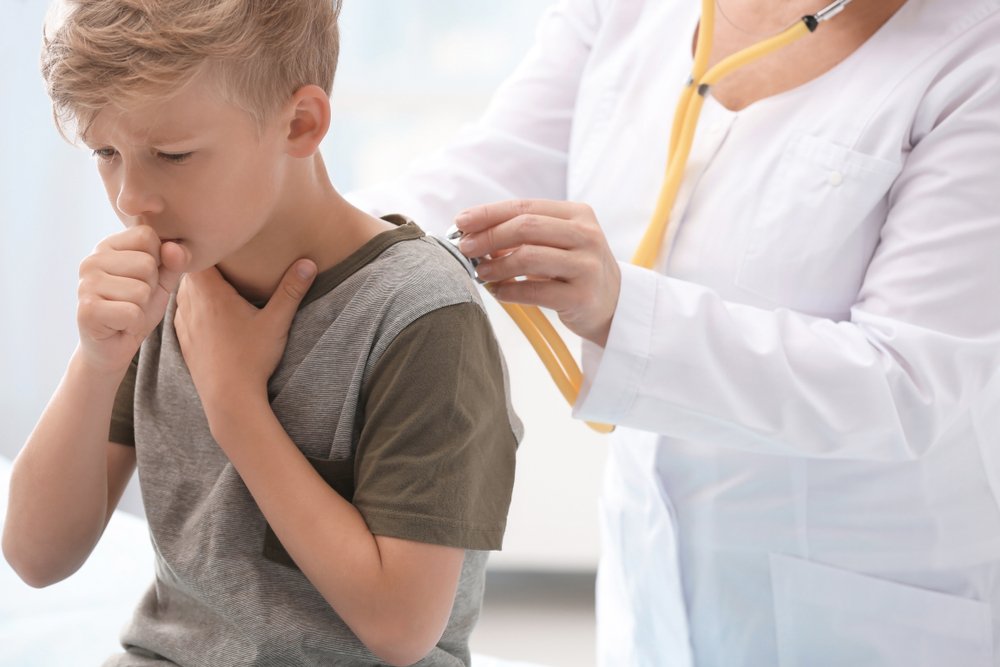
Опасность коклюша для детей заключается в том, на ранней стадии развития симптомы заболевания похожи на проявления ОРВИ. Родители замечают у ребенка непродуктивный кашель, выделения из носа, небольшое повышение температуры. По мере прогрессирования патологического процесса приступы кашля усиливаются и приобретают все более выраженный характер. Они начинаются с серии коротких, следующих друг за другом без перерыва кашлевых толчков.
Дети при вдохе начинают издавать свистящие звуки, образующиеся на фоне спастического сужения голосовой щели. Количество приступов коклюшного кашля, завершающегося отделением вязкой, прозрачной, густой мокроты, колеблется от 10 до 60 раз в течение суток. Иногда может возникать рвота.
Дети во время приступов кашля сильно высовывают язык. Это приводит к травмированию его уздечки. Лицо становится красным, набухают вены на шее. Из-за повреждения мелких сосудов, капилляров происходит мелкое кровоизлияние на склерах и коже ребенка. Тяжелый, продолжительный приступ коклюшного кашля может стать причиной остановки дыхания, судорог, потери сознания, непроизвольного мочеиспускания и дефекации. При наличии симптомов тяжелой формы бактериальной инфекции детей необходимо госпитализировать под наблюдение врачей. Признаки коклюша могут проявляться на протяжении 2-3 месяцев.
Диагностика, лечение и профилактика заболевания
Диагностика коклюша включает сбор анамнеза, сдачу анализа крови, мочи, бактериологическое исследование, основанное на посеве отобранного материал из носоглотки на питательную среду. При необходимости проводится рентгенография легких, а также сдаются серологические анализы.
Для снижения симптоматики инфекционного заболевания, уменьшения частоты, продолжительности приступов кашля рекомендуется строго, правильно выполнять рекомендации врача. В острый период коклюша назначается антибактериальная терапия. Она предусматривает регулярный прием таблеток, основным действующим веществом которых является ампициллин, амоксициллин. При их непереносимости назначается другая группа антибиотиков на основе азитромицина. Пероральный прием лекарственных препаратов или инъекционное их введение осуществляется в течение 5-7 дней.
Для купирования приступов коклюшного кашля показаны нейролептики, спазмолитики и препараты с антигистаминным действием. Для разжижения мокроты и свободного ее отхождения назначаются муколитики, ингаляции с физраствором, Беродуалом, Лазолваном. Обязательными мероприятиями, которые помогают устранить коклюш за более короткий период времени, являются:
- прогулки с ребенком на свежем воздухе при отсутствии у него повышенной температуры;
- регулярные влажные уборки в помещении, в котором должна быть влажность, не менее 70%;
- организация сбалансированного питательного рациона, приготовления блюд в жидком, перетертом виде и их приема маленькими порциями каждые 3-4 часа;
- обеспечение обильного питья;
- интересное времяпрепровождение с больным ребенком.
Для профилактики заражения бактериями Bordetella pertussis предназначена плановая вакцинация. Она начинается в 3-х месячном возрасте и повторяется в соответствии с Национальным календарем прививок для детей. Своевременное выявление очагов заражения и изоляция больных людей также является важными профилактическими мероприятиями. Проведение плановой вакцинации позволяет существенно снизить частоту диагностирования коклюша у детей.
Пройдите тестРасположены ли вы к простудеПройдите тест и выясните, подвержены ли вы простуде или нет.
Использованы фотоматериалы Shutterstock
Источник
Коклюш и полиомиелит: похожи на простуду и грипп. Как отличить?
Коклюш и полиомиелит — детские инфекции, которые встречаются сегодня довольно редко. Их симптомы поначалу напоминают простуду или грипп — у ребенка поднимается температура, появляется кашель или насморк. Однако в дальнейшем коклюшная инфекция и вирус полиомиелита действуют на нервную систему и требуют тщательного наблюдения и лечения. Что надо знать родителям об этих заболеваниях?
Коклюш
Вспышки заболеваний коклюшем происходят каждые 2–3 года, но даже в спокойные периоды болезнь оживляется в холода. Многие родители считают, что коклюшем болеют только малыши. На самом деле он встречается в любом возрасте, но труднее всего переносится детьми до года.
Как только вашему малышу исполнится 3 месяца, ему сделают первую прививку от коклюша. Затем с интервалом в полтора месяца ребенку введут еще 2 инъекции препарата, состоящего из «убитых» коклюшных микробов (АКДС, Тетракок, Инфанрикс). В 1,5–2 года нужно будет сделать ревакцинацию. Благодаря этой программе две трети привитых детей остаются здоровы, даже если случайно пообщаются с больным коклюшем. А остальным вакцинация поможет справиться с болезнью быстрее и без осложнений.
Коклюш — коварная инфекция: в первые дни его легко спутать с обычной простудой. У ребенка поднимается температура, появляется насморк, сухой кашель. Скоро малышу становится лучше, но кашель не только не проходит, а усиливается. Приступы начинаются серией коротких толчков и чередуются со свистящим вдохом, похожим на петушиный крик. По этому характерному звуку обычно и опознают болезнь; из‑за него она получила свое название («кок» по‑французски — «петух»).
Если у кого‑то из домашних начинается кашель, нужно как можно скорее выяснить его причину, а пока она неизвестна, малышу лучше избегать общения с больным.
Часто приступ заканчивается рвотой с густой вязкой слизью, у малыша может пойти кровь из носа. Обычно кашель усиливается ночью, а у совсем маленьких детей может даже привести к остановке дыхания. Вот почему малышей до трех месяцев врачи стараются поскорее отправить в больницу. Так же поступают и с детьми постарше, особенно если приступы кашля случаются чаще 20 раз в сутки или коклюш приводит к каким‑то серьезным осложнениям.
Когда больной коклюшем говорит, чихает и особенно кашляет, вместе с капельками слизи в воздух попадают сотни тысяч бактерий-возбудителей. К счастью, действуют они только на близком расстоянии (1–3 метра). Поэтому чаще всего коклюшем заражаются те, кто находится рядом с больным.
Если врачи подозревают у ребенка коклюш, они берут мазок из зева и исследуют на наличие коклюшной палочки. Лучше, если медики успеют сделать анализы в первые две недели болезни, тогда есть шанс остановить инфекцию в самом начале. Обычно с момента заражения до появления кашля проходит от недели до трех, а всего болезнь длится 1,5–2 месяца.
Если малыш заболел
Главное правило — тишина и покой. На время лечения коклюша малышу лучше отказаться от шумных игр, ведь любые раздражители, в том числе и громкие звуки, могут вызвать приступы кашля. Если ребенок спит, его лучше не будить, чтобы не спровоцировать новые приступы. Даже если малыш проспит обед или ужин, ничего страшного. Заболевшего малыша не стоит перекармливать; пусть он ест чаще, но небольшими порциями.
Самое неприятное проявление коклюша — нехватка кислорода, от которой страдают все органы, и прежде всего головной мозг. Чтобы восполнить этот дефицит, врачи советуют гулять с малышом не меньше 2 часов в день. Не стоит отменять прогулку из‑за холодов: температуру до —10 °С хорошо переносят даже груднички.
Не забывайте почаще проветривать детскую и каждый день мыть полы. Чтобы ребенку легче дышалось, воздух в комнате должен быть сухим, а его температура — не выше 20–22 °С.
Если дефицит кислорода слишком сильный, врачи применяют особый метод — оксигенотерапию. Во время этой процедуры кислород подается в нос через катетер или малыша помещают в специальную палатку.
Полиомиелит у детей
Полиомиелит справедливо считается грозным заболеванием. Возбудители вируса полиомиелита попадают в организм человека через рот, размножаются в желудочно-кишечном тракте, откуда с потоком крови проникают в центральную нервную систему. Излюбленное место их обитания — двигательные клетки спинного мозга, поэтому болезнь сопровождается параличом разной степени тяжести.
Существует три типа вирусов полиомиелита. Они довольно живучи, но при дезинфекции и кипячении гибнут быстро. Восприимчивость к полиомиелиту у большинства людей, особенно взрослых, невелика. В группе повышенного риска находятся дети в возрасте от одного года до семи лет.
Чаще всего источником инфекции становится больной полиомиелитом, особенно опасный в первые 2–3 дня после заражения, когда первые симптомы только начинают появляться. Хотя подхватить вирус можно и от носителя.
Большинство малышей, столкнувшихся с опасным вирусом, становятся его носителями или переносят инфекцию в легкой форме, которая напоминает грипп и проявляется общим недомоганием, подъемом температуры, болью в горле, кишечными расстройствами. Выявить полиомиелит у ребенка в этом случае можно только после специального серологического исследования крови на антитела.
С момента заражения до появления первых признаков полиомиелита может пройти от 5 до 35 дней, но чаще вирус активируется в течение 7–14 дней. Сначала он дает о себе знать симптомами гриппа, потом на несколько дней лихорадка пропадает, но вскоре температура поднимается снова. У детей постарше может болеть голова и повышаться чувствительность кожи. Одновременно вирус способен поразить центральную нервную систему, и после этих симптомов начинается паралич мышц.
Обычно страдают руки или ноги. В таком случае восстановительный период продолжается не менее двух лет. За это время медленно и постепенно отлаживаются нарушенные двигательные функции. Но полное выздоровление случается редко. Обычно паралич вызывает атрофию мышц, изменения в структуре костей и суставов, что приводит к деформации (искривлению или укорачиванию) пораженной конечности. К счастью, поражение центральной нервной системы встречаются лишь у 1% заразившихся полиомиелитом детей.
До 2−3 месяцев дети хорошо защищены от этой инфекции благодаря особым антителам, которые они получили от мамы при рождении. Когда этот срок истекает, малышам нужна дополнительная защита — вакцинация. Ее проводят в три этапа. Первую серию прививок с интервалом в полтора месяца делают обычно в 3, 4,5 и 6 месяцев. Второй этап вакцинации приходится на 18 и 20 месяцев, третий — на 14 лет.
В исключительно редких случаях в ответ на прививку у детей может проявиться вялый паралич (вакциноассоциированный полиомиелит). Если в течение 5−7 дней после вакцинации вы заметите тревожные или необычные симптомы, сразу обращайтесь к врачу.
Источник