Острый паротит после операции
Содержание статьи
Гнойный паротит
Гнойный паротит — это микробно-воспалительный процесс в околоушной железе. Пациенты жалуются на появление припухлости, при пальпации которой отмечается болезненность. Кожа в проекции приушной слюнной железы гиперемирована. Открывание рта ограничено. Нарушены функции глотания, жевания. Состояние пациентов резко ухудшается. Диагностика включает внеротовой и внутриротовой осмотр, пальпаторное обследование, УЗИ, цитологическое исследование секрета. При выявлении гнойного паротита показано хирургическое лечение. Основная цель — раскрытие гнойного очага и создание полноценного оттока экссудата. После операции назначают антибактериальную терапию.
Общие сведения
Гнойный паротит — инфекционное воспаление, сопровождающееся образованием гнойных очагов в толще околоушной железистой ткани. Заболеванию более подвержены люди старшего возраста, мужчины и женщины ‒ в равной степени. Чаще постинфекционный процесс сначала поражает одну приушную железу, через 2-3 дня характерные признаки могут появиться и в другой. Постоперационный паротит характеризуется односторонним поражением. Гнойный паротит диагностируют чаще, чем воспаление поднижнечелюстной или подъязычной железы, что связано с низким содержанием в секрете муцина, который оказывает бактерицидное действие.
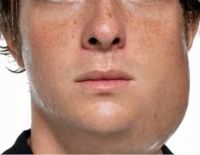
Гнойный паротит
Причины
Околоушная железа — самая крупная слюнная железа, расположенная в ретромандибулярной ямке. Возбудители гнойного паротита — бактериальная микрофлора: стафилококки, стрептококки и др. Воспаление развивается вследствие попадания инфекционных агентов в железу из патологических очагов. Основные пути проникновения инфекции:
- Восходящий. Реализуется при наличии одонтогенной инфекции в полости рта: зубного налета, кариозных полостей, осложнений кариеса. Инфицирование происходит восходящем путем через устье слюнной железы.
- Гематогенный. При пневмонии с током крови в приушную железу могут быть занесены пневмококки, при менингите — менингококки. Распространение бактерий гематогенным путем с образованием гнойных очагов характерно для одной из форм сепсиса — септикопиемии.
- Лимфогенный. Источник инфекции — воспалительные процессы в носоглотке, гнойное воспаление волосяного фолликула и окружающих тканей. Гнойная рана на коже лобной или височной области также может стать причиной абсцедирующего паротита.
- Контактный. Вовлечение железы происходит вследствие контактного распространения инфекции при разлитых гнойных воспалениях — флегмонах околоушно-жевательной и щечной областей. Реже бактериальный паротит развивается в результате перехода воспаления из окологлоточного пространства в участок околоушной железы.
Провоцирующие факторы
В этиологии гнойного паротита важную роль играют предрасполагающие условия. Пусковой механизм может быть реализован при наличии в организме хронического очага инфекции, а также одного или нескольких провоцирующих факторов. Развитию гнойного паротита способствуют:
- Гипосаливация. Угнетение секреторной функции железы наблюдается при острых инфекционных заболеваниях (тифе, оспе, скарлатине), а также после гинекологических операций, вмешательств на брюшной полости.
- Снижение иммунитета. Гнойное воспаление чаще отмечается у людей пожилого возраста, страдающих тяжелыми инфекционными заболеваниями.
- Нарушение трофики. При хронических болезнях сердечно-сосудистой системы нарушается кровоснабжение тканей, что способствует развитию бактериального воспаления.
Патогенез
При серозном воспалении вследствие отека слизистой оболочки выводного протока нарушается отток секрета, вырабатываемого железистой тканью. Застойные явления вызывают серозное воспаление. Вместе с отеком и гиперемией приушная железа подвергается выраженной лейкоцитарной инфильтрации. В просвете выводных протоков обнаруживают скопления лейкоцитов и клеток слущенного некротизированного эпителия.
Гнойное расплавление железистой ткани приводит к формированию микроабсцессов, которые, сливаясь, образуют большие полости, заполненные гнойным экссудатом. Тромбоз сосудов вызывает некроз ткани. При расплавлении капсулы гнойное содержимое может распространиться на шею, висок, наружный слуховой проход.
Симптомы гнойного паротита
Воспаление протекает с образованием болезненной припухлости в области приушной железы, которая с каждым днем увеличивается. Кожа в проблемной области истончается. Открывание рта затруднено по причине вовлечения в патологический процесс жевательных мышц. У больных с гнойным паротитом может возникнуть парез лицевого нерва.
При прогрессировании гнойного паротита отечность перемещается на шею, в подчелюстную зону, на щеку. Слизистая оболочка вокруг устья выводного протока гиперемирована и отечна, в первые дни секрет не выделяется. На 3-ий день из выводного протока может начать самостоятельно выделяться гнойное содержимое. Общее состояние резко нарушено. Температура тела выше 39°С.
Осложнения
Прогрессирование гнойного паротита приводит к расплавлению капсулы и распространению экссудата на смежные участки. По причине особенностей лимфооттока может развиться флегмона окологлоточного пространства. Несвоевременное обращение к хирургу-стоматологу приводит к распространению патологического очага на шею с образованием глубокой флегмоны вдоль сосудистого пучка.
Тяжелое осложнение гнойного паротита — острый медиастинит — воспаление средостения. Расплавление стенок сосудов, проходящих в толще железы, вызывает аррозивные кровотечения. Вследствие тромбоза яремных вен и венозных синусов развивается менингит. Поздние осложнения гнойного паротита: образование слюнных свищевых ходов, развитие околоушно-височного гипергидроза.
Диагностика
Диагностика базируется на жалобах пациента, данных клинического осмотра и УЗИ. Из вспомогательных лабораторных методов показаны развернутый анализ крови, цитологическое исследование продуцируемого железой секрета. Пациента обследует челюстно-лицевой хирург-стоматолог:
- Осмотр. Выявляют асимметрию лица, наличие плотной подковообразной припухлости в приушной области. Наблюдается тризм — ограниченное открывание рта. Слизистая вокруг устья стенонова протока отечна и гиперемирована. Вследствие высокого напряжения под фасцией симптом флюктуации отрицательный. В ходе массирования протока слюна не выделяется или выделяется капля гнойного экссудата.
- УЗИ слюнных желез. С помощью ультразвуковой диагностики определяют наличие единичного или множественных округлых образований, заполненных гнойным содержимым с зоной инфильтрации по периферии.
- Цитологическое исследование. В секрете выявляют значительные скопления нейтрофилов, небольшое количество макрофагов, лимфоцитов и клеток цилиндрического эпителия.
- Анализ крови. В крови диагностируют лейкоцитоз, сдвиг лейкоцитарной формулы влево (повышение числа палочкоядерных нейтрофилов и снижение сегментоядерных), повышение СОЭ.
Сиалография в гнойной стадии заболевания не показана. Дифференцируют гнойный паротит с острым вирусным паротитом, острым лимфаденитом, обострением паренхиматозного сиаладенита. Кроме этого, следует исключить абсцессы и флегмонозное воспаление тканей приушно-жевательной области.
Лечение гнойного паротита
Хирургический этап
Лечение направлено на вскрытие всех очагов с созданием полноценного дренажа. Разрез осуществляют в месте наибольшего размягчения с учетом направления ветвей лицевого нерва. После рассечение кожи и подкожно-жировой клетчатки, надсечения капсулы тупым методом раскрывают абсцесс. Удаляют гнойное содержимое, некротизированные ткани. Образовавшуюся полость промывают и дренируют. После оперативного вмешательства припухлость уменьшается, снижается температура, состояние нормализуется.
Консервативная терапия
Из лекарственных препаратов назначают антибиотики широкого спектра действия, антигистаминные и дезинтоксикационные средства. В тяжелых ситуациях ослабленным больным с целью восстановления объема и состава внеклеточной и внутриклеточной жидкостей показана инфузионная терапия. Для стимуляции слюноотделения назначают слюногонную диету. Физиотерапевтические процедуры при гнойной форме паротита не проводят. Самостоятельное прогревание (компрессы, примочки) категорически воспрещено.
Прогноз и профилактика
Прогноз зависит от времени диагностирования заболевания. При раннем обращении, оперативном вскрытии гнойных очагов, рациональной антибиотикотерапии прогноз благоприятный. Улучшение состояния наблюдается на следующий день после операции. Позднее обращение чревато развитием опасных для жизни осложнений.
Профилактика гнойного паротита заключается в санации ротовой полости, направленной на устранение одонтогенных очагов инфекции. Важно не допускать обезвоживания при лечении тяжелобольных пациентов. Для улучшения слюноотделения и минимизации застойных явлений рекомендуют употреблять продукты, стимулирующие саливацию.
Литература 1. Руководство по хирургической стоматологии и челюстно-лицевой хирургии/ Тимофеев А.А. ‒ 2004. 2. Руководство по общей хирургии/ Ефименко Н.А. — 2006. 3. Хирургическая стоматология и челюстно-лицевая хирургия/ Кулакова А.А., Робустова Т.Г., Неробеева А.И.- 2010. | Код МКБ-10 K11.3 K11.2 |
Гнойный паротит — лечение в Москве
Источник
Послеоперационный паротит
Слюна у здоровых людей обладает бактерицидным свойством.
Воспаление околоушных желез (паротит) является редким осложнением послеоперационного периода. Заболевание возникает у больных пожилого возраста, у больных с тяжелыми сопутствующими заболеваниями, а также у пациентов с сахарным диабетом.
Заболевание возникает на второй неделе после операции, наиболее часто при длительной назогастральной интубации. Причинами заболевания является дегидратация и нарушение гигиены ротовой полости. Снижение секреции слюны сопровождается инфицированием протоков околоушной железы стафилококками из ротовой полости, развитием воспаления и нарушением оттока слюны из долек железы, что приводит к инфицированию долек и формированию в них множественных абсцессов.
При общей анестезии, введении атропина и возникает при снижении секреции слюны. Однако
Клиническая картина проявляется припухлостью и болезненностью в области угла нижней челюсти, затем присоединяется лихорадка и лейкоцитоз, гиперемия кожи и боль в области железы, а также выделении капелек гноя из отверстия протока железы. Пальпаторно определяется инфильтрат, флюктуация выявляется редко, даже при формировании абсцессов. В тяжелых случаях возникает флегмона шеи и сдавление трахеи.
Профилактика заключается в гигиена рта, предупреждении дегидратации и контроле за использованием антихолинергических лекарств. Для стимуляции секреции слюны применяют жевательную резинку и леденцы.
При появлении признаков паротита, необходимо отправить секрет желеды на бактериологическое исследование и проводить антибактериальную терапию (как правило ванкомицином).
При неэффективности консервативного лечения и прогрессировании заболевания показано оперативное лечение — разрезы для вскрытия абсцессов следует проводить учитывая возможность повреждения лицевого нерва.
Метаболические осложнения
Сахарный диабет
Декомпенсация сахарного диабета в послеоперационном периоде провоцируется несколькими факторами: несвоевременной диагностикой сахарного диабета, необоснованным снижением дозы применяемого до операции инсулина, травматичностью хирургического вмешательва, неадекватностью анестезиологического пособия, гнойно-септическими заболеваниями и осложнениями, тромбоэмболией легночной артерии, инфарктом миокарда и нарушением мозгового кровообращения.
Обменные нарушения при сахарном диабете захватывают весь организм и могут быть реализованы в функциональных расстройствах всех жизненно важных органов. Стрессорная реакция сопровождается усиленным распадом гликогена в печени и мышцах, а также возрастанием неоглюкогенеза из липидов и лабильных белков. Усвоение тканями глюкозы нарушается, так как на таком метаболическом фоне резко снижается концентрация иммунореактивного инсулина (что приводит к значительному повышению концентрации глюкозы в крови).
Декомпенсация сахарного диабета сопровождается развитием гиперосмотичности, кетоацидозом или лактоцидозом.
Клиническая картина характеризуется нарушением дыхания, изменением артериального давления и мышечного тонуса, тонуса глазных яблок, появлением запаха ацетона изо рта. Клиническая картина декомпенсации сахарного диабета может имитировать тромбоэмболию легочной артерии, острый инфаркт миокарда, отек легких или острую почечную недостаточность.
Нередко клиническая картина декомпенсации сахарного диабета протекает с болями в животе, напряжением мышц передней брюшной стенки, парезом желудочно-кишечного тракта, что провоцирует клинику «острого живота».
Декомпенсация сахарного может сопровождаться церебральной недостаточностью, которая клиническа напоминает геморрагический инсульт или отек мозга.
Инсулинотерапия и инфузионная терипия осуществляется на фоне мониторинга глюкозы крови, рН крови, электролитов крови и других биохимических показателей.
Тиреотоксичекий криз
Тиреотоксический криз возникает в первые часы после резекции щитовидной железы преимущественно у женщин молодого возраста, которые длительное время страдали тиреотоксикозом. Редко тиреотоксический криз выявляется в первые часы после экстренного оперативного вмешательства на органах брюшной полости у больных с сопутствующим тиреотоксикозом, а также при травме. Полагают, что в патогенезе этого осложнения имеет значение повышенное содержание тироксина в крови и внезапное снижение гормона после операции, острая надпочечная недостаточность и иммунологические нарушения.
Клиническая картина характеризуется чувством жара, появлением сухости во рту, покраснением кожи, повышением температуры тела (может достигать 40-41С), энцефалопатией (проявляется беспокойством, тремором, чувством страха, заторможенностью), тахикардией, аритмией, повышением артериального давления, которое при прогрессировании заболевания сменяется гипотонией. Иногды отмечается тошнота, рвота, диарея, боли в животе как следствие повышенной моторной активности желудочно-кишечного тракта.
Лечение заключается в оксигенотерапии, внутривенном введении растворов глюкозы, снижением температуры тела с помощью противовоспалительных препаратов и охлаждения пациента. При отсутствии сердечной недостаточности дополнительно назначают бета-блокаторы (пропранолол в виде таблеток 40-80 мг через 6 часов или внутривенно 1мг/мин до уменьшения тахикардии, но не более 10 мг). При сердечной недостаточности необходима инотропная поддержка и диуретики. Дополнительно применяют внутривенное введение 200 мг гидрокортизона, затем по 100 мг каждые 8 часов до купирования криза.
Послеоперациннная острая недостаточность надпочечников
Острая надпочечниковая недостаточность отражает несоответствие между подребностью в глюкокортикостероидах и содержанием этих гормонов в крови. Причинами снижения секреции гормонов горы надпочечников является хирургическая агрессия и постагрессивная реакция, когда продукция гормонов снижается вследствие предшествующих органных или функциональных изменений коры надпочечников. Наиболее часто подобное состояние возникает после операций на фоне болезни Адиссона или кровоизлияния в надпочечники, а также у больных, длительно принимавших глюкокортикоидные гормоны до операции.
Клиническая картина характеризуется повышением температуры тела, болями в животе и артериальной гипотензией, которая резистентна к лекарственному лечению (кроме глюкокортикоидных гормонов). Внутривенное введение 200 мг гидрокортизона сопровождается стабилизацией состояния больного.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
12.02.20159.9 Mб18Памятка.pdf
- #
- #
Источник
ПАРОТИТ
Паротит (parotitis; греч. para около + us, otos yxo + -itis) — воспаление околоушной слюнной железы. В зависимости от этиологических факторов различают неспецифический, специфический и вирусный Паротит (см. Паротит эпидемический). Кроме того, следует выделять аллергический Паротит.
Неспецифический паротит подразделяют на острый и хронический.
Острый неспецифический паротит
Острый неспецифический паротит возникает вследствие различных причин, к-рые могут быть как местными (травма околоушной железы, попадание инородного тела в проток железы, воспалительные процессы в окружающих железу тканях), так и общими (инфекционные болезни, оперативные вмешательства, особенно на органах брюшной полости).
В гнойном отделяемом из протока воспаленной околоушной железы (см.) обнаруживают стафилококк, пневмококк, диплококк, стрептококк, кишечную палочку и другие микроорганизмы. Сочетание различных микроорганизмов, в т. ч. анаэробов, может явиться причиной гангренозного П. Воспалительный процесс развивается при внедрении возбудителей инфекции из полости рта через устье околоушного протока в ткань железы. Кроме того, возбудители инфекции могут распространяться гематогенно или лимфогенно; это подтверждается нахождением в ткани воспаленной железы микроорганизмов, ставших причиной инф. заболевания, осложнившегося П.
Решающим моментом в патогенезе Паротита считают гипосаливацию, к-рая возникает при ряде инфекционных болезней, после операций, а также в результате местных повреждающих воздействий, напр, травмы околоушной железы.
По данным И. В. Давыдовского, различают три формы острого неспецифического П.: катаральную (серозную), гнойную и гангренозную. При катаральном П. возникает отек, гиперемия, лейкоцитарная инфильтрация железистой ткани, набухание и слущивание эпителия протоков. В протоках железы скапливается вязкий секрет, состоящий из слущенного эпителия и микроорганизмов. При гнойном П. происходит дальнейшее увеличение лейкоцитарной инфильтрации ткани железы, в результате чего возникает гнойное расплавление отдельных ее участков. Одновременно резко уменьшается количество выделяемой слюны, вплоть до полного прекращения слюноотделения. Гангренозный П. характеризуется диффузным гнойным процессом в железе, расплавлением паренхимы и нередко заканчивается гибелью всей железы.
Острый неспецифический П. начинается с появления чувства сухости во рту, припухания железы и болевых ощущений в области железы, усиливающихся при еде. Ухудшается общее состояние, повышается температура. Развитию П., возникающего в результате травмы железы или попадания инородного тела в околоушный проток, предшествует период задержки слюны (см. Сиалостаз), сопровождающийся возникновением приступообразных болей, так наз. слюнной коликой. П. при инф. болезнях развивается обычно во второй половине болезни, после оперативного вмешательства — на 3-4-й день.
При остром серозном Паротите железа при пальпации малоболезненна, кожные покровы с подлежащими тканями не спаяны, цвет их не изменен. Рот открывается свободно. Слизистая оболочка в области устья околоушного протока гиперемирована, слюна из протока не выделяется или ее отделение скудное, а при массировании железы из протока выделяется густая, вязкая слюна.

Рис. 1. Лицо больного с острым паротитом: видна диффузная припухлость в области левой околоушной железы и окружающих ее мягких тканей.
При остром гнойном П. усиливаются боли в области железы, ухудшается общее состояние, нарастают явления интоксикации, температура тела повышается до 38-39°. Припухлость железы увеличивается, распространяется на щечную, подглазничную, височную, подчелюстную области (рис. 1), кожа спаивается с подлежащими тканями, краснеет. При пальпации в области железы определяется плотный болезненный инфильтрат, иногда участки флюктуации. Рот открывается с трудом. В полости рта отмечается значительный отек и гиперемия слизистой оболочки на стороне поражения, а из устья протока — обильное выделение гноя.
Течение острого гангренозного П. тяжелое, сильно выражены явления интоксикации. Наблюдается разлитое гнойное расплавление железы, одновременно гнойный процесс захватывает прилежащие ткани. При вскрытии гнойных очагов и отторжении участков железы возникают свищи. Гангренозный П. чаще наблюдается у ослабленных больных, страдающих тяжелыми хроническими заболеваниями (сахарный диабет, цирроз печени и т. д.).
Осложнения при остром П. могут наблюдаться как в ранние, так и в отдаленные сроки от начала заболевания. К ранним осложнениям относится распространение гнойного процесса в окологлоточное пространство, средостение, прорыв гноя в наружный слуховой проход, гнойное расплавление стенок крупных сосудов, тромбоз яремных вен и мозговых синусов, парез мимических мышц вследствие вовлечения в гнойный процесс лицевого нерва. К поздним осложнениям относятся слюнные свищи (см.) и гипергидроз (см.), выражающийся в повышении функции потовых желез кожи, покрывающей околоушную железу.
Диагноз острого П. ставится на основании анамнеза и характерной клин, картины. Важно своевременно определить начало гнойного расплавления железы и установить показания к оперативному вмешательству.
При остром серозном П. с целью повышения саливации назначают 1% р-р пилокарпина; для ликвидации воспалительных явлений в околоушный проток ежедневно в течение 5-6 дней вводят антибиотики (одновременно их вводят внутримышечно), а также протеолитические ферменты, р-р фурацилина. Антибактериальное лечение сочетают с новокаиновой или тримекаиновой блокадой, для этого ткани, окружающие железу, инфильтрируют р-ром анестетика с антибиотиками или протеолитическими ферментами (4-6 раз на курс). На область железы назначают также инфракрасное (соллюкс) и УФ-облучение, УВЧ-терапию, мазевые повязки. При гнойном П. проводят антибактериальную, противовоспалительную, гипосенсибилизирующую и общеукрепляющую терапию, а при гангренозном дополнительно в зависимости от вида анаэробных возбудителей вводят соответствующие сыворотки (см. Анаэробная инфекция). При гнойном и гангренозном П. показано вскрытие гнойных очагов с последующим их дренированием.
При своевременно начатом лечении воспалительные явления при серозном и гнойном П. удается обычно ликвидировать на 10-15-й день, при гангренозном — на 5 — 6-й неделе. После серозного П. функция железы восстанавливается полностью. Гнойный и гангренозный П. также заканчиваются выздоровлением, но при этом происходит замещение участков железы, подвергшихся нагноению, рубцовой тканью, что приводит к снижению секреции. Иногда острый П. может давать повторные вспышки воспалительного процесса и переходить в хрон. П.
Профилактика Паротита при инфекционных болезнях, а также после операций заключается в уходе за полостью рта, стимуляции слюноотделения, что производится путем орошения слизистой оболочки рта 0,5 — 1% р-ром гидрокарбоната натрия или лимонной к-ты, внутрь назначают 1% р-р пилокарпина.
Хронический неспецифический паротит
Хронический неспецифический паротит чаще возникает как первичное заболевание, реже как исход острого П. Хронический неспецифический П. часто сопутствует заболеваниям, ведущим к снижению неспецифической резистентности организма, таким, как гипертоническая болезнь, полиартриты, заболевания поджелудочной железы и желудка, нервной системы, а также наблюдается при синдроме Шегрена (см. Шегрена синдром), синдроме Микулича (см. Микулича синдром).
При хрон, неспецифическом П. в протоках околоушной железы обнаруживают ту же флору, что и при остром П.
В зависимости от локализации патол. процесса различают паренхиматозный, интерстициальный П. и хрон, сиалодохит.
При паренхиматозном Паротите наблюдается лимфоцитарная инфильтрация стромы железы, расширение, а местами запустевание протоков и концевых отделов железы; просветы других выводных протоков кистозно расширены. В паренхиме железы возникают микроабсцессы, с последующим разрастанием в них грануляционной ткани. При хрон, спало до-хитах (см. Сиаладенит) аналогичные явления развиваются в области главного выводного протока железы. При интерстициальном П. отмечается разрастание межуточной соединительной ткани, замещающей строму железы и сдавливающей паренхиму.

Рис. 2. Лицо больной с хроническим паротитом: видна отграниченная с четкими контурами инфильтрация правой околоушной железы.
Клиническая картина хрон. П. характеризуется длительным бессимптомным течением с периодическими обострениями, когда появляется болезненное, одно- или двустороннее припухание околоушной железы (рис. 2), недомогание, повышение температуры. Особенно эти явления выражены при паренхиматозном П. При массировании железы из околоушного протока обильно выделяется густая слюна с примесью гноя, хлопьев слизи. Интерстициальный П. протекает менее выражено; однако для него характерно стойкое снижение функции железы. При хроническом сиалодохите воспалительный процесс локализуется в околоушном протоке и протоках I-V порядка. Околоушная железа при этом нормальных размеров и консистенции, иногда незначительно увеличена. Околоушный проток утолщен, имеет вид эластичного тяжа, из него обильно выделяется густая, мутная слюна с отдельными комочками слизи.
Наблюдаются те же осложнения, что и при остром неспецифическом П., но встречаются они значительно реже. При длительном течении болезни снижается слюноотделение (см.).
Диагноз хрон, неспецифического П. устанавливается на основании анамнеза и клин, картины заболевания. Для подтверждения диагноза проводят дополнительные исследования, такие как цитол, исследование слюны (см.), сиалографию, радиосиалографию (см. Сиалография, радиоизотопная), эхографию (см. Ультразвуковая диагностика) и сиалометрию.

Рис. 3. Сиалограмма околоушной железы при хроническом паренхиматозном паротите: стрелками указаны многочисленные округлые полости различных размеров.
Для проведения дифференциальной диагностики между отдельными формами хрон. П. и другими заболеваниями, локализующимися в области околоушной железы, используют сиалографию. При этом определяется дефект заполнения протоков железы, возникающий вследствие рубцевания отдельных участков железы после абсцедирования. Равномерное сужение всех протоков железы и увеличение ее размеров характерно для интерстициального П., контуры протоков при этом четкие, ровные; в поздней стадии протоки становятся прерывистыми, а контуры их — неровными. Обнаружение на сиалограмме множественных полостей округлой или неправильной формы с четкими контурами размером от 1 до 10 мм позволяет поставить диагноз паренхиматозного П. (рис. 3). При хрон, сиалодохите на спалограмме определяется неравномерное расширение околоушного протока и протоков I-V порядков, контуры протоков четкие, но неровные. В случае повышенной проницаемости стенок протоков для контрастного вещества у больного можно предположить синдром Шегрена.
Применение пантомографии (см.) в сочетании с сиалографией околоушных желез дает возможность исследовать одновременно обе околоушные железы и установить степень их изменений.
Лечение начинают с введения в околоушный проток лекарственных средств (антибиотиков, протеолитических ферментов, р-ра фурацилина) — ежедневно в течение 5-6 дней. Новокаиновые или тримекаиновые блокады проводят каждые 2 — 3 дня (на курс 10 -12 раз). После курса блокад рекомендуется продольная гальванизация области слюнной железы (30 процедур). Для усиления секреции железы применяют галантамин. Для повышения тонуса слюнных протоков и усиления функции железы проводят диадинамотерапию, амплипульстерапию или флюктуоризацию (см. Импульсные токи).
С целью предупреждения чрезмерного развития соединительной ткани и для рассасывания остаточных инфильтратов назначают электрофорез 6% р-ра йодида калия или лидазы, ультразвук на область железы в сочетании с парафино- или озокеритолечением.
Оперативное лечение при хроническом Паротите применяется редко. В поздних стадиях паренхиматозного П., осложненного частыми обострениями проводится гхаротидэктомия с сохранением ветвей лицевого нерва (см. Околоушная железа). При хрон, сиалодохите эффективно оперативное расширение околоушного протока.
С целью профилактики обострения в протоки железы периодически (курсами) вводят йодолипол, внутрь назначают 2-10% р-р йодида калия.
По данным И. Ф. Ромачевой, полное выздоровление при хрон, неспецифическом П. наблюдается лишь в незапущенных случаях болезни, в остальных случаях отмечается лишь улучшение состояния больных при регулярном диспансерном лечении.
Специфический паротит
Специфический паротит в зависимости от этиологии может быть актиномикозным, туберкулезным и сифилитическим. Встречается редко.
Актиномикозный паротит возникает в результате внедрения лучистых грибков через проток железы (первичный) или при переходе специфического процесса из окружающих тканей (вторичный). Воспалительные явления в железе развиваются медленно. В разных отделах железы периодически возникают абсцедирующие очаги, процесс распространяется на окружающие ткани. Самочувствие больного ухудшается, температура повышается до 38-39°. После вскрытия абсцессов наружу состояние больного стабилизируется до очередного обострения. Диагноз актиномикозного П. ставят на основании исследования гноя, в к-ром находят друзы актиномицетов (см. Актиномикоз). Лечение проводится как при остром неспецифическом гнойном П. в сочетании с иммунотерапией актинолизатом.
Туберкулезный паротит встречается при генерализованных формах туберкулеза легких и лимфатической системы. Заболевание протекает медленно, не имеет характерной клин, картины. Со временем выявляется плотная припухлость с участками размягчения; не исключено абсцедирование. Иногда в процесс вовлекается лицевой нерв. Диагностика туберкулезного П. затруднительна: для обнаружения микобактерий необходимо исследовать пунктат из очагов размягчения или абсцедирования. Лечение специфическое (см. Туберкулез).
Сифилитический паротит чаще наблюдается в третичном периоде сифилиса. Характерно развитие гуммозных очагов в строме железы и сдавление паренхимы. Заболевание протекает медленно, скрыто, не имеет характерных признаков, может симулировать рост злокачественной опухоли. Существенное значение в диагностике сифилитического П. имеет наличие в анамнезе у больного сифилиса, а также проведение серологических реакций. Лечение специфическое (см. Сифилис).
Аллергический паротит
Аллергический паротит представляет собой острое или хрон, воспаление околоушной железы, возникающее вследствие сенсибилизации организма к эндогенным или экзогенным аллергенам. Среди аллергенов, вызывающих П., различают бактериальные антигены из очагов хрон, инфекции, нек-рые лекарственные средства (антибиотики, салицилаты, йод и др.), пищевые продукты (яйца, молоко, мед и т. д.).
В патогенезе аллергического П. ведущая роль принадлежит аллергическим реакциям немедленного типа, но встречаются случаи П., протекающие по типу гиперчувствительности замедленного типа (см. Аллергия).
Аллергический П. начинается остро. Иногда уже при жевании возникает боль в околоушной железе, происходит ее увеличение и уплотнение, затрудняется открывание рта и глотание, снижается слюноотделение, повышается температура тела. В легких случаях эти явления держатся недолго, и уже через 2-3 часа уменьшается отек околоушной железы, исчезает ее болезненность, восстанавливается саливация, нормализуется температура. Заболевание может длиться несколько суток и обычно заканчивается выздоровлением. Встречается и хрон, рецидивирующее течение аллергического П., для к-рого характерно периодическое увеличение железы, задержка секрета в слюнных протоках, болезненность железы при пальпации в период поступления экзогенных аллергенов или сенсибилизации к аутомикрофлоре. В период ремиссии все клин, симптомы сглаживаются или полностью исчезают. Воспаление околоушной железы аллергического генеза часто сочетается с поражением других слюнных желез, а также суставов.
Диагноз устанавливается на основании типичного клин, течения, характерной микроскопической картины секрета железы (наличие в слюне эозинофилов, кристаллов Шарко- Лейдена, разрушенных лимфоцитов), а также специального аллергологического обследования.
Аллергический Паротит следует дифференцировать с эпидемическим П., с П. инфекционного, травматического и послеоперационного происхождения.
После исключения подозреваемых в отношении аллергизирующего воздействия медикаментов и пищевых продуктов, назначают антигистаминные и гормональные средства, проводят симптоматическую терапию, а также лечение очагов хронической инфекции.
Библиография: Зедгенидзе Г. А. Рентгенодиагностика заболеваний слюнных желез, Л., 1953; Клементов А. В. Операции на околоушной слюнной железе, в кн.: Оперативная челюстно-лицевая хирургия, под ред. М. В. Мухина, с. 266, JI., 1963; он же, Паротиты, Калининград, 1967; Ногаллер А. М. Аллергия и хронические заболевания органов пищеварения, М., 1975; Робустова Т. Г. Актиномикоз челюстно-лицевой области и шеи, М., 1966; Ромачева И. Ф. и др. Обследование больных с заболеваниями слюнных желез, Стоматология, № 4, с. 57, 1972; Руководство по хирургической стоматологии, под ред. А. И. Евдокимова, с. 226, М., 1972; Сазама Л. Болезни слюнных желез, пер. с чешек., Прага, 1971; Солнцев А. М. и Колесов В. С. Хирургия слюнных желез, Киев, 1979; Diseases of the salivary glands, ed. by R. M. Rankow a. I. M. Polayes, Philadelphia, 1976; Interlandi J. Controlling allergic parotitis from foods, Illinois med. J., v. 141, p. 541, 1972; Кitamura T. Atlas of diseases of the salivary glands, Tokyo, 1972; Lehrbuch der klinischen Allergie, hrsg. v. K. Hansen u. M. Werner, Stuttgart, 1967; PfeifferK. Die Rontgendiagnostik der Speicheldriisen und ihrer Ausfiihrungsgange, Handb, med. Radiol., hrsg. v. L. Diethelm u. a., Bd 8, S. 308, B., 1968; Schulz H.-G. Das Ront-genbild der Kopfspeicheldriisen, Lpz., 1969.
Т. Г. Робустова; А. М. Ногаллер (алл.), И. Ф. Ромачева (рент.).
Источник