Остаются и следы после кори
Содержание статьи
Лечение кори

Лечение кори входит в круг важнейших задач нашей клиники, ведь это острое инфекционное вирусное заболевание, которое чревато летальным исходом. Согласно статистике, корь — одна из основных причин детской смертности во всем мире, в 2011 году из-за нее умерло 158 000 человек, причем большая часть — дети до 5 лет.
Симптоматика
В первые дни, вплоть до четырех недель, болезнь проходит бессимптомно. Это инкубационный период. После него появляются симптомы, похожие на ОРЗ:
- Высокая температура вплоть до 40,5° С,
- Навязчивый сухой кашель,
- Слабость,
- Раздражительность и вялость,
- Сиплость голоса,
- Снижение аппетита вплоть до полного отказа от еды,
- Головная боль,
- Ухудшение сна.
Прочие симптомы:
- Конъюнктивит (воспаление оболочки глаза),
- Слезотечение,
- Светобоязнь,
- Красные пятна на небе,
- Хрипы, одышка.
На второй день болезни появляется важный признак — пятна Бельского-Филатова-Коплика. Это мелкие белесые высыпания с красной каймой на внутренних сторонах щек. На 4-5 день появляется коревая сыпь на лице, за ушами, на шее, туловище, разгибательных поверхностях ног и рук, в том числе пальцах.
Корь, симптомы и лечение которой должен выявлять и назначать только врач, бывает и у взрослых. В этом случае проявление те же, но гораздо тяжелее.
Диагностика
Диагностика кори проводится на основании осмотра больного и данных лабораторного и вирусологического исследования. В качестве последних используются:
- Общий анализ крови,
- Общий анализ мочи,
- Серологическое исследование,
- Рентген грудной клетки,
- Электроэнцефалография (если есть осложнения со стороны нервной системы),
- Выделение вируса из крови и отделяемого ликвора (спинномозговой жидкости) или зева.
Лечение
Препаратов для специфического лечения до сих пор не разработано, поэтому оно в основном симптоматическое. Обычно лечение кори у детей и взрослых проводят на дому, причем огромное значение имеет то, насколько хорошо организованы гигиенические условия содержания больного, уход за ним и ограничение контакта со здоровыми людьми.
В течение всего лихорадочного периода рекомендован строгий постельный режим, кровать при этом нужно установить головой к окну, чтобы свет не раздражал глаза. Комнату нужно как можно чаще проветривать.
Чтобы снять кожный зуд и боль, рекомендуется каждый день ополаскивать тело и умываться лечебным раствором, включающим синтетический танин. Также должен обеспечиваться качественный туалет видимых слизистых оболочек, рот нужно часто полоскать.
Назначается особая диета. Она должна быть полноценной, легкоусвояемой, преимущественно молочно-растительной. Пища должна быть жидкая или полужидкая. Нужно пить много жидкости, это могут быть фруктовые соки.
Что касается лекарств, то назначаются отхаркивающие, муколитические препараты, противовоспалительные аэрозоли для лечения воспаления дыхательных путей. В обязательном порядке назначается также комплекс витаминов, десенсибилизирующие средства, а также витаминные капли в глаза и промывание рта и глаз 2% содовым раствором или раствором ромашки.
Критериями правильности лечения выступают стабилизация состояния на 5-й день от начала высыпаний и отсутствие осложнений.
Как предупредить осложнения
К их числу относится следующее:
- Ларингит,
- Круп (стеноз гортани),
- Трахеобронхит,
- Отит,
- Первичная коревая пневмония,
- Вторичная бактериальная пневмония,
- Коревой энцефалит,
- Гепатит,
- Лимфаденит,
- Мезентериальный лимфаденит,
- Подострый склерозирующий панэнцейфалит (редко).
При своевременной диагностике и правильном лечении появление таких осложнений маловероятно. Особенно важно строго соблюдать лечение при ослабленном организме, а также если заболел младенец.
Профилактика кори
Главной мерой остается всеобщая вакцинация, причем чтобы иммунитет выработался, рекомендуется две дозы вакцины. Известно, что защитное действие вакцины длится в течение многих лет. Врачи также говорят, что вакцинация может помочь и при введении в течение нескольких дней после заражения.
Часто задаваемые вопросы
1. Чем отличается корь от коревой краснухи?
Ответ: Краснуха начинается не так резко, при ней температура повышается не выше 38 С либо не повышается вовсе. Больной обычно чувствует себя хорошо. Главный признак краснухи — увеличение шейных и затылочных лимфоузлов, что проявляется за неделю до появления сыпи. В отличие от кори, последняя может покрыть все тело всего за несколько часов. Чаще всего она появляется на ягодицах, спине, пояснице, разгибательных поверхностях рук и ног.
2. Вакцина защищает от кори на 100%?
Ответ: Уровень защиты вакцины от вируса — 96-98%.
3. Если мать переболела корью, сохраняется ли у ее ребенка иммунитет?
Ответ: В этом случае иммунитет будет у ребенка до 3-месячного возраста. Именно столько времени сохраняется материнская защита. После этого малыша нужно будет привить, чтобы у него выработался собственный иммунитет.
4. Остаются ли шрамы после сыпи?
Ответ: В течение двух недель после того, как сыпь прошла, на коже могут оставаться коричневые следы, но появление рубцов или шрамов маловероятно.
Источник
Болезнь красных пятен. В чем опасность кори и как избежать недуга?
Считается, что в довакцинальный период корью переболело до 90% населения мира в возрасте до 15 лет. Число же смертей достигало пятизначных цифр. Прививки в одно время решили эту проблему. Однако сейчас на волне отказа от вакцинации грозная болезнь снова возвращается. Вспышки кори уже отмечаются в некоторых государствах Европы, есть она и в России. Что надо знать о такой «детской», но такой опасной болезни, АиФ.ru рассказала врач-иммунолог Анна Шуляева.
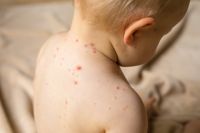
Несложно перепутать
Корь нередко путают с ОРВИ. Немудрено, потому что она очень похожа на вирусную простудную инфекцию. Начинается ее течение со стандартных катаральных проявлений — насморка, подкашливаний, слабости, которая нарастает на фоне интоксикации организма. Однако можно выделить такую отличительную особенность, как поражение слизистой глаз — на фоне кори начинают развиваться светобоязнь, слезотечение, покраснение конъюнктивы. Также появляются специфические следы в ротовой полости и на губах, которые называются пятнами Филатова-Коплика. И они как раз являются характерной особенностью кори — если открыть рот, то на всех слизистых оболочках рта и губ будут эти яркие покраснения.

Важно понимать
Инкубационный период этого заболевания 8-17 дней, однако он может быть и длиннее — до 21 дня, если с профилактическими целями ребенку вводили иммуноглобулин. Ближе к концу инкубационного периода могут возникать такие симптомы, как повышенная утомляемость, першение в горле, небольшое повышение температуры.
Человек с корью, который еще не знает о том, что он заразен, становится таковым за 2 дня до появления первых признаков заболевания, но уже через 5 дней после появления сыпи он больше не заразен.
Примерно через 10 дней после заражения начинает повышаться температура до высоких значений, которая сохраняется 3-7 дней.
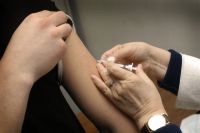
Отдельное внимание следует уделить пятнам. Они появляются на 3, 5 и даже 8 день заболевания. При этом пятна могут быть не только во рту. Они появляются и на коже. Сначала они красные, но затем, когда краснота сходит, остаются пигментные отметки. То, что это последствия кори, можно распознать, просто надавив на эти следы. Если они не уходят и не меняют цвет, то это корь. Также эти пятна могут шелушиться. Надавливание на пигментацию — один из способов дифференциальной диагностики при кори, который позволяет отличить ее от аллергии и т.д.
Если мы говорим про сыпь на коже, она обычно начинается с лица и затем спускается вниз. Если мы видим, что появилась сыпь на лице, стоит заглянуть в рот, чтобы с большой долей вероятности определить заболеваний. Уходит сыпь также — сначала с лица, а потом с тела.
Опасность кори
Корь чревата своими осложнениями. Чаще всего на ее фоне начинает развиваться пневмония. Кроме того, могут быть отиты, проблемы с легкими, болезни суставов и т.д.
У детей до года часто есть иммунитет от матери. На его фоне корь нередко протекает смазано. Например, может не быть пятен во рту, сыпь на теле значительно бледнее и меньше, держится до недели. Однако в таком случае ситуация еще более опасна, поскольку чревата тяжелыми вторичными инфекциями.
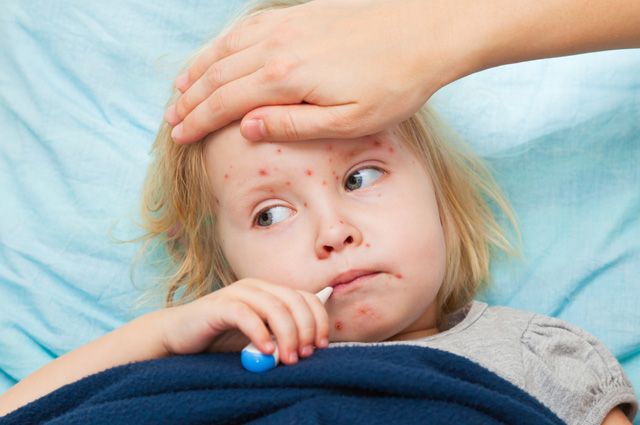
Корь у взрослых
Детское заболевание, которое детьми переносится проще и требует лечения дома, у взрослых протекает с большими проблемами и почти всегда требует нахождения пациента в стационаре. Взрослые в большей мере подвержены развитию осложнений. Приходится лечиться антибиотиками, потому что у взрослых больше выражена интоксикация, имеется сильная головная боль, высокая температура, очень сильно болит горло, присоединяются катаральные эффекты — насморк, кашель и прочие ярко выраженные симптомы.

Как лечить у детей
Диагностику кори проводят в лаборатории посредством таких анализов, как смывы из носоглотки и из глаз, а также общее исследование мочи. Терапия, как правило, симптоматическая. Антибиотики подключают, только если началась какая-то вторичная инфекция или развиваются осложнения. Нередко советуют использовать витаминотерапию — это витамин А и витамин С. Также детям могут предлагать антигистаминные препараты, например, если сыпь сопровождается отечностью. Обычно детей лечат дома, но период лечения долги — 3-4 недели.
Профилактика проблемы
Лучший способ защитить себя от кори, которая практически на 100% заразна — это прививка. Ее делают в 2 этапа: в год и в шесть лет. Это единственный вариант без проблем получить иммунитет от кори. У привитого человека все же может произойти заражение, но протекать болезнь будет заметно легче. Также не будет и такого числа осложнений.
Прививки от кори есть разные: поликомпонентные — корь-краснуха-паротит, монокомпонентные. Детям, как правило, ставят сразу тройную вакцину, взрослым и при ревакцинации предлагают монокомпонентную.
Источник
ЗдоровьеВозвращение кори:
Чем опасна болезнь
и как от неё защититься
О некоторых болезнях, когда-то приводивших к эпидемиям, благодаря вакцинации удалось забыть — например, натуральная оспа, унёсшая жизни миллионов людей, сейчас существует только в лабораториях. К сожалению, в 2019 году ВОЗ назвала антипрививочное движение одной из главных угроз для человечества — а во всём мире регистрируются вспышки вроде бы исчезнувших заболеваний. По данным ВОЗ, в прошлом году в России было зарегистрировано 2256 случаев кори; в Украине ситуация гораздо сложнее — более 53 тысяч случаев за 2018 год. Рассказываем, чем опасна корь и как от неё защититься.
Текст: Ксения Акиньшина
Корь — одно из самых заразных заболеваний в мире. Вирус передаётся воздушно-капельным путём — при чихании, кашле и близком общении. Вирус остаётся активным в воздухе и на поверхностях до двух часов, очень легко распространяется с потоком воздуха — например, через системы вентиляции, так что соблюдение правил гигиены защититься от кори не помогает. Заболевший человек может передавать вирус до появления сыпи и до четырёх дней после её исчезновения.
Первые симптомы болезни обычно начинаются через неделю-две после заражения: поднимается температура, краснеют и слезятся глаза, появляется кашель и насморк. Всё это очень похоже на течение острой респираторной вирусной инфекции. Но через два-три дня после первых симптомов на слизистой оболочке во рту появляются так называемые пятна Коплика — мелкие белесовато-серые пятна с красной каймой. Чаще всего они располагаются с внутренней стороны щёк, позади нижних коренных зубов. Это самый ранний и бесспорный симптом кори.
Через три-пять дней после начала заболевания начинается второй период болезни — высыпания. Сыпь в виде мелких розовых пятен быстро распространяется по всему телу. Сначала высыпания появляются на лице — на линии роста волос, затем опускаются ниже, к шее, туловищу, рукам, ногам и стопам. Розовые пятна превращаются в ярко-красную зудящую сыпь. В этот период температура может повышаться до 40 градусов, может усиливаться кашель. Порядок появления и исчезновения сыпи очень характерен при кори: на шестой или седьмой день болезни сыпь распространяется на грудь, спину, живот и бёдра, а на восьмой день, достигнув обеих стоп, она начинает исчезать в той же последовательности — голова, лицо, шея и так далее. Ещё некоторое время после этого на месте высыпаний сохраняются коричневатые пятна.
Если бы всё ограничивалось сыпью и высокой температурой, корь не была бы так страшна — но у трети заболевших развиваются осложнения. Чаще всего это происходит у маленьких (до пяти лет) детей и у взрослых (старше двадцати лет). Самые частые осложнения кори — инфекции уха, которые могут приводить к потери слуха, а также диарея. Кроме того, у одного из двадцати детей развивается пневмония, у одного из тысячи — энцефалит (отёк мозга), и один или два ребёнка из тысячи умирают в результате кори. Среди детей наиболее частая причина смерти — пневмония, среди взрослых — энцефалит.
Кроме того, существует отдалённое осложнение, которое может проявиться через семь или даже десять лет после того, как человек переболел корью. Это подострый склерозирующий панэнцефалит — прогрессирующее заболевание головного мозга. Оно вызывает ухудшение когнитивных способностей и судороги и обычно приводит к летальному исходу. Для беременных корь опасна тем, что может привести к преждевременным родам или рождению ребёнка с недостаточным весом.
Самый высокий риск кори и её осложнений — у маленьких детей, которым не проведена вакцинация. Но заразиться может любой человек, кому не была введена вакцина против кори — или тот, кто после прививки не выработал иммунитет к болезни.
Как и для большинства вирусных инфекций, специфических лекарств против кори не существует. Всё, что можно сделать, — проводить поддерживающую терапию, чтобы избежать осложнений. Важно полноценное питание, обильное питьё; при рвоте и диарее вводят растворы, помогающие восстановить баланс жидкости и электролитов. При инфекции глаз, ушей и при пневмонии назначают антибиотики. В исследованиях было продемонстрировано, что при недостатке витамина А двукратное введение этого витамина помогает снизить частоту осложнений, связанных с поражением глаз, и в ряде случаев снизить смертность.
Единственный способ защиты от кори — это вакцинация. По оценке ВОЗ, в 2000-2016 годах благодаря вакцинации удалось предотвратить 20,4 миллиона случаев смерти от кори. Прививка против кори (а также краснухи и паротита) вводится дважды: в возрасте от 12 до 15 месяцев, когда у младенцев обычно исчезают материнские антитела, переданные им через плаценту, и в 4-6 лет. Вакцина MMR (measles, mumps, rubella — то есть против кори, паротита и краснухи) производится разными компаниями и может быть зарегистрирована под разными наименованиями.
На сайте американского Центра по контролю и предотвращению заболеваний (CDC) есть рекомендации по вакцинации особых групп населения — например, любой человек, путешествующий за границу, в возрасте старше 6 месяцев должен быть привит от кори. Дети, привитые до года, должны получить ещё две дозы вакцины — в возрасте от 12 до 15 месяцев и ещё одну через 28 дней. Женщины репродуктивного возраста, не имеющие лабораторно подтверждённого иммунитета к кори, должны быть привиты как минимум одной дозой вакцины. Во время беременности эта вакцина не вводится.
Большая подборка информационных постов о кори и алгоритмов действий в разных ситуациях (например, после контакта с заболевшим) есть в блоге педиатра Сергея Бутрия. На таких сайтах, как CDC, опубликованы вопросы и ответы про корь, вакцинацию и разные экстренные случаи. После контакта с инфицированным корью человеком нужно выяснить, привиты ли вы против кори и сохранился ли иммунитет — для этого делается анализ на антитела к вирусу кори. Впрочем, вакцинацию можно сделать в любом случае, если нет противопоказаний. Если они есть (например, беременность или тяжёлый иммунодефицит), то можно ввести специальный иммуноглобулин.
В любом случае, учитывая рост заболеваемости, стоит проверить свой статус вакцинации — по возможности поднять медицинские документы. Если вакцина вводилась двукратно, то повторять её не нужно, если однократно, то нужна ещё одна, а непривитым нужно сделать прививку дважды. Если записи недоступны, можно сделать анализ на антитела к вирусу кори и понять, есть ли у вас иммунитет против этой инфекции — а с вакцинацией определиться в зависимости от результатов. Прививку можно сделать бесплатно в городской поликлинике или обратиться в частную, которой вы доверяете.
Фотографии: Kateryna_Kon — stock.adobe.com
Источник
Как выглядит корь, которую никто не видел, и чем она опасна?
Обзор
Говорят, корь вышла из-под контроля, захватила Европу и пол-Японии в придачу, а теперь поглядывает на Россию. Говорят, что из обычной детской инфекции корь выросла в опасного монстра, и всерьёз угрожает жизни и здоровью каждого. А еще говорят, что врачи, которые видели корь вживую, встречаются также редко, как синие киты. Вы все еще боитесь кори? Тогда мы идем к вам!
Давайте разберемся, как отличить корь от ОРЗ до появления сыпи на коже? Выясним, защитит ли вас от кори иммунитет или прививка? А главное, не будем нагнетать панику, так как главная опасность этой инфекции вовсе не в смертельных исходах!
В России небывалая вспышка кори: так ли это?
Нет, пока все штатно. Официально заболеваемость корью равна 17,3 случая на 1 млн человек. Это в 50 раз меньше, чем на Украине, в 15 раз меньше, чем в Греции и в 2,5 раза меньше, чем во Франции. По данным Роспотребнадзора ситуация с корью в нашей стране стабильная.
В 2016 году число заболевших корью в России было рекордно низким, а в последние два года постепенно растет, но это вполне нормально. Раньше вспышки кори наблюдались каждые 2-3 года. После поголовной вакцинации благополучные периоды удлинились до 8-10 лет, но за каждым из них закономерно следует пик заболеваемости. Почему так происходит, и что с этим делать — пока не известно!
В древности корь считали легкой формой натуральной оспы, поэтому латинское название кори — morbilli — означает «малая болезнь». Натуральная оспа приблизительно в половине случаев заканчивалась смертельно и была полностью побеждена с помощью прививок. Последний случай оспы был зарегистрирован в 1977 году в Сомали. Остановить с помощью вакцинации корь пока не удалось.
Почему корь считают страшной болезнью?
Паника вокруг кори выдумана голодными до сенсаций журналистами, возможно есть и другие заинтересованные. На самом деле, корь не сеет смерть вокруг! Главная опасность этой болезни — в её способности распространяться со скоростью эпидемии. Если вы были в контакте с корью и не имеете к ней иммунитета, то заболеете почти наверняка, дней через 10. От одного больного человека вирус легко передается попутчикам в вагоне метро, сотрудникам офиса и даже жильцам целого подъезда в многоэтажном доме. Корь одна из самых заразных болезней в мире!
Обидно, что «контактный источник», распространяя вирус кори, сам еще не знает, что опасен для окружающих. Наиболее заразным человек становится еще за 1-2 дня до первых симптомов недомогания, а когда на теле появляется характерная сыпь, и диагноз уже ясен, вероятность передать кому-то инфекцию стремительно падает.
Кто умирает от кори?
Умереть от кори можно, но сложно. Где-то у половины больных корь сопровождается осложнениями. Обычно это бактериальные инфекции, которые развиваются на фоне ослабленного болезнью иммунитета. Все они, если не запускать, лечатся антибиотиками.
Смертельную опасность представляют только редкие исключения — случаи заражения супербактериями. В группе риска оказываются самые маленькие и слабые, голодные и немощные, а также истощенные онкологией, ВИЧ-инфекцией и другими хроническими болезнями.
Вирусные осложнения кори очень-очень редкие. Наиболее опасное из них — это вирусный энцефалит (0,4-1,8% от всех заболевших). Специфического лечения вирусного энцефалита не существует, антибиотики не действуют. Четверть больных с коревым энцефалитом умирает, а у 20-40% выздоровевших сохраняются стойкие остаточные явления, например, нарушения памяти, зрения или подвижности.
Таким образом, вероятность умереть от кори очень мала, особенно если не заниматься самолечением, а отдаться в руки грамотных врачей с первых дней болезни. Однако если делать выводы о тяжести кори, руководствуясь только данными о смертности, легко стать жертвой заблуждения.
Смертность от кори сейчас составляет 0,2% от числа заболевших (по данным ВОЗ).
Это хороший пример статистики, над которой смеялся когда-то Марк Твен. Реальная смертность от кори отличается на несколько порядков, если рассмотреть отдельно страны с разным уровнем социального развития, а приведенные 0,2% — это «среднее по больнице». Для оценки своих собственных рисков нужно учитывать еще множество факторов, например, вероятность контакта с инфекцией, наличие и давность прививки, доступность и качество медицинской помощи, на которую в случае чего можно рассчитывать.
Для справки: от ветрянки умирает около 0,015%, от свиного гриппа 1,2%, а от туберкулеза 16%.
Как выглядит корь?
В первые 3-4 дня корь очень похожа на ОРВИ, это: температура 38 градусов и выше, сильный насморк, покраснение и рези в глазах, слезотечение, осиплость голоса, першение в горле и сухой кашель. Чтобы в этот период отличить корь от аденовируса или других ОРЗ, чаще заглядывайте больному в рот: на 2-3 день болезни на слизистой щек, около коренных зубов появляются белые пятна, похожие на манку, окруженные красным ободком. Пятна заметны около суток, а затем бесследно исчезают.
На 4-5 день болезни температура спадает, и жизнь вроде как налаживается, но тут же приходит вторая волна болезни: температура до 39-40 градусов и сыпь. Каждый элемент сыпи выглядит как красный прыщик около 2 мм в диаметре мягкий на ощупь. С него как бы сползает краска, расплываясь на коже пятном. Первую сыпь можно обнаружить за ушами, по границе роста волос, на лице. Пятна сливаются, образуя яркие причудливые фигуры. На следующий день сыпь сползает на верхнюю часть туловища и руки, а затем — ниже. Сыпь и температура обычно держатся 3-4 дня, затем наступает выздоровление. На коже еще какое-то время сохраняются буроватые пятна и шелушение. Длительно, иногда месяц и более сохраняется общая слабость.
Не всегда корь протекает типично со всеми стадиями и симптомами. Иногда даже опытный врач может перепутать её с другими инфекциями, например, краснухой, скарлатиной или аллергией. Такое случается.
Кто болел краснухой, корью не болеет?
Нет, это распространенное заблуждение. Краснуху и корь вызывают абсолютно разные вирусы. После краснухи иммунитет обеспечивают одни антитела, после кори — совсем другие. Перекрестно они не работают. Неразбериху в стройные рассуждения вносит сходство некоторых форм кори с проявлениями краснухи и, наоборот. В старых учебниках даже сохранился термин «коревая краснуха». Такой диагноз ставили, если сыпь при краснухе очень напоминала коревую. Лабораторных исследований, с помощью которых можно было уточнить диагноз не было, поэтому случались ошибки. Неправильной диагностикой объясняют, например, повторное заболевание корью. Предполагают, что первая «корь» у этих людей была вовсе не корью, а краснухой.
Раньше корью болели легче, чем в наше время?
Раньше корью болели также, как и сейчас, только чаще. Это была обычная детская инфекция, которую знали в каждом доме. Педиатры того времени считали саму корь не опасной болезнью, но очень боялись осложнений — прежде всего: пневмонии, туберкулеза и сифилиса, которые в те времена не умели лечить. Особенно тяжело болели малыши до 2-3 лет и дети, ослабленные хроническими болезнями и плохим питанием, что и сегодня подтверждается сводками ВОЗ.
После введения всеобщей вакцинации, корь перестала быть поголовной детской болезнью, соответственно и число умирающих ежегодно от кори многократно снизилось. Теперь корью болеют очень редко, но люди всех возрастов. Плюс — появились антибиотики для борьбы с осложнениями. Сам по себе вирус не стал страшнее или, наоборот, безобиднее. Просто теперь появилась вакцина, которая сильно облегчает жизнь.
Если сделана прививка, я не заболею?
Не факт! Иммунитет после болезни и после прививки — не одно и то же. В первом случае он пожизненный, во втором — временный. Срок годности прививки вам никто точно не назовет, а если назовет — не верьте. Официально существуют только приблизительные данные со множеством «если». Если на момент прививки вы были полностью здоровы (даже энтеробиоз у детей может снизить эффективность вакцинации)… Если вакцина была безупречного качества… Если вы периодически сталкиваетесь с диким вирусом, таким образом, обновляя иммунную память, или раз в 10 лет делаете ревакцинацию… Тогда прививка будет долгоиграющей. Если же вы встретили корь однажды в прививочном кабинете и второй раз — сейчас, и между этими встречами прошло более 10-12 лет, скорее всего заболеете. А остатки поствакцинального иммунитета будут для вас бонусом в борьбе с болезнью.
Общепринято считать, что вакцинированные от кори люди болеют легче и, хотя точных данных по частоте осложнений и выраженности симптомов нет, логика подсказывает, что это верное предположение.
Как узнать, есть ли у меня иммунитет?
Хотите узнать наверняка — проведайте больного корью. Это наиболее точный способ определить свой иммунный статус. Если серьезно, то есть второй вариант, правда, менее надежный — сдать анализ крови на антитела к кори (anti-Measles virus IgG). С положительным результатом анализа можно спать спокойно, корь вам пока не грозит. Если их не обнаружится, то иммунитета скорее всего нет. Иногда результат анализа трактуется как «сомнительный» — антитела есть, но в небольшом количестве. Хватит ли вам их для полноценной защиты от инфекции — не известно.
Здесь можно найти исчерпывающую информацию о кори и графике вакцинации.
А здесь рекомендации ВОЗ по профилактике кори.
Может лучше переболеть?
Человек, переболевший корью получает ряд преимуществ. Тема кори для него точно закрыта, так как болезнь оставляет после себя стойкий иммунитет. Особенно важно это для девочек. Нет никакого риска заболеть корью во время беременности — это раз, у ребенка будет врожденный иммунитет в первые 3-4 месяца, а если кормить грудью, то до полугода и дольше — это два. Но болеть корью — это очень тяжело, даже в легкой форме!
Одновременно мучится с насморком, конъюнктивитом, отитом и ларингитом на фоне высокой температуры и яркой сыпи, что характерно для кори, — перспектива безрадостная. У маленьких детей при кори часто бывает ложный круп. Это когда ребенок начинает задыхаться из-за отека мягких тканей в горле. Редко у кого это обходится без вызова скорой помощи. Взрослые переносят корь еще тяжелее. Если краснуху можно не заметить, от ветрянки отделаться парой зеленых пупырышков, а с ОРЗ кое-как отходить на работу, то корь реально валит с ног, причем надолго. Срок нетрудоспособности при кори 15-25 дней, если нет осложнений. Ну, а про осложнения мы уже говорили.
Одним словом, если сосед заболел корью, а у вас нет прививки, — не страшно! Вас не должно бросать в холодный пот от мысли, что вы или ваш ребенок могли заразиться. Обратитесь к врачу, соблюдайте рекомендации. Если будет тяжело, вам введут иммунную сыворотку, которая позволяет перенести болезнь в легкой форме. Но специально отказываться от прививки, не имея оснований, или тащить ребенка на «коревую вечеринку» — сомнительное решение, хотя эпидемии кори в нашей стране пока нет.
Все материалы сайта были проверены врачами. Однако, даже самая достоверная статья не позволяет учесть все особенности заболевания у конкретного человека. Поэтому информация, размещенная на нашем сайте, не может заменить визита к врачу, а лишь дополняет его. Статьи подготовлены для ознакомительных целей и носят рекомендательный характер. При появлении симптомов, пожалуйста, обратитесь к врачу.
Напоправку.ру 2020
Источник