Операция на гнойный паротит
Содержание статьи
Операция при остром гнойном паротите — Студопедия
Цель операции — вскрытие гнойно-некротического очага, дренирование раны до полного отторжения некротических тканей.
Техника:
1. рассечение кожи, подкожной клетчатки и капсулы железы параллельно ходу ветвей лицевого нерва (при расположении гнойно-некротического очага в позадичелюстной части околоушной железы проводят вертикальный разрез, параллельный заднему краю ветви нижней челюсти);
2. расслоение мягких тканей железы тупым способом (во избежание повреждения лицевого нерва);
3. дренаж гнойно-некротического очага.
Оперативное лечение заглоточного абсцесса
Доступ — через рот.
Положение больного — сидя.
Техника:
1. лезвие скальпеля оборачивают марлей, лейкопластырем или ограничивают зажимом, оставляя свободный конец длиной 1 см;
2. вертикальным разрезом глубиной 1 см и длиной 2 см над местом выбухания вскрывают гнойник;
3. после разреза голову больного резко наклоняют кпереди, для профилактики аспирации гноя в дыхательные пути.
Операции при расщелинах лица
Операцию производят в возрасте 10–12 месяцев.
Техника:
1. разрез по краям расщелины на границе кожи и красной каймы;
2. рассечение подкожной клетчатки, мышц и слизистой оболочки полости рта;
3. иссечение избытка слизистой оболочки;
4. послойное наложение швов на слизистую, мышцы, подкожную клетчатку, кожу.
Лекция №3. Топографическая анатомия шеи и операции в области шеи.Топографическая анатомия шеи
Границы:
1. верхняя – линия, проходящая по нижнему краю нижней челюсти, верхушке сосцевидного отростка, верхней выйной линии, наружному затылочному бугру;
2. нижняя (между шеей, верхней конечностью, спиной и грудью) – яремная вырезка грудины, ключица, и линия, проведенная от акромиального отростка лопатки к остистому отростку VII шейного позвонка.
Фронтальной плоскостью, проходящей через поперечные отростки шейных позвонков, шею условно делят на два отдела: передний (собственно шея) и задний (выйная область).
Треугольники шеи и их прикладное значение
1. Внутренний треугольник (ограничен краем нижней челюсти, грудино-ключично-сосцевидной мышцей и срединной линией шеи):
* Подчелюстной треугольник (ограничен краем нижней челюсти и обоими брюшками двубрюшной мышцы).
Содержимое: подчелюстная слюнная железа и одноименные лимфатические узлы, лицевая артерия, язычный и подъязычный нервы.
* Сонный треугольник (ограничен задним брюшком двубрюшной мышцы, передним краем грудино-ключично-сосцевидной и верхним брюшком лопаточно-подъязычной мышц).
Содержимое: основной сосудисто-нервный пучок шеи, включающий общую сонную артерию, внутреннюю яремную вену, блуждающий нерв.
* Лопаточно-трахеальный треугольник (ограничен верхним брюшком лопаточно-подъязычной и кивательной мышцами и срединной линией шеи).
Содержимое: общая сонная, позвоночная артерии и вены, нижние щитовидные артерия и вена, блуждающий нерв и симпатические сердечные нервы, нижний нерв гортани, шейная петля.
2. Наружный треугольник (ограничен ключицей, грудино-ключично-сосцевидной и трапециевидной мышцами);
* Лопаточно-трапециевидный треугольник (ограничен грудино-ключично-сосцевидной, латеральным краем трапециевидной, нижним брюшком лопаточно подъязычной мышц).
Содержимое: шейное сплетение и его кожные ветви.
* Лопаточно-ключичный треугольник (ограничен грудино-ключично-сосцевидной, нижним брюшком лопаточно-подъязычной мышц и ключицей).
Содержимое: подключичные артерия и вена, стволы плечевого сплетения, грудной лимфатический проток.
Фасции шеи и их прикладное значение
Функции фасций шеи:
1. защитная;
2. фиксационная;
3. способствуют биомеханике мышц;
4. ограничивают клетчаточные пространства;
5. регуляция притока и оттока крови от головного мозга вследствие их сращения с наружной оболочкой вен (по этой же причине возможно развитие воздушной эмболии по причине неспадения вен при ранениях, близости правого предсердия и присасывающего действия грудной клетки).
Источник
Гнойный паротит — Семейная клиника ОПОРА г. Екатеринбург
Гнойный паротит – это микробно-воспалительный процесс в околоушной железе. Пациенты жалуются на появление припухлости, при пальпации которой отмечается болезненность. Кожа в проекции приушной слюнной железы гиперемирована. Открывание рта ограничено. Нарушены функции глотания, жевания. Состояние пациентов резко ухудшается. Диагностика включает внеротовой и внутриротовой осмотр, пальпаторное обследование, УЗИ, цитологическое исследование секрета. При выявлении гнойного паротита показано хирургическое лечение. Основная цель – раскрытие гнойного очага и создание полноценного оттока экссудата. После операции назначают антибактериальную терапию.
Общие сведения
Гнойный паротит – инфекционное воспаление, сопровождающееся образованием гнойных очагов в толще околоушной железистой ткани. Заболеванию более подвержены люди старшего возраста, мужчины и женщины ‒ в равной степени. Чаще постинфекционный процесс сначала поражает одну приушную железу, через 2-3 дня характерные признаки могут появиться и в другой. Постоперационный паротит характеризуется односторонним поражением. Гнойный паротит диагностируют чаще, чем воспаление поднижнечелюстной или подъязычной железы, что связано с низким содержанием в секрете муцина, который оказывает бактерицидное действие.

Гнойный паротит
Причины
Околоушная железа – самая крупная слюнная железа, расположенная в ретромандибулярной ямке. Возбудители гнойного паротита – бактериальная микрофлора: стафилококки, стрептококки и др. Воспаление развивается вследствие попадания инфекционных агентов в железу из патологических очагов. Основные пути проникновения инфекции:
- Восходящий. Реализуется при наличии одонтогенной инфекции в полости рта: зубного налета, кариозных полостей, осложнений кариеса. Инфицирование происходит восходящем путем через устье слюнной железы.
- Гематогенный. При пневмонии с током крови в приушную железу могут быть занесены пневмококки, при менингите – менингококки. Распространение бактерий гематогенным путем с образованием гнойных очагов характерно для одной из форм сепсиса – септикопиемии.
- Лимфогенный. Источник инфекции – воспалительные процессы в носоглотке, гнойное воспаление волосяного фолликула и окружающих тканей. Гнойная рана на коже лобной или височной области также может стать причиной абсцедирующего паротита.
- Контактный. Вовлечение железы происходит вследствие контактного распространения инфекции при разлитых гнойных воспалениях – флегмонах околоушно-жевательной и щечной областей. Реже бактериальный паротит развивается в результате перехода воспаления из окологлоточного пространства в участок околоушной железы.
Провоцирующие факторы
В этиологии гнойного паротита важную роль играют предрасполагающие условия. Пусковой механизм может быть реализован при наличии в организме хронического очага инфекции, а также одного или нескольких провоцирующих факторов. Развитию гнойного паротита способствуют:
- Гипосаливация. Угнетение секреторной функции железы наблюдается при острых инфекционных заболеваниях (тифе, оспе, скарлатине), а также после гинекологических операций, вмешательств на брюшной полости.
- Снижение иммунитета. Гнойное воспаление чаще отмечается у людей пожилого возраста, страдающих тяжелыми инфекционными заболеваниями.
- Нарушение трофики. При хронических болезнях сердечно-сосудистой системы нарушается кровоснабжение тканей, что способствует развитию бактериального воспаления.
Патогенез
При серозном воспалении вследствие отека слизистой оболочки выводного протока нарушается отток секрета, вырабатываемого железистой тканью. Застойные явления вызывают серозное воспаление. Вместе с отеком и гиперемией приушная железа подвергается выраженной лейкоцитарной инфильтрации. В просвете выводных протоков обнаруживают скопления лейкоцитов и клеток слущенного некротизированного эпителия.
Гнойное расплавление железистой ткани приводит к формированию микроабсцессов, которые, сливаясь, образуют большие полости, заполненные гнойным экссудатом. Тромбоз сосудов вызывает некроз ткани. При расплавлении капсулы гнойное содержимое может распространиться на шею, висок, наружный слуховой проход.
Симптомы гнойного паротита
Воспаление протекает с образованием болезненной припухлости в области приушной железы, которая с каждым днем увеличивается. Кожа в проблемной области истончается. Открывание рта затруднено по причине вовлечения в патологический процесс жевательных мышц. У больных с гнойным паротитом может возникнуть парез лицевого нерва.
При прогрессировании гнойного паротита отечность перемещается на шею, в подчелюстную зону, на щеку. Слизистая оболочка вокруг устья выводного протока гиперемирована и отечна, в первые дни секрет не выделяется. На 3-ий день из выводного протока может начать самостоятельно выделяться гнойное содержимое. Общее состояние резко нарушено. Температура тела выше 39°С.
Осложнения
Прогрессирование гнойного паротита приводит к расплавлению капсулы и распространению экссудата на смежные участки. По причине особенностей лимфооттока может развиться флегмона окологлоточного пространства. Несвоевременное обращение к хирургу-стоматологу приводит к распространению патологического очага на шею с образованием глубокой флегмоны вдоль сосудистого пучка.
Тяжелое осложнение гнойного паротита – острый медиастинит – воспаление средостения. Расплавление стенок сосудов, проходящих в толще железы, вызывает аррозивные кровотечения. Вследствие тромбоза яремных вен и венозных синусов развивается менингит. Поздние осложнения гнойного паротита: образование слюнных свищевых ходов, развитие околоушно-височного гипергидроза.
Диагностика
Диагностика базируется на жалобах пациента, данных клинического осмотра и УЗИ. Из вспомогательных лабораторных методов показаны развернутый анализ крови, цитологическое исследование продуцируемого железой секрета. Пациента обследует челюстно-лицевой хирург-стоматолог:
- Осмотр. Выявляют асимметрию лица, наличие плотной подковообразной припухлости в приушной области. Наблюдается тризм — ограниченное открывание рта. Слизистая вокруг устья стенонова протока отечна и гиперемирована. Вследствие высокого напряжения под фасцией симптом флюктуации отрицательный. В ходе массирования протока слюна не выделяется или выделяется капля гнойного экссудата.
- УЗИ слюнных желез. С помощью ультразвуковой диагностики определяют наличие единичного или множественных округлых образований, заполненных гнойным содержимым с зоной инфильтрации по периферии.
- Цитологическое исследование. В секрете выявляют значительные скопления нейтрофилов, небольшое количество макрофагов, лимфоцитов и клеток цилиндрического эпителия.
- Анализ крови. В крови диагностируют лейкоцитоз, сдвиг лейкоцитарной формулы влево (повышение числа палочкоядерных нейтрофилов и снижение сегментоядерных), повышение СОЭ.
Сиалография в гнойной стадии заболевания не показана. Дифференцируют гнойный паротит с острым вирусным паротитом, острым лимфаденитом, обострением паренхиматозного сиаладенита. Кроме этого, следует исключить абсцессы и флегмонозное воспаление тканей приушно-жевательной области.
Лечение гнойного паротита
Хирургический этап
Лечение направлено на вскрытие всех очагов с созданием полноценного дренажа. Разрез осуществляют в месте наибольшего размягчения с учетом направления ветвей лицевого нерва. После рассечение кожи и подкожно-жировой клетчатки, надсечения капсулы тупым методом раскрывают абсцесс. Удаляют гнойное содержимое, некротизированные ткани. Образовавшуюся полость промывают и дренируют. После оперативного вмешательства припухлость уменьшается, снижается температура, состояние нормализуется.
Консервативная терапия
Из лекарственных препаратов назначают антибиотики широкого спектра действия, антигистаминные и дезинтоксикационные средства. В тяжелых ситуациях ослабленным больным с целью восстановления объема и состава внеклеточной и внутриклеточной жидкостей показана инфузионная терапия. Для стимуляции слюноотделения назначают слюногонную диету. Физиотерапевтические процедуры при гнойной форме паротита не проводят. Самостоятельное прогревание (компрессы, примочки) категорически воспрещено.
Прогноз и профилактика
Прогноз зависит от времени диагностирования заболевания. При раннем обращении, оперативном вскрытии гнойных очагов, рациональной антибиотикотерапии прогноз благоприятный. Улучшение состояния наблюдается на следующий день после операции. Позднее обращение чревато развитием опасных для жизни осложнений.
Профилактика гнойного паротита заключается в санации ротовой полости, направленной на устранение одонтогенных очагов инфекции. Важно не допускать обезвоживания при лечении тяжелобольных пациентов. Для улучшения слюноотделения и минимизации застойных явлений рекомендуют употреблять продукты, стимулирующие саливацию.
Источник
аротит – гнойный паротит
Что такое гнойный паротит?
Гнойный паротит сопровождается гнойным воспалением околоушной слюнной железы. В секрете железы при микробиологическом исследовании можно обнаружить стафилококки и стрептококки. К путям распространения инфекции относят стоматогенный (инфекция распространяется в ротовой полости), гематогенный (инфекция разносится с током крови) и лимфогенный (переносу инфекции способствует лимфа).
Виды и формы гнойного паротита
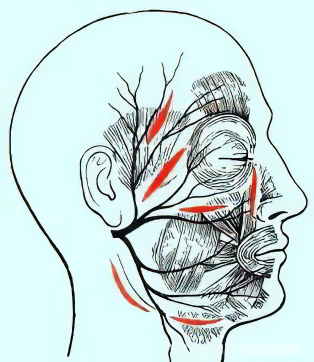
Различают несколько форм заболевания. Характерными симптомами катаральной формы являются покраснение слизистой оболочки, отек и густой секрет, выделяющийся из слюнной железы.
Гнойная форма – наиболее распространенная, сопровождается лейкоцитарной инфильтрацией паренхимы железы. В некоторых местах на поверхности железы заметны очаги гнойного расплавления тканей, слюна может отсутствовать совсем или выделяться в очень малых количествах. Для этой формы характерны подтеки гноя в область шеи, височную область и пр.
При гангренозной форме ткани паренхимы железы подвергаются некрозу и расплавляются, сама железа может быть практически полностью уничтожена.
Симптомы гнойного паротита
При течении заболевания симптомы гнойного паротита начинаются во второй половине заболевания, если паротит возникает как осложнение после операции, то его симптомы проявляются на четвертый-пятый день после хирургического вмешательства. Заболевание сопровождается лихорадкой, головными болями, болезненными ощущениями в процессе жевания или глотания. Общий анализ крови в этом случае показывает лейкоцитоз и сдвиг лейкоцитарной формулы влево.
При осмотре можно отметить припухлость, уплотнение и увеличение размеров слюнных желез. Кожа над железой краснеет и отекает. На слизистой ротовой полости появляется отек. В местах выхода каналов околоушной слюнной железы заметно покраснение. Спустя три-четыре дня после начала паротита из канала выделяется гнойное содержимое.
Лечение гнойного паротита
Катаральный и гнойный паротит вылечиваются практически полностью, а железа после проведения соответствующей терапии восстанавливает свои функции в полном объеме.
На первой стадии заболевания лечение гнойного паротита осуществляется консервативными методами: назначается антибиотикотерапия, проводятся гигиенические процедуры по обработке полости рта, соблюдается определенная диета и пр.
Начало гнойного процесса подразумевает проведение операции в срочном порядке. Хирургическим путем удаляются слюнные камни, очаг воспаления вскрывается и дренируется. Благодаря оперативному вмешательству снижается напряжение в тканях слюнной железы. В рамках операции делаются разрезы до трех см с учетом расположения отдельных ветвей лицевого нерва.
Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Образование:
Московский медицинский институт им. И. М. Сеченова, специальность — «Лечебное дело» в 1991 году, в 1993 году «Профессиональные болезни», в 1996 году «Терапия».
Наши авторы
Читайте также:
 | Причины и симптомы паротита Эпидемический паротит относится к острым инфекционным вирусным заболеваниям, сопровождающимся воспалительным процессом больших слюнных желез. Чаще всего воспаляются околоушные слюнные железы, реже (10% случаев) – поднижнечелюстные и подъязычные. В некоторых случаях заболевание даёт осложнение на нервную систему… |
 | Лечение паротита народными средствами и методами Местно на область воспаления за ушами можно прикладывать сухое тепло (теплую повязку), помогает компресс с подсолнечным маслом или водочный компресс, а также ихтиоловая мазь, которая наносится на припухшую кожу ежедневно. Для лечения паротита рекомендуют также применять льняное семя… |
 | Осложнения при паротите Паротит может стать причиной серьезных осложнений. В большинстве случаев при своевременном лечении паротита и грамотном подходе к терапии заболевания воспалительный процесс ограничивается слюнными железами и не распространяется на другие органы, но тем не менее риск осложнений при паротите остается… |
 | Профилактика паротита Эпидемический паротит относится к вирусным инфекционным заболеваниям, он сопровождается интоксикацией организма и воспалением слюнных желез. В более редких случаях от паротита страдают другие железы организма, некоторые внутренние органы или нервная система… |
Источник
1. Мастит Мастит (mastitis, синоним грудница) — воспаление молочной железы. Острый мастит в 80-85 % случаев встречается в послеродовом периоде у кормящих женщин, чаще первородящих.
Классификация. Различают острые и хронические маститы.
Поражается паренхима молочной железы или интерстиций.
Различают серозный (начальный) мастит, острый инфильтративный, абсцедирующий, флегмонозный, гангренозный маститы. В группе хронических маститов различают гнойную и негнойную формы. Редко встречаются туберкулезной и сифилитический маститы.
Этиология и патогенез. Возбудителем мастита чаще является стафилококк (в 82 %). Источником инфекции — больные гнойно-воспалительными заболеваниями.
Входными воротами чаще всего являются трещины сосков; реже распространение инфекции гематогенным и лимфогенным путями из эндогенных очагов инфекции. Благоприятствуют инфекции ослабление защитных сил организма, нарушение оттока молока.
Патанатомия. Воспалительный процесс может ограничиться воспалением млечных протоков, при этом выделяется молоко с примесью гноя, или воспаление желез околососкового кружка.
Клиника. Начальную форму острого мастита следует отличать от острого застоя молока, который часто предшествует воспалительному процессу. Появляется чувство тяжести и напряжения в железе. Пальпируется уплотнения в отдельных дольках, с четкими границами, подвижные, безболезненные.
При проникновении в железу гноеродных микробов через 2-4 дня развивается серозный мастит. Повышается температура тела, появляется озноб, потливость, слабость, разбитость, резкая боль в железе. Она увеличена, болезненна, инфильтрирована. В крови лейкоцитоз до 10-12 тыс; ускоренная скорость оседания эритроцитов до 30 мм/час. Через 2-3 дня мастит может перейти в инфильтративную форму, а затем в гнойный мастит с выраженными признаками интоксикации. Температура тела высокая и носит гектический характер. Позже в одном из участков появляется флюктуация.
При флегмонозном мастите температура повышается до 40 °С, сопровождается ознобом; молочная железа резко увеличивается в объеме, кожа над ней отечная, блестящая, гиперемированая. Ранний региональный лимфаденист.
При гангренозной форме состояние крайне тяжелое. Температура тела 40-41 °С, пульс 120-130 в 1 мин. Молочная железа резко увеличена, кожа над ней отечная с пузырями, участки некроза. Лейкоцитоз со сдвигом влево и токсической зернистостью лейкоцитов; в моче определяется белок.
При хроническом мастите клинические проявления выражены нерезко. Температура чаще субфебральная.
Осложнения могут быть в виде лимфангита, лимфаденита, сепсиса (редко). После вскрытия гнойника могут образоваться молочные свищи, которые закрываются самостоятельно, но в течение длительного времени.
Диагноз основывается на характерных данных клинического обследования.
Лечение проводят с учетом формы мастита: при начальных формах — комплексное консервативное лечение, при гнойных — оперативное вмешательство. При застое молока придают возвышенное положение железе, но не оказывая на нее признаков давления.
Применяют физиотерапевтические процедуры, отсасывают молоко молокоотсосом. При серозном и инфильтративном маститах применяют антибиотики (полусинтетические пенициллины, аминогликозиды, цефалоспорины, макролиды), сульфаниламиды, инфузионную терапию с введением плазмозаменителей, гемодеза, белковых препаратов, солевых растворов, гамма-глобулина, иногда ретромаммарные новокаино-пенициллиновые блокады, для чего используют 80 мл 0,5 %-го раствора новокаина, 500 000 ЕД или мономицина или канамицина и 10 мл трипсина или химотрипсина, магнитное поле ВЧ и УВЧ в слаботепловой дозировке по 10-20 мин ежедневно. УФО железы (2-3 биодозы), новокаин-электрофорез (2 %-й раствор на 70 ° этиловом спирте) по 20-30 мин в сочетании с микроволнами или ультразвуком по 8-10 воздействий.
Оперативное лечение. При остром и хроническом гнойном мастите показана операция. Ее выполняют под наркозом или местной анестезией, в зависимости от расположения гнойника, с ретромаммарной блокадой.
Прогноз при своевременно начатом лечении мастита благоприятный.
Профилактику мастита начинают в женских консультациях задолго до родов. Основой профилактики является повышение сопротивляемости организма беременной женщины, санацию эндогенных очагов инфекции.
2. Паротит Гнойной паротит — воспаление околоушной железы возникает при проникновении инфекции в слюнные железы, в том числе и в околоушную из полости рта. Инфекция распространяется по стенонову протоку и по лимфатическим путям; реже паротиты возникают гематогенным путем. Воспаление железы ведет к расстройству кровообращения и омертвению паренхимы.
Лечение. Вначале воспалительного процесса, когда имеется плотный инфильтрат без видимых кожных изменений, рекомендуют пенициллинотерапию, тепло в различных видах. В дальнейшем, при образовании некроза или абсцесса, показан разрез позади угла нижний челюсти или на лице, но избегая повреждений ветвей лицевого нерва.
3. Парапроктит Парапроктит — воспаление клетчатки, окружающей прямую кишку. Парапроктит вызывается кишечной палочкой или смешанной инфекцией, проникающей через слизистую заднепроходного отверстия или прямой кишки при ее повреждениях (геморрое, трещинах и др.). На ягодице вблизи заднего прохода образуется плотный болезненный инфильтрат, отмечается повышение температуры тела и плохое общее состояние больного.
Лечение, до образования гнойника, состоит в применении тепла, сидячих горячих ванн 2-4 раза в день, антибиотикотерапии. При образовании абсцесса — разрез, не повреждающий сфинктера. Иногда парапроктит рецидивирует, принимая хронический характер. Если образуются глубокие очаги, то надолго остаются свищи, которые часто соединяются с просветом кишки. Лечение свищей оперативное.
Источник