Надпеченочная желтуха при каких заболеваниях
Содержание статьи
Надпеченочная желтуха: причины и симптомы, диагностика и лечение
Надпеченочная желтуха является одной из форм проявления нарушений в функционировании гепатобилиарной системы. Помимо указанной разновидности существует также печеночная и подпеченочная форма.
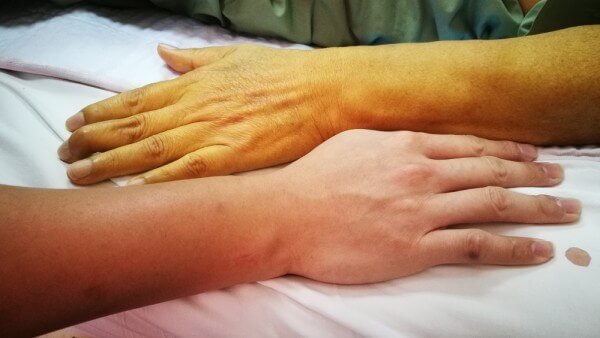
Надпеченочная желтуха представляет собой резкое повышение концентрации билирубина в составе плазмы крови, что вызывает пожелтение слизистых оболочек, кожных покровов тела и склер глаз.
Очень часто эта форма нарушения развивается у новорожденных, что считается нормальным явлением, если она самостоятельно проходит в течение двух недель после рождения.
Причины надпеченочной желтухи заключаются в нарушении функционирования эритроцитарной системы. Надпеченочная гемолитическая желтуха развивается в результате ускоренного распада эритроцитов, при этом печень не в состоянии переработать большое количество билирубина, который освобождается в процессе распада красных кровяных телец.
Патофизиология надпеченочной формы патологического процесса характеризуется серьезными повреждениями гепатоцитов. Для выявления причин недуга требуется проведение комплексной диагностики.
Такая ситуация приводит к тому что образующийся пигмент начинает циркулировать по организму, приводя к появлению желтушности.
Чаще всего недуг начинает развиваться на фоне наличия в организме аутоиммунных и инфекционных заболеваний, а также отравлений токсическими соединениями. Помимо этого причиной могут быть наследственные факторы.
Специфика надпочечной разновидности нарушения
Развитие гемолитической формы патологии происходит под влиянием изменений биохимического состава крови. Увеличение количества билирубина может происходить по различным причинам.
Основными симптомами является пожелтение кожных покровов, которое провоцируется нарушениями в функционировании печеночной паренхимы.
Билирубин, образующийся из гемоглобина, поступает в кровь и вместе с ее током доставляется в печень, где в процессе реакций метаболизма он выводится из организма во внешнюю среду. При его избыточном образовании клетки ткани печени не успевают выводить пигмент из организма, что и приводит к его накоплению в тканях. Такое накопление провоцирует изменение окраски слизистых и кожных покровов.
Повышенное количество билирубина или гипербилирубинемия может быть двух типов, поэтому врачи выделяют два механизма развития гемолитической разновидности нарушения.
Гипербилирубинемия может быть:
- доброкачественной;
- канъюгационной.
Доброкачественная гипербилирубинемия является нарушением, которое возникает в результате сбоев в процессах образования пигмента. Такая ситуация возникает под влиянием наследственных причин.
Накопление соединения происходит в результате снижения количества ферментов связывающих это вещество.
Усиление симптоматики происходит под влиянием следующих факторов:
- Развитие инфекционных болезней.
- Злоупотребление алкогольными напитками.
- Воздействие на организм стрессов.
- Проведение хирургических манипуляций.
Конъюгационная форма является нарушением, спровоцированным сбоями в функционировании гепатоцитов печеночной ткани. Такие сбои приводят к тому, что образующийся билирубин скапливается в организме и не выводится из него во внешнюю среду.
Наиболее распространенными причинами появления являются:
- цирроз;
- гепатит;
Помимо этого патологическая ситуация возникает в результате появления механических препятствий для нормального оттока желчи – формирование камней и новообразований.
Причины возникновения надпочечной формы
Любая разновидность желтухи не является самостоятельным недугом. Такая патология сигнализирует о возникновении нарушений или изменений в функционировании внутренних органов и их систем
Основной причиной появления надпочечной желтухи как у взрослых, так и у детей является резкое возрастание концентрации билирубина в крови. Такое состояние провоцируется ускоренным распадом большого количества эритроцитов.
Этиология и патогенез связаны со следующими группами причин:
- Инфекционными – развитием сепсиса, малярии и некоторых иных инфекционных недугов.
- Иммунными – развивается в результате наличия чрезмерной чувствительности иммунной системы организма к антигенам.
- Токсическими – отравление организма различными токсическими и ядовитыми соединениями, которыми могут являться соединения свинца, фенилгидразин, мышьяковистый водород и сульфаниламидные препараты. Помимо этого к этой группе причин относятся укусы ядовитых змей.
- Наследственные – гемоглобинопатии и энзимопатии. Гемолитическая желтуха развивается на фоне наличия у человека серповидно-клеточной анемии, талассемии, болезни Минковского-Шоффара и некоторых других недугов.
В случае развития наследственно обусловленного явления наблюдаются аномалии в структуре эритроцитов, что провоцирует появление аномальных липидов и белков в строении клеточной мембраны. Эритроциты изменяются визуально и обладают пониженной устойчивостью к изменениям температуры и давления в кровеносной системе организма.
Симптоматика и механизм возникновения нарушения
Интенсивность проявления симптомов и признаков нарушения во многом зависит от тяжести заболевания, которое спровоцировало появление нарушений.
Чем сильнее выраженность патологических процессов, тем выше уровень билирубина в организме. Помимо этого на больного оказывает существенное влияние состояние печени и желчных протоков.
В том случае если в работе железы выявляются серьезные сбои или желчные протоки закупорены, то накопление билирубина в организме начинает накапливаться очень быстрыми темпами. Быстрое накопление пигмента в организме человека приводит к ускоренному развитию характерной для патологии клиники.
Врачами выделяется несколько стадий развития нарушения в зависимости от степени накопления билирубина в крови:
- легкая степень – характеризуется повышением количества билирубина до уровня, не превышающего 85 ммоль/л;
- умеренную степень характеризует увеличение концентрации токсического для организма компонента до значений, колеблющихся в диапазоне от 86 до 169 ммоль/л;
- тяжелая степень развития отличается тем, что концентрация билирубина поднимается выше показателей 170 ммоль/л.
Главным признаком сбоя является окрашивание слизистых оболочек и кожных покровов в желтый цвет. На выраженность этого признака оказывают влияние такие факторы как цвет кожи пациента и активность кровоснабжения в определенном участке тела.
На начальном этапе развития начинают приобретать желтизну слизистые оболочки. На следующем этапе происходит пожелтение склер глаз и пожелтение кожи. При отсутствии адекватной и своевременной терапии наблюдается постепенное изменение окраски кожного покрова, помимо желтизны у него появляется зеленоватый оттенок.
Помимо изменения окраски цвета кожи, при развитии гемолитической формы, состояние больного может характеризоваться целым комплексом признаков, среди которых наиболее распространенными являются:
- Увеличение объема селезенки.
- Потемнение цвета мочи.
- Появление желчных коликов.
- Повышенная сонливость.
- Возникновение чувства головокружения.
- Значительное снижение работоспособности.
- Появление слабости во всем организме.
Характерной особенностью гемолитической формы, отличающей ее от других типов патологического явления, считается отсутствие печеночного зуда и болевых ощущений в области печени. Это связано с тем, что нарушение не провоцирует увеличения железы и соответственно растяжения соединетельнотканной сумки, в которой она расположена. Такая ситуация характерна например для сбоя, спровоцированного вирусным гепатитом.
Опасность заключается в том, что первые ее проявления очень похожи на обычную анемию и не вызывают у больного тревоги, а появление изменений в окраске наступает значительно позже, когда состояние достигает определенной степени тяжести.
По этой причине при появлении первых признаков недомогания следует обратиться к врачу для проведения обследования и выявления причин возникновения явления.
Методы проведения диагностики
Прежде чем назначить адекватный курс терапевтических мероприятий врач проводит целый комплекс диагностических обследований для установления причин появления сбоя.
Для этой цели используются лабораторные и инструментальные методы обследования.
Проведение общего и биохимического анализа крови позволяет обнаружить наличие воспалительного процесса в организме больного, помимо этого выявляется повышенная концентрация в составе крови билирубина, а также определяется снижение резистентности эритроцитов.
Анализ мочи дает возможность определить повышенное содержание в ней уролибина, что является характерным признаком развития сбоя в организме больного.
На наличие гемолитической формы недуга указывает повышенное содержание стеркобилина в составе кала.
УЗИ органов брюшной полости проводится с целью выявления изменений в размерах и структуре печени и селезенки. Применение ультразвукового обследования позволяет выявить изменения в структуре паренхиматозной ткани печени.
В случае необходимости врач может назначить дополнительное обследование при помощи КТ и МРТ.
Схемы и принципы проведения терапии
После проведения диагностических мероприятий и постановки точного диагноза врач назначает проведение адекватного курса лечения.
Основной задачей используемой терапии является устранение болезни-провокатора, способствующего развитию сбоя в организме больного.
Помимо этого принимаются меры направленные на нейтрализацию негативного воздействия на здоровье, повышенного содержания в организме билирубина.
Основными методами, применяемыми при проведении терапии, являются:
- медикаментозное лечение;
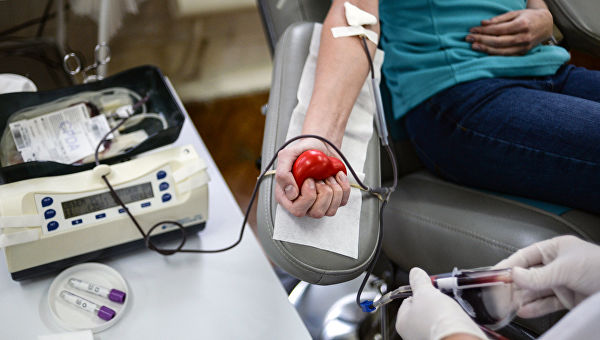
- гемотрансфузия;
- плазмофорез;
- спленэктомия.
Последняя методика представляет собой хирургическое вмешательство, применяемое для удаления селезенки в случае выявления повышенного разрушения эритроцитов в ее тканях.
Проведение медикаментозной терапии
Для каждой болезни, провоцирующей желтуху, применяются свои схемы медикаментозного лечения. Помимо этого в каждом конкретном случае врач сам определяет длительность проведения терапии.
Несмотря на существенные отличия в проведении терапии практически все лечащие врачи дают рекомендацию соблюдать диетическое питание. В качестве диетического меню советуется соблюдать диету № 5.
В том случае если желтушность спровоцирована развитием анемии, больному прописывается прием препаратов содержащих железо.
Медикаментами, содержащими в своем составе железо, являются:
- Мальтофер.
- Феррум Лек.
- Сорбифер Дурулес.
- Фербитол и другие.
Эти препараты назначаются для поддержания нормального содержания этого компонента в организме. Одновременно с указанными препаратами осуществляется назначение витаминных комплексов содержащих витамины группы В.
При аутоиммунном гемолизе врач прописывает прием препаратов содержащих в своем составе кортикостероиды. Длительность проведения терапии и дозировку определяет исключительно доктор. Наиболее распространенным лекарством, назначаемым в такой ситуации, является Преднизолон.
Если виновником появления гемолитической формы являются инфекционные заболевания, то выбор препаратов для лечения определяется типом возбудителя инфекции.
При выявлении малярии проводится назначение:
- Хинина;
- Примахина;
- Атовахона;
- Дапсона;
- Тетрациклина и других.
Одновременно с применением препаратов больному дается обильное питье и рекомендуется соблюдение диеты № 13 или №15.
Помимо этого при необходимости может проводиться назначение лекарств относящихся к другим фармакологическим группам.
Такими медикаментами являются
- Диуретики – Фуросемид, Маннитол.
- Гепатопротекторы для печени – Фосфоглив и Гептрал.
- При необходимости антибиотики – Гентамицин.
- Иммуностимуляторы – Полиоксидоний.
Проведение медикаментозной терапии является комплексным, поэтому в процессе лечения применяются в зависимости от схемы терапии различные медикаментозные средства
.
Прогноз заболевания и его последствия
Прогноз после проведения адекватного и своевременного лечения достаточно хороший. В том случае, если сбой спровоцирован был возникновением интоксикации, то после проведения полной очистки организма все характерные признаки патсостояния исчезают практически сразу.
Если причинами состояния являются аутоиммунные нарушения, то хороший результат дает применение глюкокортикостероидов. Наиболее благоприятный прогноз будет в том случае, когда лечение начато на самых ранних стадиях возникновения патнарушения.
После устранения основной причины появления и корректировки питания происходит восстановление процессов выработки и выведения билирубина из организма.
У взрослого человека осложнение желтухи может спровоцировать развитие большого количества различных заболеваний.
Такими недугами могут быть:
- панкреатит;
- сепсис;
- холангит;
- цирроз печени;
- развитие печеночной недостаточности.
Помимо этого в организме больного могут развиваться осложнения спровоцированные болезнями, вызвавшими развитие патологического явления.
Источник
Гемолитическая желтуха: причины, классификация, симптомы
Гемолитическая (надпеченочная) желтуха — это вариант надпеченочного желтушного синдрома, обусловленный гемолизом эритроцитов. Проявляется желтушностью и бледностью кожных покровов и слизистых, спленомегалией, потемнением мочи и кала, гемолитическими кризами.
Диагностируется с помощью общего анализа крови, определения концентрации непрямого и общего билирубина, УЗИ органов брюшной полости. Для лечения используют кортикостероиды, цитостатики, антибиотики, активаторы печеночных ферментов, инфузионную и фототерапию, переливание компонентов крови. По показаниям проводят спленэктомию.

Причины гемолитической (надпеченочной) желтухи
Заболевание развивается на фоне гемолиза с образованием большого количества непрямого билирубина, который не успевает конъюгироваться гепатоцитами. Гемолитическая форма желтухи вызывается теми же этиологическими факторами, что и патологические состояния с усиленным внутрисосудистым или внесосудистым разрушением эритроцитов. Специалисты в сфере гематологии и гастроэнтерологии выделяют следующие причины расстройства:
- Наследственные дефекты эритроцитов и гемоглобина. Гемолиз может быть обусловлен генетически обусловленными энзимопатиями (недостаточностью пируваткиназы, глюкозо-6-фосфатдегидрогеназы), несостоятельностью эритроцитарных оболочек (наследственным микросфероцитозом, акантоцитозом, овалоцитозом, пароксизмальной ночной гемоглобинурией ). Желтуха гемолитического типа также наблюдается при гемоглобинопатиях ( талассемии, серповидно-клеточной анемии и др.).
- Воздействие гемолитических плазматических факторов. Реакцию гемолиза вызывают антитела при гемолитической болезни новорожденных и переливании изонесовместимой крови, гемолизины возбудителей кори, краснухи, сепсиса, эпидемического паротита, лептоспироза, малярийные плазмодии, змеиный и другие гемотоксичные яды (сероводород, мышьяк, свинец, фосфор, анилин, нитробензол), Эритроциты разрушаются под влиянием ряда фармпрепаратов (сульфаниламидов, антипиретиков, хининов).
- Обширные гематомы, кровоизлияния, инфаркты. Повышенное образование свободного билирубина связано с массивным распадом элементов крови при рассасывании ее крупных скоплений в тканях, паренхиматозных органах, полостях тела. Гемолитической надпеченочной желтухой осложняются массивные желудочно-кишечные кровотечения, расслаивающая аневризма аорты, инфаркт миокарда, легкого, геморрагический инсульт, гемоторакс. Обычно такое состояние связано с существующим заболеванием, травмой.
- Механическое разрушение эритроцитов в сосудах. Красные кровяные тельца подвергаются внутрисосудистому гемолизу при их сдавлении в периферических кровеносных сосудах, прилегающих к костным выступам (маршевая гемоглобинурия), турбуленции потока крови при дисфункции протезов сердечных клапанов. Гемолиз также возникает при прохождении эритроцитов через фибриновые депозиты в артериолах при ДВС-синдроме, гемолитико-уремическом синдроме, тромботической тромбоцитопенической пурпуре.

У части пациентов разрушение красных кровяных клеток с развитием надпеченочной желтухи наблюдается в рамках клинической картины злокачественных опухолей разной локализации, лейкозов, лимфопролиферативных заболеваний, пернициозной анемии Аддисона-Бирмера, системных патологий соединительной ткани.
Гемотоксическое действие оказывают мощные ионизирующие воздействия при лучевой болезни, радиотерапии. Физиологическая желтуха возникает у новорожденных при усиленном гемолизе фетального гемоглобина на фоне низкой активности печеночных ферментов.
Классификация гемолитической желтухи
Систематизация форм гемолитической желтухи учитывает этиологические факторы, под влиянием которых произошел гемолиз. Такой подход позволяет выбрать оптимальную терапевтическую тактику, максимально компенсирующую действие первопричины заболевания. Гастроэнтерологи и гематологи различают следующие типы гемолитических надпеченочных желтух:
- Гемолитические корпускулярные желтухи. Связаны с различными видами несостоятельности эритроцитов — дефицитом или недостаточной активностью ферментных систем, дефектами гемоглобина, мембранных структур. Обычно корпускулярные плейохолические желтухи вызваны генетическими аномалиями, их лечение является преимущественно симптоматическим.
- Гемолитические экстракорпускулярные желтухи. К разрушению эритроцитов приводит действие различных внешних факторов — антител, микробных токсинов, гемолитических ядов, механических нагрузок. Наряду с устранением отдельных симптомов это позволяет использовать методы, направленные на элиминацию этиопатогена и отдельные звенья патогенеза гемолиза.
- Гемолитические постгеморрагические желтухи. Возникают на фоне массивного распада эритроцитов в участках кровоизлияний. Обычно осложняют течение тяжелых травм и других неотложных состояний. Прогнозирование развития надпеченочной желтухи дает возможность назначить превентивную терапию для предупреждения дальнейших осложнений.
Симптомы гемолитической желтухи
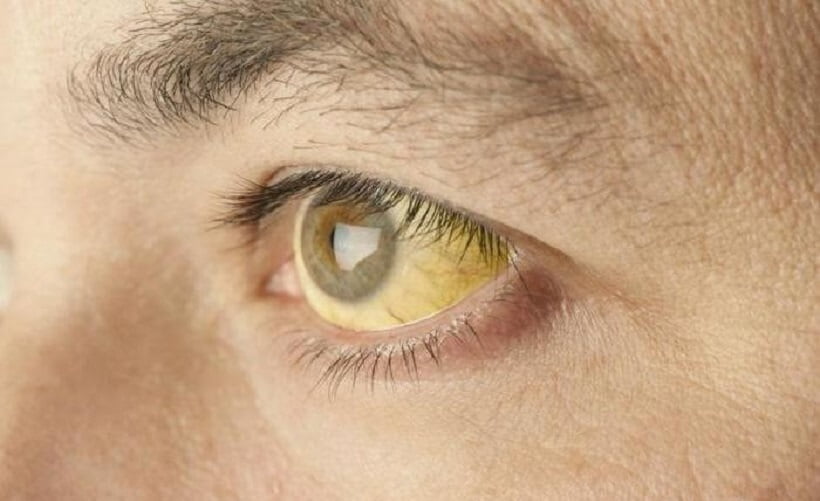
Характерный признак заболевания — сочетание бледности кожных покровов с лимонно-желтым окрашиванием кожи, конъюнктивы глаз при отсутствии кожного зуда. У большинства пациентов с надпеченочной желтухой наблюдается потемнение мочи. Могут возникать умеренные боли в животе, диспепсические расстройства – тошнота, отрыжка, диарея.
Обострение заболевания (гемолитический криз) клинически проявляется фебрильной лихорадкой, головной болью, миалгиями, интенсивными болями в левом подреберье вследствие увеличения селезенки.
Если заболевание вызвано острым отравлением химическими соединениями или лекарственными средствами, присоединяются интоксикационные симптомы в виде угнетения сознания вплоть до комы, выраженной тахикардии, падения АД, расстройств дыхания и мочевыделения.
Диагностика гемолитической желтухи
Постановка диагноза не представляет затруднений при наличии типичной клинической картины заболевания. Отличительный признак гемолитической желтухи — желтушное окрашивание кожи без кожного зуда и увеличения печени. Диагностический поиск направлен на выявление первопричины болезни. План обследования включает следующие инструментальные и лабораторные методы:
- Общий анализ крови. При проведении исследования определяется резкое уменьшение количества гемоглобина и эритроцитов с одновременным повышением содержания ретикулоцитов свыше 1%. При морфологической оценке могут выявляться специфические клетки, указывающие на определенный вид гемолитической анемии: сфероциты, мишеневидные, серповидные эритроциты. В остром периоде и при аутоиммунных процессах наблюдается лейкоцитоз со сдвигом формулы влево.
- Биохимический анализ крови. Патогномоничный признак надпеченочной желтухи — повышение концентрации свободного билирубина. Исследование позволяет установить степень тяжести болезни по уровню общего билирубина : до 80 мкмоль/л — легкая, 80-150 мкмоль/л — средняя, свыше 150 мкмоль/л — тяжелая форма. О гемолитической природе заболевания свидетельствует повышение содержания ЛДГ-5, выделяющейся из разрушенных эритроцитов, и снижение гаптоглобина.
- УЗИ брюшной полости. При плейохолической желтухе во время ультразвукового исследования определяется значительное увеличение селезенки при обычно нормальных размерах печени и структуре печеночной паренхимы. Также сонографически удается выявить заболевания гепатобилиарной системы, которые могут сочетаться с гемолитической патологией: желчнокаменную болезнь, холецистит, фиброзные поражения печени, изменения печеночных сосудов.

Концентрация АЛТ, АСТ, щелочной фосфатазы обычно в пределах нормы. В общем анализе мочи обнаруживается высокое содержание стеркобилиногена и уробилина, билирубинурия отсутствует. В копрограмме отмечается повышенный уровень стеркобилина.
Для комплексной оценки состояния печени при желтухе может выполняться КТ, МРТ, холангиопанкреатография. Дополнительно проводится исследование осмотической резистентности эритроцитов, которая повышается при талассемии и снижается при гемолитической сфероцитарной анемии. В тесте Кумбса могут выявляться антиэритроцитарные антитела.
Дифференциальную диагностику осуществляют с синдромом Жильбера, паренхиматозной и механической желтухой, а также с заболеваниями, которые могут служить причиной указанных видов гипербилирубинемий — гепатитами, лептоспирозом, желтушной формой инфекционного мононуклеоза, псевдотуберкулезом, иерсиниозом, амебиазом, желчнокаменной болезнью, опухолями печени и Фатерова соска.
По направлению гастроэнтеролога при наличии показаний пациента консультирует гематолог, гепатолог, инфекционист, онколог, токсиколог, анестезиолог-реаниматолог, абдоминальный хирург, генетик.
Лечение гемолитической желтухи
Рекомендована комплексная терапия, позволяющая по возможности устранить причину гемолиза, воздействовать на патогенетические звенья, купировать угрожающие жизни симптомы.
Лечение гемолитической формы надпеченочной желтухи обычно является консервативным и сочетается с диетотерапией, направленной на поддержание нормальной работы печени. Показано существенное ограничение или полное исключение жирных, жареных, острых блюд, продуктов, содержащих много каротина и грубой клетчатки.
С учетом возможной причины гемолитической анемии и желтухи план лечения включает:
- Кортикостероиды. Назначение иммуносупрессорной гормональной терапии оправдано при диагностике аутоиммунных расстройств, провоцирующих развитие приобретенной гемолитической анемии. У некоторых пациентов с желтухой более эффективным оказывается прием цитостатических препаратов.
- Антибиотики. Используются при гемолизе, обусловленном действием бактериальных токсинов. Рекомендуются средства, не вступающие в конкурентное вытеснение билирубина из соединений с глюкуроновой кислотой. Препараты из групп амфениколов, цефалоспоринов, сульфаниламидов применяются с осторожностью.
- Инфузионная терапия. Проводится при гемолитических процессах токсического происхождения. Введение коллоидных и кристаллоидных растворов при необходимости дополняется форсированным диурезом, энтеросорбентами, антидотами для связывания отравляющих веществ, гемосорбцией, плазмаферезом, гемодиализом.
- Индукторы ферментов печени. Активируют микросомальную ферментную систему, которая связана с цитохромом P450. В результате повышения метаболизма гепатоцитов улучшается связывание билирубина, циркулирующего в крови. Стимуляция ферментов эффективна при наличии функционального резерва печени.
- Фототерапия. Направлена на снижение гипербилирубинемии. Используется при повышении уровня билирубина до субтоксических и токсических концентраций. Способствует переводу неконъюгированного пигмента в водорастворимую изомерную форму, которая экскретируется почками и печенью без образования альбуминовых комплексов.
- Обменное переливание крови. Обычно выполняется при иммунных гемолитических состояниях с критическим для нервной системы содержанием свободного билирубина. За одну процедуру может заменяться до 70% ОЦК, благодаря чему уменьшается билирубинемия, восполняется дефицит эритроцитов, купируется гипоксия.
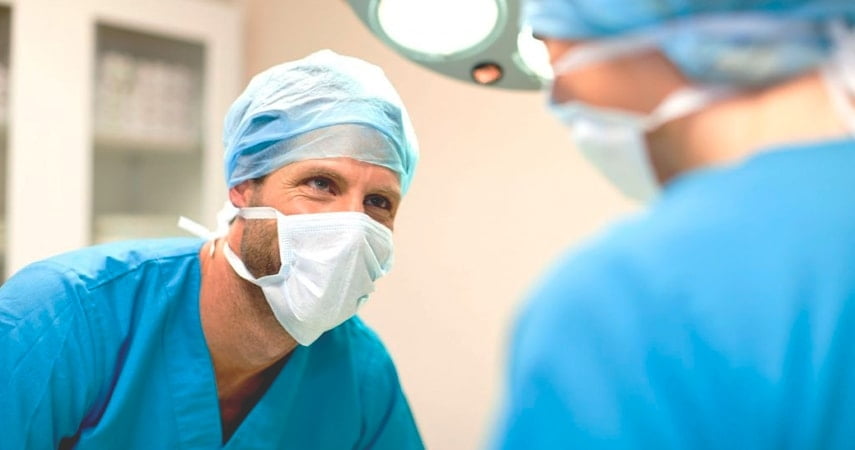
- Спленэктомия. Хирургическое лечение показано при тяжелом течении гемолитической корпускулярной желтухи у пациентов с наследственными эритроцитарными ферментопатиями и мембранопатиями. Удаление селезенки позволяет исключить деструкцию эритроцитов в синусах органа и их утилизацию макрофагами.
Прогноз и профилактика
Поскольку гемолитический вариант надпеченочной желтухи зачастую проявляется на фоне наследственных анемий, которые трудно поддаются лечению, прогноз заболевания считается серьезным. Полное выздоровление наблюдается у пациентов без тяжелых интеркуррентных патологий при отсутствии необратимых нарушений функций печени.
Специфическая профилактика гемолитической желтухи не разработана. Для предупреждения болезни необходимо проводить своевременную диагностику и комплексную терапию гемолитических анемий, тяжелых инфекционных заболеваний, соблюдать правила совместимости крови при гемотрансфузиях, избегать полипрагмазии и назначения потенциально гемотоксичных медикаментов.
Автор статьи врач-инфекционист, гепатолог
© 2019 – 2020. Все права защищены.
Источник