Менингит осложнение после ангины
Содержание статьи
Гнойная ангина: почему возникает, как определить и лечить — Семейная клиника ОПОРА г. Екатеринбург
Введение
Гнойная ангина – распространенное заболевание среди маленьких детей и людей с ослабленной иммунной системой. При первых признаках болезни нужно начинать незамедлительное лечение, чтобы избежать осложнений. Для предотвращения заболевания важно соблюдать элементарные профилактические меры.
Причины возникновения
 Гнойная ангина развивается на фоне проникновения в организм патогенных микроорганизмов. Чаще всего ее возбудителем выступает гемолитический стрептококк. Попадая в здоровую среду человеческого организма, стрептококк может не приспособиться к его микрофлоре и погибнуть. Для активизации вируса необходимы соответствующие условия, которые являются благоприятными в следующих ситуациях:
Гнойная ангина развивается на фоне проникновения в организм патогенных микроорганизмов. Чаще всего ее возбудителем выступает гемолитический стрептококк. Попадая в здоровую среду человеческого организма, стрептококк может не приспособиться к его микрофлоре и погибнуть. Для активизации вируса необходимы соответствующие условия, которые являются благоприятными в следующих ситуациях:
- в случае сильного переохлаждения организма;
- при алкогольной зависимости;
- в случае нанесения травм миндалинам, например, при попадании острых костей от рыбы или употребления горячих жидкостей;
- длительное пребывание в помещении, где постоянно курят;
- имеющиеся инфекционные заболевания в ротовой полости (стоматит, кариес, пульпит и прочие);
- нехватка организму витаминов;
- длительный прием медикаментозных препаратов;
- эмоциональное перенапряжение, стрессы;
- влияние пагубной экологии.
Дети и взрослые с пониженным иммунитетом чаще страдают данным заболеванием. Сильному риску подвержены и работники с вредными условиями труда.
Инкубационный период
Зарождение инфекции в организме начинается медленно и проходит определенный инкубационный период, который длится от 2 до 5 суток. Первые 2 дня заболевание никак себя не выдает, но по мере проникновения и распространения микробов по организму человека начинает охватывать озноб.
Справка! При обращении к врачу именно в инкубационном периоде, можно значительно сократить длительность болезни и облегчить ее симптомы. При своевременном лечении с гнойной ангиной можно будет справиться уже на вторые сутки, а через 5 или максимум 10 дней человек уже может вернуться к привычному образу жизни.
Заразна ли гнойная ангина
 Опасность заражения гнойной ангиной у рядом находящихся людей велика именно в инкубационный период развития болезни. На вторые сутки начатого больным лечения ангина для окружающих становится не страшна.
Опасность заражения гнойной ангиной у рядом находящихся людей велика именно в инкубационный период развития болезни. На вторые сутки начатого больным лечения ангина для окружающих становится не страшна.
Вирус передается от больного человека к здоровому чаще всего воздушно – капельным путем (при кашле, чихании, а иногда и при разговоре). При несоблюдении личных правил гигиены можно заразиться через предметы обихода (при использовании одного полотенца, принятия пищи из общей посуды).
Важно знать! Для предотвращения заражения окружающих больному рекомендуется носить защитную повязку и чаще промывать носовые ходы.
Симптомы гнойной ангины
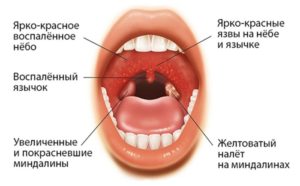 Для гнойной ангины характерна следующая симптоматика:
Для гнойной ангины характерна следующая симптоматика:
- повышение температуры тела до 39 – 40°С, озноб и лихорадка;
- отечность и покрытие гноем гланд;
- боль при глотании;
- учащение пульса;
- значительное увеличение и покраснение лимфоузлов;
- головные, а часто и ушные боли;
- ломота и болезненность суставов;
- в ротоглотке и на языке появляется толстый слой белого налета.
У детей к тому же могут наблюдаться дополнительные признаки болезни:
- проблемы с пищеварением;
- спазмы в кишечнике и в животе;
- частичная потеря координации и обморочные состояния.
В зависимости от формы и степени запущенности гнойной ангины ее симптомы могут отличаться. У взрослых заболевание может протекать и без существенного повышения температуры тела, поэтому для определения ангины нужно присматриваться к другим характерным признакам.
Формы заболевания
Катаральная форма
Самая легкая форма первичного воспалительного процесса, характеризующаяся поражением лимфоидного кольца глотки. Вспышки заболевания отмечаются в осенне–зимний период, чаще у детей и у лиц с ослабленным иммунитетом. При своевременном лечении изменения останавливаются на катаральной стадии, и выздоровление может наступить уже на 5–7-е сутки.
Фолликулярная ангина
 Характеризуется острым воспалительным процессом гнойного характера. Инфекция локализуется в фолликулах миндалин и заявляет о себе появлением точечных гнойных очагов. Примерно в 75-85% случаев причиной развития заболевания является бета-гемолитический стрептококк группы A.
Характеризуется острым воспалительным процессом гнойного характера. Инфекция локализуется в фолликулах миндалин и заявляет о себе появлением точечных гнойных очагов. Примерно в 75-85% случаев причиной развития заболевания является бета-гемолитический стрептококк группы A.
Общая клиническая картина фолликулярной инфекции: интоксикация и поражение глоточного лимфоидного кольца. При запущенном процессе воспаления возможно развитие осложнений в виде паратонзиллита, миокардита, нефрита, полиартрита.
Гнойная лакунарная форма
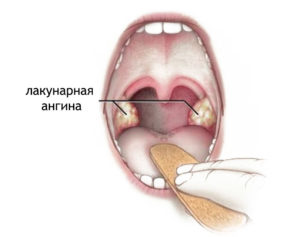 Проявляется в виде гнойного поражения тканей окологлоточного кольца. Всегда протекает в острой форме, поэтому лечение гнойной лакунарной ангины должно проходить в условиях стационара. Характеризуется сильным увеличением миндалин в начальной стадии, что может спровоцировать приступы удушья.
Проявляется в виде гнойного поражения тканей окологлоточного кольца. Всегда протекает в острой форме, поэтому лечение гнойной лакунарной ангины должно проходить в условиях стационара. Характеризуется сильным увеличением миндалин в начальной стадии, что может спровоцировать приступы удушья.
При прорыве фолликула внутрь миндалины возможно возникновение паратонзиллярного абсцесса. При ухудшении состояния больному грозят более тяжелые осложнения: флегмонозная ангина, сепсис, стрептококковый менингит.
Лечение гнойной ангины
Лечение гнойной ангины проводится с помощью антибиотиков. Среди самых действенных препаратов выделяют Амоксициллин, Сумамед, Цефазолин, Эритромицин, Аугментин, Супракс, Амоксиклав, Флемоксин, Цефтриаксон. Эти антибиотики могут назначаться совместно друг с другом при острой форме протекания заболевания и при наличии бактериального поражения смешанного типа.
 Для того чтобы уменьшить побочные эффекты лечебных препаратов на организм, в частности, на почки и кишечник, одновременно с их приемом и некоторое время после врачом назначаются средства, нормализующие кишечную микрофлору.
Для того чтобы уменьшить побочные эффекты лечебных препаратов на организм, в частности, на почки и кишечник, одновременно с их приемом и некоторое время после врачом назначаются средства, нормализующие кишечную микрофлору.
Полоскание назначают примерно таким составом: раствор фурацилина, 0,1% раствор этония, 0,1% риванол, бензоат натрия, отвар листа шалфея, корня лапчатки, ромашки. Могут прописать процедуру орошения интерфероном, 0,05% левамизолом и натрия гидрокарбонатом.
Самыми эффективными препаратами для борьбы с инфекцией в горле считаются Люголь, Фурацилин, Гексорал, Стрептоцид и Стопангин.
В качестве медикаментозной терапии применяется ингаляция. Чтобы снизить температуру врач прописывает жаропонижающие средства: Колдрекс, Нурофен, Парацетамол.
Как лечить гнойную ангину в домашних условиях
 Необходимо понимать, что гнойную ангину с характерной для нее высокой температурой тела ни в коем случае нельзя переносить на ногах. Больной должен соблюдать строгий постельный режим. Даже лежа нельзя заниматься тяжелым физическим трудом и перенапрягать зрение, например, просмотром телевизора. Важно постоянно полоскать горло (минимум один раз за пару часов), чтобы смягчить болевые приступы и нейтрализовать распространение микробов. Для этих целей в теплую кипяченую воду добавляют цветки календулы или ромашки. Также горло полощут солью с содой или приобретают в аптеке такие препараты, как: Тантум Верде или Мирамистин.
Необходимо понимать, что гнойную ангину с характерной для нее высокой температурой тела ни в коем случае нельзя переносить на ногах. Больной должен соблюдать строгий постельный режим. Даже лежа нельзя заниматься тяжелым физическим трудом и перенапрягать зрение, например, просмотром телевизора. Важно постоянно полоскать горло (минимум один раз за пару часов), чтобы смягчить болевые приступы и нейтрализовать распространение микробов. Для этих целей в теплую кипяченую воду добавляют цветки календулы или ромашки. Также горло полощут солью с содой или приобретают в аптеке такие препараты, как: Тантум Верде или Мирамистин.
При заболевании важно употреблять как можно больше жидкости, причем в теплом виде. Обильное питье помогает вывести из организма все токсины.
Для облегчения болевых симптомов и ускорения выздоровления используют также орошение горла. Для этих целей подойдут спреи Аквалор, Биопарокс, Гексорал.
Внимание! При спаде температуры хорошим лечащим средством является водочный компресс. Чистая марля складывается в 4–6 слоев, окунается в спирт и отжимается. Затем компресс прикладывается к шее, обматывается полиэтиленом и выдерживается около 20 минут. Процедуру достаточно проделывать перед сном.
Последствия
 Гнойная ангина может дать осложнения на суставные ткани, сердечную мышцу, а также может нарушить работу почек. При длительном приеме антибиотиков может развиться печеночная патология. Реже встречаются такие осложнения, как: удушье, хронический бронхит, сепсис, артрит, лимфатические заболевания, пневмония, ревматизм, отит, хронический тонзиллит и различные абсцессы.
Гнойная ангина может дать осложнения на суставные ткани, сердечную мышцу, а также может нарушить работу почек. При длительном приеме антибиотиков может развиться печеночная патология. Реже встречаются такие осложнения, как: удушье, хронический бронхит, сепсис, артрит, лимфатические заболевания, пневмония, ревматизм, отит, хронический тонзиллит и различные абсцессы.
Самым опасным является осложнение — медиастинит. Оно возникает после паратонзиллярного абсцесса тогда, когда гнойная слизь попадает в недоступные для полоскания отделы шеи. Без оперативного вмешательства остановить опасную инфекцию не удается.
Очень редко может возникнуть заболевание почек, характеризующееся поражением гломерул, — гломерулонефрит.
Профилактика
Профилактика заболевания заключается в следующем:
- одеваться по погоде и не подвергать свой организм переохлаждению;
- следить за состоянием ротовой полости, вовремя лечить кариес и другие болезни;
- отказаться от курения и употребления алкоголя, что значительно повысит защитные силы организма;
- заниматься регулярной гимнастикой и больше гулять на свежем воздухе;
- правильно питаться, употреблять больше фруктов, овощей и зелени;
- в период массового развития заболевания и во время карантина избегать посещения мест большого скопления людей;
- совершать регулярную уборку помещения, чаще его проветривать;
- принимать противовирусные препараты перед сезоном возможных массовых заболеваний;
- после прогулок промывать нос хозяйственным мылом, чтобы избежать проникновения инфекции, скопившейся в носовых пазухах.
Заключение
Чтобы не допустить возникновения такого столь опасного заболевания, как гнойная ангина, нужно укреплять иммунитет и придерживаться несложных сезонных рекомендаций. При своевременном и правильном лечении выздоровление наступает достаточно быстро. В домашних условиях проводить лечение также допустимо, но нужно строго придерживаться постельного режима и постоянно полоскать воспаленное горло.
Источник
Менингит: последствия, реабилитация и восстановление после менингита
«Не ходи без шапки, менингит заработаешь!» — кто из нас не слышал подобного от мамы или бабушки? На самом деле механизмы развития этой болезни немного сложнее банальной простуды. О том, что такое менингит, почему он возникает и к каким последствиям приводит — читайте далее.
Менингит: что это за болезнь?
Речь идет о воспалении мозговых оболочек. Оно может возникнуть как самостоятельное заболевание, так и стать осложнением другой болезни. Виды менингита различают по нескольким признакам: характеру и распространенности воспаления, скорости его развития и степени тяжести.
По характеру воспаления менингиты могут быть серозными , когда в ликворе (жидкости, омывающей мозг) преобладают лимфоциты, или гнойными , когда преобладание нейтрофилов в ликворе создает гнойный экссудат.
По распространенности воспаления выделяют менингит генерализованный (повсеместный) или ограниченный (например, только в области полушарий или основания мозга).
По скорости развития болезни менингит подразделяют на:
- молниеносный;
- острый;
- подострый;
- хронический.
Хронический менингит чаще всего вторичный, то есть вызванный инфекцией, которая уже существовала в организме и переместилась в мозговые оболочки. Таков, например, менингит при туберкулезе или нейросифилисе.
По степени тяжести менингит может быть:
- легким;
- средней тяжести;
- тяжелым;
- крайне тяжелым.
Вызывать менингит могут бактерии (чаще всего — менингококки), вирусы (энтеровирус), простейшие (менингит при малярии, токсоплазмозе) и даже грибки. Впрочем, грибковые менингиты возникают только при сниженном иммунитете.
Заболевание чаще всего протекает остро и начинается с высокой температуры — 38,6–39,6°C. Появляется сильная головная боль, рвота, после которой не наступает облегчение, в отличие от банального пищевого отравления. Присоединяются так называемые менингеальные симптомы, самый очевидный из которых — ригидность затылочных мышц: пациент не может, наклонив голову вперед, дотянуться подбородком до груди. Кружится голова, появляется светобоязнь, сонливость. Возможны потеря сознания и судороги.
Менингококковый менингит сопровождается характерной кожной сыпью, при других формах менингита сыпи может не быть, если болезнь не сопровождается сепсисом.
В крови определяется повышенный уровень нейтрофилов или лейкоцитов в зависимости от характера воспаления, высокая СОЭ.
Бактериальный менингит довольно долго считался болезнью преимущественно детской — так, по данным на 1986 год средний возраст пациентов с бактериальным менингитом составлял 15 месяцев [1] . Активное внедрение вакцинации привело к тому, что в мировой практике гнойный менингит стал болезнью взрослых — уже в 1998 году средний возраст пациентов составил 25 лет. Но в России вакцинация от менингококковой и пневмококковой инфекции не входит в календарь прививок и ситуация остается прежней: чаще болеют дети. На долю гнойного менингита приходится 33% всех инфекционных заболеваний нервной системы у детей. 23% составляют серозные менингиты [2] .
Среди менингитов вирусной природы преобладают энтеровирусные, во всем мире преимущественно поражающие лиц до 18 лет [3] . В России энтеровирус — причина 74% всех вирусных менингитов у детей [4] .
У взрослых причины острых менингитов не отличаются от таковых у детей, разве что более заметной становится гемофильная палочка — до 10% [5] .
Среди хронических менингитов один из самых распространенных — туберкулезный , частота которого в странах с неблагоприятной обстановкой по этому заболеванию (к которым, к сожалению, относятся страны бывшего СССР) колеблется от 62 до 411 случаев на 10 тысяч человек.
Осложнения после менингита
Бактериальный менингит летален примерно в 10% случаев, смертность при вирусных менингитах, если процесс не переходит в энцефалит, не превышает 1% [6] .
Самое частое и относительно безобидное последствие после менингита — астенический синдром: беспричинное недомогание, слабость, сниженное настроение. Он может продолжаться от 3 до 12 месяцев [7] .
Но, по данным американских врачей, серьезные неврологические последствия перенесенного менингита остаются почти в 30% случаев [8] , это:
- интеллектуальные нарушения;
- парезы, параличи;
- слепота;
- глухота (нейросенсорная тугоухость);
- гидроцефалия;
- судорожный синдром;
- ишемический инсульт (у взрослых составляет до 25% всех осложнений).
Предсказать заранее, насколько тяжелыми окажутся осложнения после менингита и можно ли будет их устранить, невозможно.
Диагностика заболевания
Несмотря на то, что основа диагноза — это тщательный опрос и детальный осмотр пациента, перечень необходимых исследований при подозрении на менингит довольно длинный. В него входят:
- сбор анамнеза и осмотр пациента, выявление общемозговых и менингеальных симптомов;
- общий анализ крови — выявляет воспалительные изменения;
- общий анализ мочи — при тяжелом течении и сепсисе возможно поражение почек;
- спинномозговая пункция и исследование ликвора — жидкости, омывающей головной и спинной мозг;
- биохимический анализ крови — определяет степень поражения других внутренних органов;
- бактериологический посев слизи из носоглотки на менингококк, пневмококк;
- при подозрении на гнойный менингит — бактериологическое исследование ликвора и крови;
- при подозрении на серозный менингит — исследование кала на энтеровирусы и вирусы полиомиелита (ПЦР);
- при подозрении на паротит («свинку») — исследование IgM к паротиту, при подозрении на герпесвирус — исследование уровня IgM к вирусам герпеса 1 и 2 типа.
- при тяжелом течении и развитии инфекционно-токсического шока берут кровь на кислотно-щелочное равновесие, анализ свертывающей системы.
Возможно и добавление других исследований — так, при тяжелом состоянии и признаках поражения сердца — ЭКГ, при подозрении на пневмонию, что может быть при пневмококковом менингите, — рентгенография грудной клетки, возможно выявление возбудителей, не указанных выше.
Лечение
При подозрении на менингит нужно незамедлительно вызывать скорую — необходима госпитализация. В какое именно отделение будет госпитализирован пациент, зависит от причины заболевания. При вирусных и бактериальных менингитах больного направляют на лечение в инфекционное отделение. Если менингит возник как осложнение гнойного отита или синусита — в ЛОР-отделение. При подозрении на туберкулезный менингит пациент отправляется в туберкулезный диспансер.
Высокую температуру сбивают нестероидными противовоспалительными средствами, такими как парацетамол, ибупрофен.
При признаках бактериальной инфекции используют антибиотики широкого спектра действия. Дозировки и продолжительность курса будут зависеть от выбранного средства и предполагаемого возбудителя. После получения результатов бактериологического исследования антибиотик могут заменить с учетом чувствительности к нему возбудителя.
Вирусные менингиты лечат противовирусными средствами, при клещевом энцефалите терапия дополняется противоклещевым иммуноглобулином.
Если появляются судороги, назначают противосудорожные препараты и средства для уменьшения внутричерепного давления.
Для уменьшения общей интоксикации проводят дезинтоксикационную терапию: параллельно с внутривенными инфузиями, «капельницами», назначают диуретики (мочегонные). При этом обязательно строго контролировать общее состояние, объем выделенной мочи, центральное венозное давление. Дезинтоксикационную терапию не проводят при подозрении на отек мозга.
В качестве противовоспалительной терапии применяют глюкокортикостероиды (дексаметазон). Снижая активность воспаления, они уменьшают вероятность неблагоприятного исхода и возникновения отдаленных последствий менингита.
При необходимости проводят искусственную вентиляцию легких.
Если менингит вторичный, обязательно лечение основного заболевания: хирургическое лечение при гнойных воспалениях ЛОР-органов, прием противотуберкулезных препаратов.
Реабилитация после менингита
После перенесенного менингита пациент наблюдается у невролога не менее 2 лет. В первый год необходим осмотр раз в 3 месяца, далее раз в полгода.
Восстановление после менингита — это сложный, комплексный и многогранный процесс. Вот его составляющие:
- Диета . Задача питания после менингита — восстановить силы, не раздражая желудочно-кишечный тракт. Из способов приготовления лучше предпочесть варку, в том числе на пару, запекание, тушение. Мясо рекомендовано преимущественно нежирных сортов: крольчатина, телятина, куриное мясо. Нежирная рыба. Детям мясо и рыбу лучше готовить в измельченном виде: котлеты, суфле, паштеты, взрослым измельчать не обязательно. В качестве гарнира подойдут хорошо разваренные каши. Овощи и фрукты тоже необходимо подвергать термообработке: грубая клетчатка может раздражать ставшую на время чувствительной слизистую оболочку. Фруктовые пюре, супы, тушеные и запеченные овощи необходимы в рационе. Дополнительным источником белка могут послужить молочные продукты. Из напитков уместны компоты и кисели, некрепкий чай.
- Физиотерапия . Включает в себя как классический массаж, так и различного рода аппаратные методики. Электрофорез витаминов и некоторых лекарств позволяет либо расслабить, либо, наоборот, простимулировать нужные мышечные группы. При координаторных и когнитивных (связанных с памятью и пониманием) нарушениях используют электросон, магнитотерапию, магнитно-лазерную терапию, восстанавливающие функции центральной нервной системы. Используются и другие методики, подбирать которые для лечения последствий менингита должен грамотный врач-физиотерапевт исходя из состояния конкретного пациента.
- Лечебная физкультура . Это тоже отдельная и обширная область восстановления после менингита. Специалист по ЛФК помогает пациенту восстановить навыки движения, постепенно и последовательно тренируя сначала отдельные звенья двигательного акта, затем «связки» между ними, переходя к все более и более сложным взаимодействиям. Современные центры реабилитации используют не только гимнастику, но и специальные костюмы с обратной связью, роботизированные тренажеры и другие методы, которые еще недавно казались фантастикой.
- Эрготерапия . Это комплекс методов, который направлен на бытовую адаптацию пациента. Любая болезнь вынуждает менять образ жизни, особенно, если заболевание отбирает часть физических возможностей. Эрготерапия, с одной стороны, помогает хотя бы частично восстановить амплитуду движений, силу, координацию. С другой — как часть системы реабилитации после менингита она помогает адаптировать имеющиеся ограниченные возможности под привычки и образ жизни пациента, обучает чувствовать себя полноценной личностью и радоваться жизни вне зависимости от физических ограничений.
- Когнитивная терапия — это упражнения, направленные на восстановление внимания, памяти, логического мышления.
Менингит — тяжелая болезнь, которая приводит к серьезным осложнениям. Восстановление после перенесенного менингита — долгий и кропотливый процесс, который требует от врачей знаний и опыта, а от пациентов и его близких — настойчивости, последовательности и терпения.
Источник