Лучевое исследование при желтухе
Содержание статьи
Некоторые аспекты диагностики и дифференциальной диагностики механической желтухи

УЗИ сканер HS60
Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.
Введение
Механическая желтуха (МЖ) — патологический синдром, обусловленный нарушением оттока желчи из желчных протоков печени в двенадцатиперстную кишку (ДПК). Проблема диагностики и дифференциальной диагностики причин обтурации желчных путей не потеряла актуальности и в настоящее время. Хирургические вмешательства у больных МЖ, выполняемые по экстренным показаниям, сопровождаются большим числом осложнений, а летальность достигает 15-30%, что в 4 раза выше, чем в тех случаях, когда МЖ удается ликвидировать до операции. Декомпрессия билиарной системы является одной из главных целей и важнейшим компонентом лечебных мероприятий у этих пациентов [1-3].
Этиологические факторы механической желтухи
- Пороки развития: атрезии желчевыводящих путей; гипоплазия желчных ходов; врожденные кисты холедоха; дивертикулы ДПК, расположенные вблизи большого дуоденального сосочка (БДС).
- Доброкачественные заболевания желчных путей: желчнокаменная болезнь (ЖКБ), осложненная холедохолитиазом; вколоченные камни БДС; воспалительные стриктуры желчевыводящих путей; стеноз БДС.
- Воспалительные заболевания: острый холецистит с перипроцессом; склерозирующий холангит; псевдотуморозный панкреатит; паразитарные поражения печени в области ворот печени; воспалительные инфильтраты в области ворот печени; острый папиллит; увеличение лимфатических узлов печеночнодвенадцатиперстной связки.
- Опухоли: папилломатоз желчных ходов; рак печеночных и общего желчного протоков (ОЖП); объемные образования БДС; рак головки поджелудочной железы (ПЖ); метастазы и лимфомы в воротах печени.
- Структуры магистральных желчных протоков, развивающиеся в результате операционной травмы.
Инструментальная диагностика механической желтухи
- Ультразвуковое исследование (УЗИ). Основным признаком МЖ при УЗИ является расширение внутрипеченочных желчных протоков (рис. 1). УЗИ позволяет не только выявить билиарную гипертензию, но и установить уровень блока.
При высоком билиарном блоке (обтурация на уровне ворот печени) при УЗИ визуализируются расширенные внутрипеченочные протоки при нормальном диаметре ОЖП (до 6 мм), желчный пузырь чаще нормальных размеров или уменьшен, возможно выявление в воротах печени объемного образования.
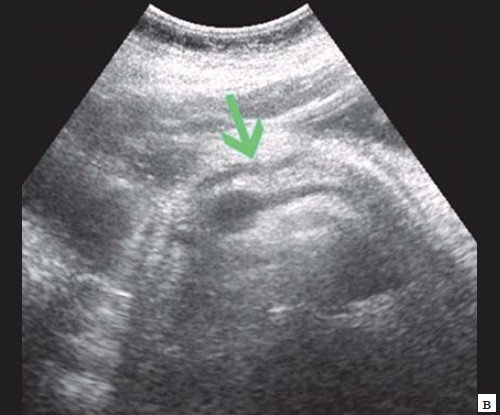
При низком билиарном блоке (обтурация на уровне холедоха, головки ПЖ, БДС) кроме расширенных внутрипеченочных протоков визуализируются расширенные внепеченочные протоки, желчный пузырь увеличен (рис. 2).
Если низкий блок обусловлен индуративным панкреатитом, при УЗИ имеет место увеличение органа в размере, могут выявляться кальцинаты в ПЖ (рис. 3). При опухоли головки ПЖ на фоне билиарной гипертензии визуализируется объемное образование в ПЖ (рис. 4). Критериями гипертензии главного панкреатического протока служит его расширение более 2 мм в теле и более 3 мм в головке ПЖ.
При ЖКБ, осложненной холедохолитиазом, выявляется увеличенный желчный пузырь с конкрементами, а также конкременты в холедохе (рис. 5).
Диагностируют очаговые поражения печени: эхинококковые и альвеококковые кисты; увеличенные лимфоузлы; местатазы. - Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ).
- Чрескожная чреспеченочная холангиография.
ЭРХПГ и холангиография под контролем УЗИ [1-3] могут сопровождаться и последующим лечебным эффектом (установкой потерянного дренажа,папиллотомией, холангиостомией). - Компьютерная томография — КТ и магнитно-резонансная томография (МРТ) печени и желчевыводящих путей.
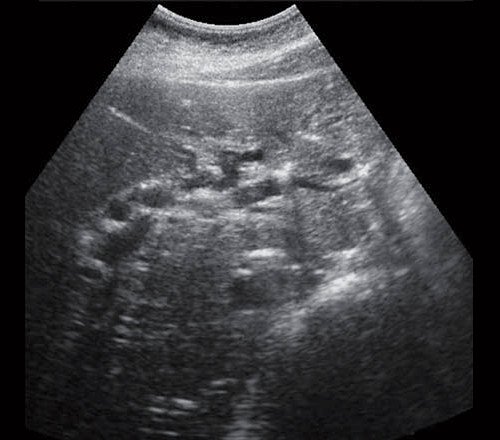
Рис. 1. Ультразвуковая картина билиарной гипертензии при механической желтухе.
Рис. 2. Эхографическая картина низкого печеночного блока, обусловленного опухолью головки ПЖ.
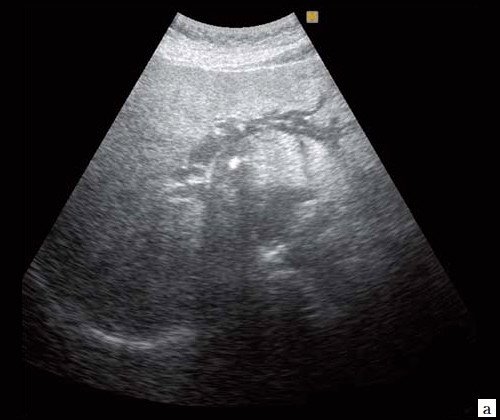
а) Расширенные внутрипеченочные протоки.
б) Увеличенный желчный пузырь с густой взвесью (красная стрелка) и расширенный ОЖП (синяя стрелка).
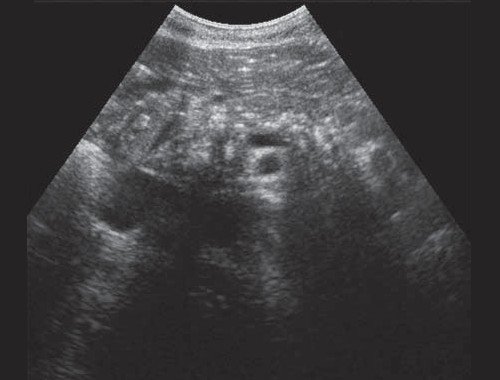
Рис. 3. Эхографическая картина хронического псевдотуморозного панкреатита. Кальцинаты в паренхиме ПЖ.
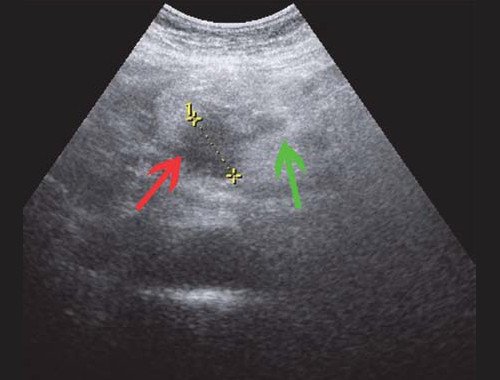
Рис. 4. Ультразвуковая картина опухоли головки ПЖ: образование в головке ПЖ (красная стрелка), расширенный панкреатический проток (зеленая стрелка).
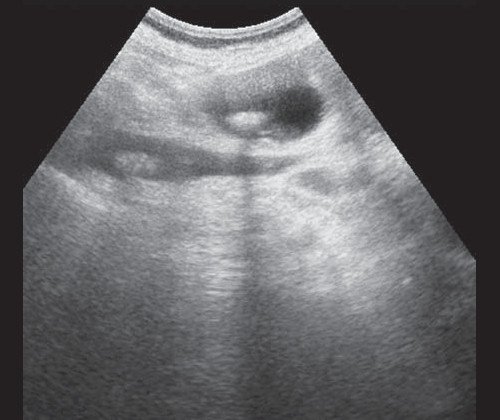
Рис. 5. Ультразвуковая картина билиарной гипертензии при механической желтухе, обусловленной ЖКБ, осложненной холедохолитиазом, конкременты в желчном пузыре и ОЖП.
Дифференциальный диагноз механической желтухи
Дифференциальную диагностику механической желтухи, в первую очередь, нужно проводить с паренхиматозной желтухой.
Паренхиматозная желтуха возникает при гепатитах и циррозах печени, развивается постепенно. Основной отличительный ультразвуковой признак паренхиматозной желтухи от механической — отсутствие расширения внутри- и внепеченочных желчных протоков.
Ультразвуковые признаки острого вирусного гепатита [4] включают увеличение размеров печени за счет обеих долей; в поздних стадиях возможно уменьшение размеров печени (симптом тающей льдинки); эхогенность паренхимы низкая (симптом темной печени); структура может быть однородной за счет выраженного отека паренхимы либо неоднородная (симптом выделяющихся сосудов); более выраженное обогащение сосудистого рисунка; уменьшение диаметра магистральных стволов печеночных вен; незначительное увеличение диаметра основного ствола воротной вены; снижение показателей скоростного и объемного кровотока по воротной вене; увеличение лимфоузлов в области гепатодуоденальной связки; спленомегалия (увеличение площади селезенки более 50 см²).
Ультразвуковые признаки хронического гепатита [4] включают увеличение размеров печени; контур печени четкий и ровный; закругление краев и увеличение углов; структура органа диффузно неоднородна; эхогенность паренхимы повышена; обеднение сосудистого рисунка на периферии; основной ствол воротной вены не расширен.
Ультразвуковые признаки цирроза печени [5-7] включают увеличение размеров печени на начальной стадии и уменьшение в терминальной; гипертрофию хвостатой доли печени; контуры становятся неровными, бугристыми; капсула четко не дифференцируется; структура паренхимы диффузно неоднородной со множественными участками повышенной эхогенности (очаги фиброза) и пониженной эхогенности (очаги регенерации); обеднение сосудистого рисунка на периферии.
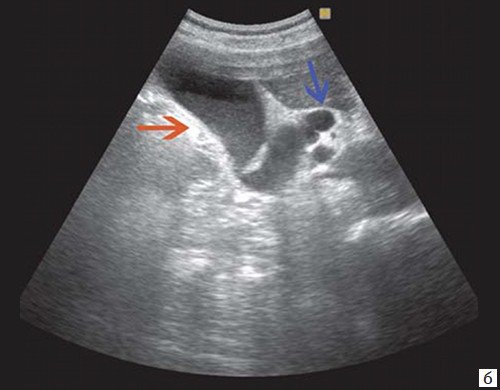
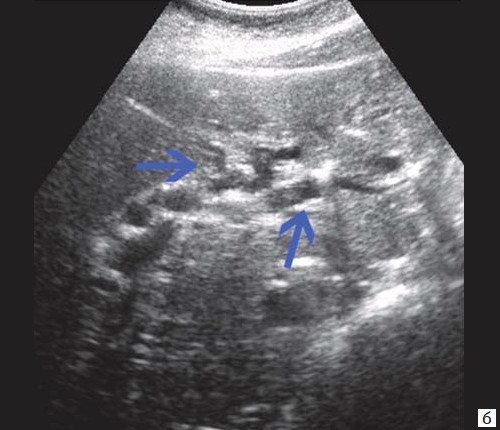
При развитии портальной гипертензии [5, 7, 8] выявляются типичные эхографические признаки: увеличение диаметра портальной вены со снижением линейной скорости кровотока; изменение просвета портальной вены при глубоком вдохе не более 10%; увеличение диаметра селезеночной (свыше 8 мм), верхней и нижней брыжеечных вен; увеличение диаметра внепеченочной части воротной вены свыше 15 мм; гепатофугальное направление кровотока; выявление различных порто-портальных и порто-кавальных коллатералей (рис. 6); спленомегалия; асцит.
Рис. 6. Эхограмма портальных коллатералей воротной вены.
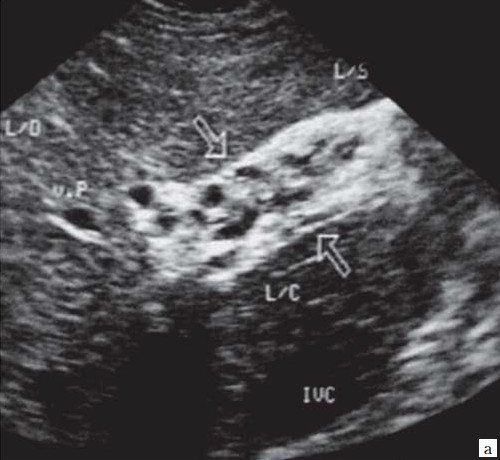
а) В-режим. Отсутствие типичного трубчатого анэхогенного ствола воротной вены с гиперэхогенными стенками. Ствол воротной вены виден как неоднородной структуры образование с множеством эхогенных, параллельно идущих стенкам сосуда перегородок (стрелка). Наличие гиперэхогенных участков в паравенозной области воротной вены.
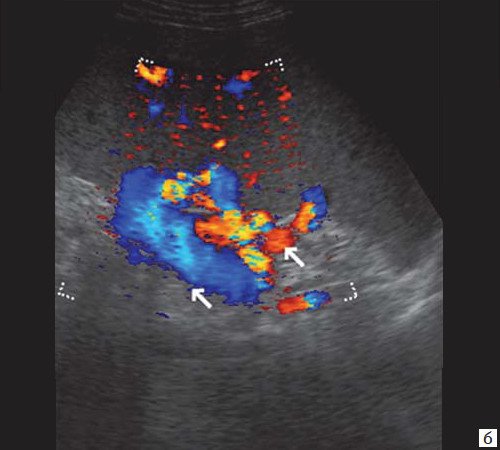
б) Режим ЦДК. Выраженные крупные коллатерали в проекции воротной вены.
При паренхиматозной желтухе желательна гистологическая верификация диагноза. С этой целью рекомендовано выполнение пункционно-аспирационной биопсии (ПАБ) печени под контролем УЗИ.
Клиническое наблюдение
Пациентка Л., 73 лет, поступила в стационар с жалобами на пожелтение кожных покровов.
При УЗИ брюшной полости: расширены внутрипеченочные протоки (сегментарные до 6 мм, долевые до 10 мм). ОЖП 14-15 мм. Желчный пузырь 120 30 мм, стенка 3 мм, конкрементов не выявлено. ПЖ нормальных размеров, контуры ровные, четкие. Структура диффузно неоднородная, повышенной эхогенности. Панкреатический проток расширен до 5 мм. Заключение: ультразвуковая картина низкого печеночного блока с билиарной гипертензией, блок на уровне БДС, терминального отдела ОЖП (рис. 7).
Рис. 7. Эхографическая картина опухоли БДС.
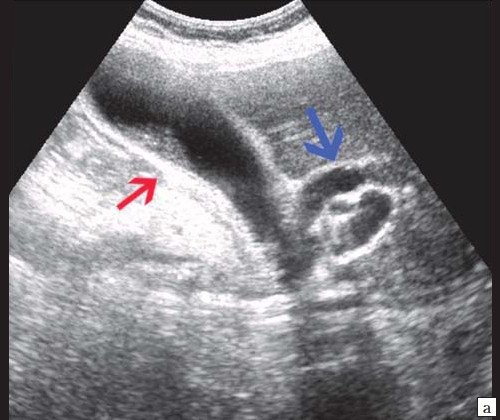
а) Увеличенный желчный пузырь с густой взвесью внутри (красная стрелка) и расширенный ОЖП (синяя стрелка).
б) Расширение внутрипечоночных протоков (синяя стрелка).
в) Расширение панкреатического протока (зеленая стрелка).
Мультиспиральная КТ с болюсным контрастированием: внутри- и внепеченочные желчные протоки расширены (долевые до 9 мм, общий печеночный проток (ОПП) 14 мм, интрапанкреатическая часть холедоха 12 мм). Вирсунгов проток расширен на всем протяжении до 6 мм. В проекции БДС визуализируется мягкотканое образование до 11 мм, накапливает контраст. Заключение: опухоль БДС с низким печеночным блоком.
Проведенные ЭРХПГ с эндоскопической папиллосфинктеротомией (ЭПСТ) установили: БДС значительно увеличен в размере, напряжен, в области устья инфильтрация слизистой, бесструктурные мелкобугристые разрастания, контактная ранимость, катетеризация боковым папиллотомом безуспешна. Выполнено рассечение продольной складки торцевым папиллотомом с формированием супрапапиллярной фистулы. При ЭРХПГ контрастируется расширенный холедох, прерывающийся на уровне интрапанкреатического отдела, без эвакуации контраста. В фистулу по проводнику установлен «потерянный» дренаж холедоха (7 см), получен отток контраста в кишку. Заключение: эндоскопическая картина опухоли БДС. Состояние после ЭРХПГ, ЭПСТ. Установка «потерянного» дренажа холедоха.
Таким образом, был установлен диагноз: папиллярная аденома БДС. Острый холецистит. Паравезикальный абсцесс. Механическая желтуха.
Выводы
- Методы лучевой диагностики оказывают существенную помощь в диагностике и дифференциальной диагностике МЖ.
- Решающая роль в диагностике и дифференциальной диагностике МЖ первичного звена принадлежит УЗИ.
- На втором этапе исследования в зависимости от уровня блока показаны ЭРХПГ (возможно, в сочетании с ЭПСТ), КТ, МРТ, чрескожная чреспеченочная холангиография под контролем УЗИ.
- Малоинвазивные эндоскопические и чрескожные чреспеченочные декомпрессионные вмешательства представляют собой эффективный способ восстановления желчеоттока при обструкции билиарной системы. Эти методики позволяют достаточно быстро и эффективно ликвидировать желтуху и холангит, дают возможность проводить хирургические вмешательства в наиболее благоприятных условиях, в плановом порядке, а у больных пожилого возраста с тяжелой сопутствующей патологией могут служить альтернативой хирургическому лечению.
Литература
- Tannapfel A., Wittekind C. (2004). Gallbladder and bile duct carcinoma. Biology and pathology. Internist 45: 33-41.
- Valle J., Wasan H. et al. (2010). Cisplatin plus gemcitabine versus gemcitabine alone for billiary tract cancer. N Engl J Med 362: 1273-1281.
- Wiedmann M.W., Mossner J. (2010). Molecular targeted therapy of biliary tract cancer — results of the first clinical studies. Curr Drug Targets 11: 834-850.
- Балашов А.Т. Возможность использования ультразвукового исследования при определении степени тяжести острого вирусного гепатита (обзор литературы) // Медицинская визуализация. 2007, N 1. С. 32-37.
- Михайлов М.К. Эхография в диагностике цирроза. М.: МЕДпресс-информ. 2003.
- Шипов О.Ю., Сюткин В.Е., Матюхина А.П., Иваников И.О. Особенности ультразвуковой картины у больных циррозом печени с разной степенью активности алкогольного гепатита // Медицинский журнал «SonoAce-Ultrasound». 2007. N 16. С. 46-51.
- Annet L., Materne R., Danse E. et al. Hepatic flow parameters measured with MR imaging and Doppler US: Correlations with degree of cirrhosis and portal hypertension // Radiology. 2003. V. 229. P. 409-414.
- Васильев В.А., Лисаченко Н.А., Цеханович К.Б. Возможности ультразвуковой допплерографии портальной системы в диагностике вирусных гепатитов // Материалы III научно-практической конференции с международным участием. Петрозаводск. 2004. С. 82-83.

УЗИ сканер HS60
Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.
Источник
Желтуха — Диагностика
Большое значение в установлении диагноза при желтухе имеют тщательно собранный анамнез, клиническое и лабораторное обследование и биохимический и клинический анализ крови. Необходимо исследование кала, которое должно включать анализ на скрытую кровь. При исследовании мочи следует исключить повышение содержания билирубина и уробилиногена. Дополнительные методы исследования — ультразвуковое исследование (УЗИ), биопсию печени и холангиографию (эндоскопическую или чрескожную) — применяют по показаниям в зависимости от типа желтухи.
Начальные этапы диагностики при желтухе
- Анамнез и физическое обследование
- Анализ мочи, кала
- Биохимические показатели сыворотки
- Билирубин, АсАТ, ЩФ, ГГТП, Альбумин
- Количественное определение иммуноглобулинов
- Общеклинические показатели крови
- Уровень гемоглобина, количество лейкоцитов, тромбоцитов
- Мазок крови
- Протромбиновое время (до и после внутримышечного введения витамина К)
- Обзорная рентгенография грудной клетки
Анамнез
Выясняют профессию больного; особенно важно установить, не связана ли работа больного с контактом с крысами, которые являются переносчиками лептоспир (болезнь Вейля), а также с потреблением алкоголя.
Важное значение имеет национальная принадлежность больного. Например, у выходцев из стран Средиземноморья, Африки или Дальнего Востока можно заподозрить носительство HBV и HCV.
При изучении семейного анамнеза учитывают указание на желтуху, гепатит, анемию, а также спленэктомию и холецистэктомию у близких родственников. Отягощённый семейный анамнез облегчает диагностику гемолитической желтухи, наследственной гипербилирубинемии, гепатита и желчнокаменной болезни.
Выясняют, не было ли контактов с желтушными больными, особенно в яслях, лагерях, больницах и школах, с больными отделений гемодиализа и наркоманами. Диагностическое значение могут иметь указания на инъекции в течение последних 6 мес, например переливание крови или плазмы, взятие крови на анализ, введение наркотиков, постановка туберкулиновой пробы, татуировки, а также зубоврачебные вмешательства. Важны также указания на употребление в пищу ракообразных, а также на поездки в регионы, эндемичные по гепатиту. Выясняют, не принимает ли больной лекарств, которые могут вызвать развитие желтухи.
Наличие в анамнезе диспепсии, жёлчной колики и непереносимости жиров позволяет подозревать холедохолитиаз.
Развитие желтухи после операций на жёлчных путях возможно при оставленных камнях, травматической стриктуре жёлчного протока, а также при гепатите. Причиной желтухи после удаления злокачественных новообразований могут быть метастазы в печень.
Желтуха при алкоголизме обычно сопровождается такими признаками, как анорексия, тошнота по утрам, понос и небольшое повышение температуры тела. Возможна также болезненность увеличенной печени.
Неуклонное ухудшение общего состояния и уменьшение массы тела характерны для злокачественной опухоли.
Чрезвычайно большое значение имеет характер начала заболевания. Начало с тошноты, анорексии, отвращения к сигаретам (у курящих), а также развитие желтухи в течение нескольких часов и её быстрое прогрессирование заставляют подозревать вирусный гепатит или лекарственную желтуху. Холестатическая желтуха развивается медленнее, часто сопровождается стойким зудом. Лихорадка с ознобами свойственна холангиту, связанному с камнями или стриктурой жёлчных путей.
За несколько суток до развития печёночно-клеточной или холестатической желтухи моча темнеет, а кал становится светлым. При гемолитической желтухе цвет кала не изменяется.
При печёночно-клеточной желтухе существенно страдает общее состояние больного; при холестатической желтухе единственной жалобой может быть зуд или желтуха, а симптомы обусловлены основным заболеванием, вызвавшим обструкцию.
Мягкая персистирующая желтуха различной интенсивности позволяет предполагать гемолиз. При циррозе желтуха обычно умеренная, варьирует по интенсивности и не сопровождается изменением цвета кала, однако при присоединении острого алкогольного гепатита желтуха может быть интенсивной с обесцвечиванием кала.
Боли при жёлчной колике могут продолжаться несколько часов, реже они носит перемежающийся характер. Боли в спине или в эпигастральной области могут быть обусловлены раком поджелудочной железы.
Обследование
Возраст и пол. Жёлчные камни чаще образуются у рожавших тучных женщин среднего возраста. Распространённость вирусного гепатита А уменьшается с возрастом, однако при вирусном гепатите В и С эта закономерность не наблюдается. С возрастом увеличивается вероятность обструкции жёлчных путей злокачественной опухолью. Лекарственная желтуха у детей развивается очень редко.
Осмотр. Анемия может свидетельствовать о гемолизе, опухоли или циррозе. При выраженном уменьшении массы тела следует подозревать опухоль. При гемолитической желтухе кожные покровы бледно-жёлтого цвета, при печёночно-клеточной желтухе — с оранжевым оттенком, а при длительной билиарной обструкции приобретают зелёный цвет. При раке поджелудочной железы больные часто сутулятся. У больных алкоголизмом могут наблюдаться стигмы цирроза печени. Особое внимание обращают на органы, в которых может локализоваться источник метастазов в печень (молочные железы, щитовидная железа, желудок, толстая и прямая кишка, лёгкие), а также на состояние регионарных лимфатических узлов.
Психический статус. Небольшое снижение интеллекта с минимальными изменениями личности свидетельствует в пользу печёночно-клеточной желтухи. Появление печёночного запаха и «хлопающего» тремора указывает на возможность развития печёночной комы.
Изменения кожи. Кровоподтёки могут свидетельствовать о нарушениях свёртывания крови. Развивающаяся при циррозе тромбоцитопения может проявляться пурпурой на предплечьях, в подмышечных впадинах или на голенях. Другие изменения кожи при циррозе включают сосудистые звёздочки, пальмарную эритему, белые ногти и выпадение волос в местах вторичного оволосения.
При хроническом холестазе можно выявить следы расчесов, пигментацию, вызванную избыточным отложением меланина, изменение пальцев в виде барабанных палочек, ксантомы на веках (ксантелазмы), разгибательных поверхностях и в складках ладоней, а также гиперкератоз.
Пигментация и язвы на голенях появляются при некоторых формах врождённой гемолитической анемии.
Следует внимательно отнестись к узлам на коже, которые могут оказаться злокачественной опухолью. При множественных тромбозах вен исключают рак тела поджелудочной железы. Отёки лодыжек могут свидетельствовать о циррозе, а также об обструкции нижней полой вены опухолью печени или поджелудочной железы.
Исследование живота. Расширение околопупочных вен — признак усиленного коллатерального кровообращения в системе воротной вены (обычно вследствие цирроза). Асцит может развиться в результате цирроза печени или злокачественной опухоли. При значительно увеличенной, бугристой печени велика вероятность рака этого органа. Небольшие размеры печени свидетельствуют о тяжёлом гепатите или циррозе и позволяют исключить внепечёночный холестаз, при котором печень увеличена и имеет гладкую поверхность. У больных алкоголизмом жировая печень и цирроз могут вызвать её равномерное увеличение. Край печени бывает болезненным при гепатите, застойной сердечной недостаточности, алкоголизме, бактериальном холангите и иногда при опухолях. Артериальный шум над печенью указывает на острый алкогольный гепатит или на первичный рак печени.
При холедохолитиазе возможны болезненность жёлчного пузыря и симптом Мэрфи. Пальпируемый увеличенный жёлчный пузырь, иногда видимый в правом подреберье, требует исключения рака поджелудочной железы.
Брюшную полость следует тщательно исследовать для исключения первичной опухоли. Обязательно ректальное исследование.
Моча и кал. Билирубинурия — ранний признак вирусного гепатита и лекарственной желтухи. Отсутствие в моче уробилиногена позволяет предполагать полную обструкцию общего жёлчного протока. Длительная уробилиногенурия, при которой билирубин в моче отсутствует, свидетельствует о гемолитической желтухе.
Ахоличный стул, существующий в течение длительного времени, подтверждает диагноз билиарной обструкции. При положительной пробе на скрытую кровь исключают рак печёночно-поджелудочной ампулы, поджелудочной железы, кишечника, а также портальную гипертензию.
Биохимический показатели сыворотки
Повышение уровня билирубина в сыворотке подтверждает наличие желтухи, позволяет судить о её интенсивности и наблюдать за её динамикой. Если активность щелочной фосфатазы более чем в 3 раза превышает нормальную, активность ГГТП повышена и нет признаков поражения костей, вероятность холестаза очень велика; высокая активность щелочной фосфатазы наблюдается также при небилиарном циррозе.
Уровни альбумина и глобулинов в сыворотке при кратковременной желтухе изменяются незначительно. При более длительной печёночно-клеточной желтухе уровень альбумина снижается, а глобулинов — повышается. При холестатической желтухе (при электрофорезе) выявляется повышение уровня a2- и b-глобулинов, а при печёночно-клеточной желтухе — g-глобулинов.
При гепатите активность сывороточных трансаминаз повышается в большей степени, чем при холестатической желтухе. Значительное преходящее повышение активности трансаминаз иногда наблюдается при острой обструкции жёлчных путей камнем.
Клиническое исследование крови
Печёночно-клеточной желтухе свойственно уменьшение количества лейкоцитов с относительным лимфоцитозом. При алкогольном и тяжёлом вирусном гепатитах возможен полиморфноядерный лейкоцитоз. Количество лейкоцитов увеличивается при остром холангите и опухолях. При подозрении на гемолиз подсчитывают количество ретикулоцитов, исследуют мазок крови, определяют осмотическую резистентность эритроцитов, ставят пробу Кумбса, исследуют костный мозг.
При увеличении протромбинового времени проводят пробу с витамином К,: его внутримышечное введение по 10 мг в течение 3 дней приводит к нормализации протромбинового времени при холестазе, в то время как при Печёночно-клеточной желтухе значительных изменений не происходит.
Рутинные диагностические исследования
Клиническое обследование больных с желтухой позволяет отнести их к одной из следующих групп: больные с Печёночно-клеточной желтухой; больные, у которых причиной желтухи является злокачественная опухоль; больные, у которых нельзя исключить внепечёночную обструкцию жёлчных путей; больные, у которых вероятность внепечёночной обструкции жёлчных путей велика. Дальнейшее обследование зависит от того, к какой группе отнесён больной, а также от оснащённости лечебного учреждения, степени риска диагностической процедуры и её стоимости.
У небольшого числа больных с внепечёночной билиарной обструкцией ошибочно диагностируют внутрипеченочный холестаз; гораздо чаще у больных с внутрипеченочным поражением ошибочно диагностируют внепечёночную обструкцию жёлчных путей.
На основании данных анамнеза, обследования, клинического и биохимического исследования крови, полученных в течение первых 6 ч после госпитализации, разработаны компьютерные диагностические модели. По эффективности они не уступают диагностике, проводимой гепатологом, и превосходят диагностику, проводимую терапевтом общего профиля. Частота установления правильных диагнозов на основании компьютерного алгоритма составила 70%, что совпадает с результатами обследования опытным гепатологом, однако последнему требовалось меньшее количество информации.
Рентгенологическое исследование
Обзорную рентгенографию грудной клетки проводят для выявления опухолей и их метастазов, а также неровностей контура правого купола и высокого стояния диафрагмы, обусловленных увеличением печени или наличием в ней узлов.
Визуализация жёлчных протоков
Показанием к применению методов визуализации жёлчных протоков служит холестаз. В первую очередь дифференцируют печёночно-клеточную желтуху с обструктивной, обусловленной закупоркой общего жёлчного протока и требующей хирургического лечения. Методом выбора являются ультразвуковое исследование (УЗИ) или компьютерная томография (КТ), которые позволяют установить, не расширены ли внутрипеченочные жёлчные протоки. Затем по показаниям проводят эндоскопическую ретроградную холангиопанкреатографию или чрескожную чреспечёночную холангиографию.
Маркёры вирусных гепатитов
Серологическое исследование позволяет определить маркёры HAV и HBV, а также CMV и EBV. Анти-HCV удаётся обнаружить лишь через 2-4 мес после инфицирования.
Пункционная биопсия печени
При острой желтухе необходимость в биопсии печени возникает редко; её выполняют в основном у больного с неясным диагнозом и при подозрении на внутрипеченочный генез желтухи. Наличие желтухи увеличивает риск биопсии. Наиболее безопасной считается биопсия иглой Менгини. Выраженная желтуха не является противопоказанием к биопсии печени.
При нарушениях свёртывания крови проведение обычной чрескожной биопсии опасно, в таких случаях прибегают к трансъюгулярной биопсии или биопсии под контролем КТ или УЗИ с пломбировкой пункционного канала.
Диагностика острого вирусного гепатита обычно не представляет трудностей. Наиболее сложна диагностика желтухи при холестазе. Тем не менее в большинстве случаев опытный гистолог может отличить картину внутрипеченочного холестаза, например при лекарственном поражении или первичном билиарном циррозе, от изменений, вызванных обструкцией общего жёлчного протока. Однако установить саму причину холестаза можно лишь с гораздо меньшей достоверностью.
Лапароскопия
Темно-зелёный цвет печени и увеличенный жёлчный пузырь свидетельствуют в пользу внепечёночной билиарной обструкции. Лапароскопия позволяет выявить также опухолевые узлы и выполнить их биопсию под визуальным контролем. При гепатите печень жёлто-зелёного цвета; цирротически измененная печень имеет характерный вид. Лапароскопия не позволяет дифференцировать внепечёночную билиарную обструкцию, особенно обусловленную раком крупных жёлчных протоков, и внутрипеченочный холестаз, вызванный лекарствами.
Во время исследования необходимо получение снимков печени. При желтухе перитонеоскопия безопаснее, чем пункционная биопсия печени, но при необходимости эти два метода можно сочетать.
Проба с преднизолоном
При печёночно-клеточной желтухе назначение 30 мг преднизолона в сутки в течение 5 дней приводит к снижению уровня билирубина на 40. Эта проба эффективна при диагностике холестатического варианта гепатита А (диагноз устанавливают при отсутствии в сыворотке маркёров HBV).
«Отбеливающий» эффект при назначении кортикостероидов не удаётся объяснить изменением продолжительности жизни эритроцитов (отражающей изменения в катаболизме гемоглобина) или выделением уробилиногена с калом и мочой или билирубина с мочой. Возможно, обмен билирубина при этом происходит по другому метаболическому пути.
Лапаротомия
Желтуха редко требует экстренного хирургического вмешательства. При сомнениях в диагнозе целесообразно продолжить обследование, так как диагностическая лапаротомия связана с высоким риском развития острой печёночной или почечной недостаточности. Отсрочка в операции редко наносит вред больному
[1], [2], [3], [4], [5], [6], [7]
Источник