Лабораторные маркеры гемолитической желтухи
Содержание статьи
Медицинская диагностика желтух
М.Л. ЖМУДЯК, А.Н. ПОВАЛИХИН, А.В. СТРЕБУКОВ, А.В. ГАЙНЕР, А.Л. ЖМУДЯК, Г.Г. УСТИНОВ
Болезни печени и внепеченочных желчных путей занимают значительное место в структуре заболеваний человека. Так, вирусные гепатиты А, В, С, D, G, TT и др. — самое распространенное заболевание в мире. Гепатитом болеют 0,5 — 1% всего населения в Европе, 4 — 10% — и в Африке, Азии, Ближнем Востоке (Т.И. Лопаткина, 1997). Заболеваемость вирусным гепатитом B в России за период 1992 — 1996 годы увеличилась в 2 раза и достигла 35,8 больных на 100 тыс. населения. В мире длительное время было 350 млн. человек — носителей вируса гепатита, к 2000 году число их достигло 400 млн. (В.Э.Де Клерк, 2000; А.А. Ильянкова и соавт., 2001; Д.Т. Абдурохманов, 2002). В целом в странах СНГ ежегодно регистрируется около 100 тысяч случаев острого гепатита, а фактическая заболеваемость в них, по крайне мере, вдвое выше (Д.К. Львов, 1996).
Ежегодно на планете от вирусного гепатита и его исходов умирает около 2 млн. человек. Каждые 15 — 20 лет от вирусного гепатита и его исходов гибнет больше людей, чем за всю Вторую мировую войну. Из них ежегодно 100 тысяч — от молниеносной формы, еще полмиллиона — в течение острой инфекции, около 700 тысяч — от цирроза печени и 300 тысяч от карциномы печени.
Желчнокаменная болезнь в развитых странах относится к числу наиболее часто встречающихся заболеваний — у 10 — 15% населения. Вирусные гепатиты и желчнокаменная болезнь — основные (но не единственные) причины желтух.
Желтуха — это один из наиболее ярких синдромов, которые часто сопровождают заболевания печени. Основными проявлениями его являются: пожелтение склер и кожных покровов, кожный зуд, потемнение мочи, обесцвеченный кал. Иктеричность склер и желтушность кожных покровов заметны при уровне сывороточного билирубина 35 — 45 мкмоль/л, т.е. когда нормальные показатели превышены в 2 и более раз.
В основе желтухи лежит нарушение обмена билирубина, приводящее к появлению избыточного его количества в крови. Таким образом, маркером любой желтухи является билирубин (общий, конъюгированный — прямой, неконъюгированный — непрямой).
Диагноз желтухи поставить достаточно просто. Как говорили старые клиницисты, — диагноз написан на лице. Однако врачу недостаточно видеть желтуху, важнейшим является определить причину (вид) желтухи, ибо от этого зависит выбор лечения — оперировать больного или лечить его консервативно. Процент диагностических ошибок в определении вида желтух достаточно велик и колеблется в широких пределах — от 8 до 30. Кроме того, по данным Алтайского гепатологического центра более 90% пациентов с механической желтухой, нуждающихся в хирургическом лечении, поступают на 15-й день и позднее (рис. 1.2.1). Они лечатся в различных стационарах совершенно с другим диагнозом.
Хорошо известно, что послеоперационная летальность находится в прямой зависимости от продолжительности желтухи.
Зависимость летальности от продолжительности желтухи
Длительность желтухи | Летальность, % |
до 5 дней | до 1 |
до 15 дней | 2,3 |
более 15 дней | 7,9 |
Современные методы диагностики многочисленны и не всегда достаточно информативны, порой занимают продолжительное время, что ведет к утяжелению состояния больного и позднему проведению операции. Сложность в диагностике состоит еще и в том, что желтуха появляется не только при заболеваниях печени, но и при поражении других органов и систем: поджелудочной железы, желчного пузыря, системы крови и т.д. Это и создает определенные трудности и ошибки в постановке правильного диагноза и назначения соответствующего лечения. Отсюда видно, что желтуха — один из синдромов, требующих дифференциально-диагностического поиска.
Метаболизм билирубина
Для того, чтобы понять причины (патогенез) желтух, необходимо иметь представление об обмене билирубина. Билирубин — основной продукт распада гемоглобина, высвобождающегося из стареющих эритроцитов.
В организме здорового человека эритроцит, прожив 120 дней, распадается с образованием гема (белковая часть гемоглобина крови), который попадает в органы ретикулоэндотелиальной системы и в результате трех последовательно идущих реакций превращается в билирубин. В сутки у человека распадается, примерно, 1% циркулирующих эритроцитов: содержание гемоглобина в них равно 6 — 8 г. Учитывая, что из 1 г гемоглобина образуется 35 — 36 мг билирубина, суточная продукция его теоретически должна составлять 220 — 290 мг. Однако в сутки билирубина образуется несколько больше 250 мг за счет билирубина, образующегося на других путях обмена, — распад миоглобина, свободный тканевой гем, ферменты цитохромы, содержащие гем (цитохром, каталаза, перексидаза и др.). Это так называемый шунтовой билирубин.
Образующийся на этом этапе неконъюгированный билирубин, будучи высокотоксичным и плохо растворимым веществом, связывается с альбумином плазмы крови. Только очень небольшая часть билирубина способна подвергаться диализу, однако под влиянием веществ, конкурирующих с билирубином за связывание с альбумином, она может увеличиваться. В комплексе альбумин-билирубин неконъюгированный билирубин попадает в систему воротной вены печени.
Печень выполняет три функции в обмене билирубина:
— захват билирубина печеночной клеткой из крови;
— процесс конъюгации, присоединение глюкуроновой кислоты в эндоплазмотической сети (ретикулуме);
— экскреция водорастворимого конъюгата билирубина в желчные капилляры. Реакция конъюгации пигмента, протекающая в печени, имеет огромный биологический смысл, превращая высокотоксичный билирубин в малотоксичное, хорошо растворимое соединение билирубин-глюкуронид (конъюгированный билирубин).
Процесс конъюгации и внутриклеточной транспортировки происходит в гепатоците однонаправленно — от капиллярного полюса к билиарному.
Таким образом, конъюгированный билирубин через билиарный полюс гепатоцита выделяется в желчные ходы, а затем в кишечник. Отсюда желтуху подразделяют на надпеченочную (гемолитическую), печеночную (паренхиматозную) и подпеченочную (обтурационную, механическую).
Гемолитическая развивается при избыточном распаде эритроцитов. Например, при гемолитической желтухе, внутрисосудистом распаде (гемолизе) эритроцитов, при всасывании из обширных тканевых гематом. Образуется настолько много билирубина, что печень становится не способной весь его конъюгировать и выводить. При этом увеличивается уровень неконъюгированного билирубина в крови и накопление его в тканях.
Клиническими проявлениями гемолитической желтухи является умеренная желтушность кожных покровов и склер, цвет желтухи лимонно-желтый, отмечается умеренная бледность. При обследовании находят увеличение селезенки при нормальных размерах печени, отсутствие потемнения мочи и обесцвеченного кала.
Лабораторные критерии гемолитической желтухи
Лабораторные тесты | Их характеристика |
Число ретикулоцитов | Увеличено |
Форма и величина эритроцитов | Микросфероцитоз, макроцитоз, серповидные и др. изменения |
Продолжительность жизни эритроцитов | Укорочена |
Осмотическая резистентность эритроцитов | Снижена |
Гемоглобин крови | Снижен |
Свободный гемоглобин плазмы крови | Присутствует |
Содержание билирубина в крови | Увеличено за счет непрямого (неконъюгированного) |
Активность ферментов АЛАТ, АСАТ | Не изменена |
Щелочная фосфатаза | Показатели в норме |
Паренхиматозная желтуха возникает при поражении самой печени при таких заболеваниях как острые и хронические вирусные гепатиты, циррозы печени, токсическом поражении печени алкоголем, медикаментами, другими токсинами. При этом печеночная клетка (гепатоцит) не способна конъюгировать билирубин и в крови накапливается неконъюгированный билирубин. Кроме того, через пораженную мембрану гепатоцита в кровь попадают различные ферменты и другие компоненты клетки.
Клинические проявления паренхиматозной желтухи зависят от вида заболевания. Однако лабораторные тесты имеют общую направленность. Для паренхиматозной желтухи характерны гипербилирубинемия за счет увеличения неконъюгированного (непрямого) билирубина и увеличение активности ферментов — АЛАТ и АСАТ, в то же время активность щелочной фосфатазы остается в пределах нормы.
Причиной механической желтухи является нарушение оттока желчи на различных уровнях: от печеночной клетки до двенадцатиперстной кишки.
Заболеваний, приводящих к обтурации желчных путей, достаточно много. Их можно подразделить на заболевания, создающие препятствие току желчи по желчным путям, — камни, опухоли, рубцовые стриктуры, врожденные аномалии и т. д. и патологические состояния, приводящие к сдавливанию извне: опухоль, воспалительный инфильтрат, хронический панкреатит и т. д.
Выраженная желтуха, кожный зуд, темная моча и обесцвеченный стул -основные клинические критерии нарушения оттока желчи. При механической желтухе в крови накапливается конъюгированный (прямой) билирубин, увеличивается активность щелочной фосфатазы при нормальном уровне активности аминотрансфераз — АСАТ, АЛАТ.
Таким образом, казалось бы, нет каких-то трудностей по лабораторным показателям определить вид желтухи. При паренхиматозной и гемолитической желтухе повышается уровень неконъюгированного билирубина, а при механической — конъюгированный — прямой.
Активность ферментов также характерна при каждом виде желтух. Так, при гемолитической желтухе нет повышения активности АЛАТ, АСАТ и щелочной фосфотазы (ЩФ). В то же время, при паренхиматозной желтухе наблюдается высокая активность АЛАТ, АСАТ и незначительно повышается щелочная фосфотаза. Для механической желтухи характерны, наоборот, высокая активность щелочной фосфатазы и незначительное повышение активности АЛАТ и АСАТ.
Однако, данные показатели характерны для желтух первых 10 — 15 дней. В последующем при механической желтухе в процесс вовлекается печеночная клетка. Функция ее нарушается и в крови, как при паренхиматозной желтухе, увеличивается содержание неконъюгированного (непрямого) билирубина и нарастает активность аминотрансфераз — АЛАТ и АСАТ.
Исходя из этого, исследование билирубина крови и его фракций, определение активности ферментов (АЛАТ, АСАТ, ЩФ) при желтухах являются скрининговым методом.
Наиболее достоверным признаком паренхиматозной желтухи является определение маркеров вируса гепатита. Число выявленных возбудителей гепатита постоянно растет. Если на протяжении почти ста лет, а первое описание «катаральной желтухи» было дано в 1883 году, медицине было известно всего три вида вирусного гепатита — гепатит А, гепатит В и гепатит ни А ни В, в настоящее время известны 7 этиологически самостоятельных вирусных гепатитов, которые принято обозначать буквами латинского алфавита: A, B, C, D, E, G, TTV. Выделены вирусы гепатита А, В, С, D, Е — соответственно HAV, HBV, HCV, HDV, HEV. Антигены вирусов обозначаются символом Ag, антитела к этим антигенам -символом Ab.
Маркеры гепатита A.
Острый гепатит А диагностируется на основании обнаружения в сыворотке крови HAV-IgMAb. При этом важно учитывать, что синтез анти-HAV IgM начинается еще до появления первых клинических симптомов и нарастает в острой фазе болезни, а затем содержание антител постепенно снижается, и они исчезают из циркуляции через 3-6 недель болезни.
Маркеры гепатита В.
Они наиболее многочисленны.
Антигены вируса:
HBsAg — поверхностный антиген гепатита В;
HBsAgIgM — поверхностный антиген гепатита В класса иммуноглобулина М (IgM);
HBeAg — субъединица поверхностного антигена гепатита В; HBcAg — ядерный антиген гепатита В; HBV-DNA — ДНК вируса гепатита В; DNA-p — ДНК-полимераза гепатита В.
Соответствующие антитела к антигенам гепатита В: HBsAb, HBcAb, HBeAb, HBcIgMAb.
Острый вирусный гепатит В диагностируется при выявлении в сыворотке крови HBsAg и высоких титров HBcAb, являющегося основным маркером заболевания, регистрируемым еще задолго до появления клинических признаков болезни и в течение всего преджелтушного и желтушного периодов. При этом важно учитывать, что при остром течении болезни HBsAg исчезает из крови к концу первого месяца от начала желтухи. Дальнейшее выявление HBsAg указывает на затяжное или хроническое течение болезни. На активную репликацию вируса гепатита B указывает обнаружение в крови HBeAg и ДНК HBV.
Маркеры гепатита С.
HCVAb — антитела к вирусу гепатита С, наличие их указывает на хронический гепатит С при определенной клинике.
HCV-RNA — маркер стадии репликации вируса гепатита С.
Маркеры гепатита D.
HDVAb — антитела к вирусу гепатита D. Они свидетельствуют об активности D-инфекции, которая сопровождает и утяжеляет гепатит В. Выявленные маркеры могут отражать коинфекцию с вирусным гепатитом B или суперинфекцию вируса D на хроническую HBV-инфекцию в стадии репликации или стадии интеграции вируса гепатита B.
Клинически диагностировать гепатиты G и TTV практически невозможно. Мысль о возможности этих форм вирусных гепатитов должна возникать в том случае, когда у пациента с признаками гепатита получены отрицательные результаты обследования на вирусные гепатиты A, B, C, и в случае, если у таких больных бывает положительный результат на РНК HGV (вирусный гепатит G) или ДНК TTV (вирусный гепатит TTV).
Определение у пациента тех или иных маркеров указывает на то, что он либо болен гепатитом, либо перенес вирусный гепатит, либо является носителем.
Для дифференциальной диагностики наиболее важными являются инструментальные методы исследования: ультразвуковые (УЗИ), рентгенологические, компьютерная томография и др.
Часто используемым и достаточно информативным методом является УЗИ. Во время ультразвукового исследования обращают внимание на состояние ткани печени, ее трубчатых структур (внутрипеченочных сосудов, внутрипеченочных желчных ходов), размеры печени, селезенки, желчного пузыря, внепеченочных желчных путей.
УЗИ в дифференциальной диагностике желтух
УЗИ признаки | Вид желтухи | ||
Гемолитическая | Паренхиматозная | Обтурационная | |
Размер печени | Несколько увеличена | Увеличена | Редко увеличена |
Размеры селезенки | Увеличение | Может быть увеличена | Не увеличена |
Эхоструктура | Обычная или слегка акустически неоднородна | Акустически неоднородная | Акустически неоднородная |
Трубчатые структуры | Нормальные | Сужение диаметра печеночных вен. Увеличение размеров портальной и селезеночных вен | Расширение внутрипеченочных желчных ходов, холедоха и желчного пузыря |
Состояние капсулы печени | Не изменена | Утолщена | Не изменена |
Другие УЗИ признаки | Пигментные камни в желчном пузыре | Дистальное затихание звука | Камни в желчном пузыре и холедохе, увеличение головки поджелудочной железы |
Ультразвуковыми признаками паренхиматозной желтухи могут быть увеличение размеров печени, повышение эхогенности паренхимы, ее акустическая неоднородность, появление ярких эхосигналов большей или меньшей интенсивности и распространенности, расширение диаметра воротной вены и сужение печеночных вен. Как правило, изменений со стороны желчевыводящих путей нет.
Наиболее частым ультразвуковым симптомом гемолитической желтухи было увеличение размеров селезенки.
При механической желтухе на ультрасонограммах отчетливо видны расширенные мелкие внутрипеченочные желчные ходы. Величина диллятации внутрипеченочных желчных протоков зависела от продолжительности желтухи.
Желчные протоки в отличие от расширенных печеночных вен имеют неправильный ход, звездчатое строение при их слиянии и прослеживаются до периферии.
Желчный пузырь при механической желтухе, вызванной обтурацией дистального отдела холедоха, увеличен в размерах, имеет сферическую форму, при УЗИ наблюдается выраженное усиление эхосигнала за ним.
Особое внимание при проведении дифференциальной диагностики желтухи уделяется исследованию внепеченочных желчных ходов. Диаметр общего желчного протока, в зависимости от длительности обтурации желчных путей, колеблется от 9 до 26 мм наиболее частыми причинами непроходимости желчных путей является наличие камней в желчных путях и опухоли головки поджелудочной железы.
Следует отметить, что УЗИ является скрининговым методом. У большинства больных с помощью УЗИ не удается определить патологию внепеченочных желчных путей — камни в холедохе, опухоли. Поэтому при подозрении на механический характер желтухи применяется прямое введение контрастного вещества в желчные ходы с помощью эндоскопической техники, — метод называется эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ). Метод позволяет определить камни в желчном пузыре, желчных ходах, выявить расширение внутри- и внепеченочных желчных ходов.
В диагностике опухоли головки поджелудочной железы как причины механической желтухи важное место принадлежит компьютерной томографии.
Следует отметить огромный поток информации, получаемый врачом при клиническом, лабораторных и инструментальных методах исследования, являющихся базой для постановки правильного диагноза. Использование всех результатов обследования для диагностики требует запоминания и анализа очень большого по объему информационного материала, что не всегда под силу врачу, особенно молодому. Парадоксально то, что увеличение числа методов исследования не уменьшает частоту диагностических ошибок при желтухах.
Выход из создавшейся ситуации можно видеть в разработке и использовании методов и компьютерных программ, которые будут решать дифференциально-диагностические задачи с учетом вариабельности, неопределенности результата, обусловленной изменчивостью биологических систем, в случаях как избытка, так и недостаточности клинических, лабораторных, инструментальных данных.
Диагностика заболеваний методами теории вероятностей
Марина Леонидовна Жмудяк, Антон Николаевич Повалихин, Андрей Васильевич Стребуков, Александр Викторович Гайнер, Александра Леонидовна Жмудяк, Геннадий Георгиевич Устинов
Источник
Гемолитическая желтуха (Надпечёночная желтуха, Плейохолическая желтуха)
Гемолитическая желтуха — это вариант надпеченочного желтушного синдрома, обусловленный гемолизом эритроцитов. Проявляется желтушностью и бледностью кожных покровов и слизистых, спленомегалией, потемнением мочи и кала, гемолитическими кризами. Диагностируется с помощью общего анализа крови, определения концентрации непрямого и общего билирубина, УЗИ органов брюшной полости. Для лечения используют кортикостероиды, цитостатики, антибиотики, активаторы печеночных ферментов, инфузионную и фототерапию, переливание компонентов крови. По показаниям проводят спленэктомию.
Общие сведения
Гемолитическая (плейохолическая) желтуха развивается при превышении уровня свободного билирубина, который может беспрепятственно конъюгироваться в печени. В обычных условиях в человеческом организме разрушается до 100-200 млн. эритроцитов за час, при этом срок жизни красных клеточных элементов крови составляет в среднем 120 дней. Из 1 г гемоглобина, выделяющегося при гемолизе, образуется 35 мг неконъюгированного пигмента (около 250-350 г/сут).
Печень обладает 3-4-кратным функциональным резервом для связывания избытка билирубина. При укорочении срока жизни эритроцитов, их ускоренном разрушении концентрация пигмента превышает предельный печеночный порог конъюгации, непрямой билирубин накапливается в крови, откладывается в тканях, что сопровождается формированием характерной клинической картины.
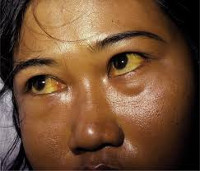
Гемолитическая желтуха
Причины
Заболевание развивается на фоне гемолиза с образованием большого количества непрямого билирубина, который не успевает конъюгироваться гепатоцитами. Гемолитическая форма желтухи вызывается теми же этиологическими факторами, что и патологические состояния с усиленным внутрисосудистым или внесосудистым разрушением эритроцитов. Специалисты в сфере современной гастроэнтерологии и гематологии выделяют следующие причины расстройства:
- Наследственные дефекты эритроцитов и гемоглобина. Гемолиз может быть обусловлен генетически обусловленными энзимопатиями (недостаточностью пируваткиназы, глюкозо-6-фосфатдегидрогеназы), несостоятельностью эритроцитарных оболочек (наследственным микросфероцитозом, акантоцитозом, овалоцитозом, пароксизмальной ночной гемоглобинурией). Желтуха гемолитического типа также наблюдается при гемоглобинопатиях (талассемии, серповидно-клеточной анемии и др.).
- Воздействие гемолитических плазматических факторов. Реакцию гемолиза вызывают антитела при гемолитической болезни новорожденных и переливании изонесовместимой крови, гемолизины возбудителей кори, краснухи, сепсиса, эпидемического паротита, лептоспироза, малярийные плазмодии, змеиный и другие гемотоксичные яды (сероводород, мышьяк, свинец, фосфор, анилин, нитробензол), Эритроциты разрушаются под влиянием ряда фармпрепаратов (сульфаниламидов, антипиретиков, хининов).
- Обширные кровоизлияния, инфаркты. Повышенное образование свободного билирубина связано с массивным распадом элементов крови при рассасывании крупных гематом в мягких тканях, паренхиматозных органах, полостях тела. Гемолитической надпеченочной желтухой осложняются массивные желудочно-кишечные кровотечения, расслаивающая аневризма аорты, инфаркт миокарда, легкого, геморрагический инсульт, гемоторакс. Обычно такое состояние связано с существующим заболеванием, травмой.
- Механическое разрушение эритроцитов в сосудах. Красные кровяные тельца подвергаются внутрисосудистому гемолизу при их сдавлении в периферических кровеносных сосудах, прилегающих к костным выступам (маршевая гемоглобинурия), турбуленции потока крови при дисфункции протезов сердечных клапанов. Гемолиз также возникает при прохождении эритроцитов через фибриновые депозиты в артериолах при ДВС-синдроме, гемолитико-уремическом синдроме, тромботической тромбоцитопенической пурпуре.
У части пациентов разрушение красных кровяных клеток с развитием надпеченочной желтухи наблюдается в рамках клинической картины злокачественных опухолей разной локализации, лейкозов, лимфопролиферативных заболеваний, пернициозной анемии Аддисона-Бирмера, системных патологий соединительной ткани. Гемотоксическое действие оказывают мощные ионизирующие воздействия при лучевой болезни, радиотерапии. Физиологическая желтуха возникает у новорожденных при усиленном гемолизе фетального гемоглобина на фоне низкой активности печеночных ферментов.
Патогенез
В основе механизма развития гемолитической желтухи лежит относительная функциональная недостаточность печеночных клеток, неспособных связать большое количество свободного билирубина, образовавшегося при гемолизе эритроцитов. Дополнительным патогенетическим фактором является нарушение внутриклеточного транспорта пигмента в гепатоцитах при его высокой концентрации. В результате неконъюгированный билирубин связывается с альбуминами и циркулирует в крови в виде водонерастворимых билирубин-альбуминовых комплексов, которые не могут выводиться с мочой.
Жирорастворимый свободный пигмент легко проникает через клеточные и митохондриальные мембраны, окрашивает в желтый цвет кожу и слизистые оболочки, нарушает процессы окислительного фосфорилирования, синтез белков, трансмембранный потенциал клеток. Поражение ядер головного мозга, особо чувствительных к токсическому эффекту непрямого билирубина, приводит к развитию энцефалопатии (ядерной желтухи) с выраженной неврологической симптоматикой. Связывающая способность альбуминов оказывается недостаточной при непрямой гипербилирубинемии более 260-550 мкмоль/л.
Активная конъюгация пигмента в печени сопровождается его усиленной экскрецией в просвет кишечника с образованием уробилиногена в тонкой кишке и затем стеркобилиногена — в толстой. Избыточное количество всосавшегося в кровь уробилиногена, который не может полностью элиминироваться гепатоцитами, продолжает циркулировать в крови. Высокий уровень экскретируемого с мочой стеркобилиногена, всосавшегося в геморроидальных венах, и стеркобилина в кале придает экскрементам характерную коричневую окраску. После исчерпания способности гепатоцитов выделять прямой (конъюгированный) билирубин в желчь происходит обратная диффузия связанной формы пигмента в кровь.
Классификация
Систематизация форм гемолитической желтухи учитывает этиологические факторы, под влиянием которых произошел гемолиз. Такой подход позволяет выбрать оптимальную терапевтическую тактику, максимально компенсирующую действие первопричины заболевания. Гастроэнтерологи и гематологи различают следующие типы гемолитических надпеченочных желтух:
- Гемолитические корпускулярные желтухи. Связаны с различными видами несостоятельности эритроцитов — дефицитом или недостаточной активностью ферментных систем, дефектами гемоглобина, мембранных структур. Обычно корпускулярные плейохолические желтухи вызваны генетическими аномалиями, их лечение является преимущественно симптоматическим.
- Гемолитические экстракорпускулярные желтухи. К разрушению эритроцитов приводит действие различных внешних факторов — антител, микробных токсинов, гемолитических ядов, механических нагрузок. Наряду с устранением отдельных симптомов это позволяет использовать методы, направленные на элиминацию этиопатогена и отдельные звенья патогенеза гемолиза.
- Гемолитические постгеморрагические желтухи. Возникают на фоне массивного распада эритроцитов в участках кровоизлияний. Обычно осложняют течение тяжелых травм и других неотложных состояний. Прогнозирование развития надпеченочной желтухи дает возможность назначить превентивную терапию для предупреждения дальнейших осложнений.
Симптомы гемолитической желтухи
Характерный признак заболевания — сочетание бледности кожных покровов с лимонно-желтым окрашиванием кожи, конъюнктивы глаз при отсутствии кожного зуда. У большинства пациентов с надпеченочной желтухой наблюдается потемнение мочи. Могут возникать умеренные боли в животе, диспепсические расстройства — тошнота, отрыжка, диарея. Обострение заболевания (гемолитический криз) клинически проявляется фебрильной лихорадкой, головной болью, миалгиями, интенсивными болями в левом подреберье вследствие увеличения селезенки. Если заболевание вызвано острым отравлением химическими соединениями или лекарственными средствами, присоединяются интоксикационные симптомы в виде угнетения сознания вплоть до комы, выраженной тахикардии, падения АД, расстройств дыхания и мочевыделения.
Осложнения
Наличие у пациента надпеченочной желтухи повышает риск застойных явлений в желчном пузыре, что приводит к формированию пигментных камней и обструкции желчевыводящих протоков. Осложнением гемолитической желтухи может стать токсическая нефропатия с острой почечной недостаточностью, развивающаяся при выраженных нарушениях биохимического состава крови и накоплении токсических соединений. При длительном течении заболевания возможно возникновение печеночной недостаточности, при которой происходит резкое угнетение всех функций органа, что клинически проявляется кахексией, дистрофическими изменениями, стойкими нарушениями метаболических процессов. Плейохолическая желтуха иногда осложняется билирубиновой энцефалопатией вследствие интоксикации головного мозга.
Диагностика
Постановка диагноза не представляет затруднений при наличии типичной клинической картины заболевания. Отличительный признак гемолитической желтухи — желтушное окрашивание кожи без кожного зуда и увеличения печени. Диагностический поиск направлен на выявление первопричины болезни. План обследования включает следующие инструментальные и лабораторные методы:
- Общий анализ крови. При проведении исследования определяется резкое уменьшение количества гемоглобина и эритроцитов с одновременным повышением содержания ретикулоцитов свыше 1%. При морфологической оценке могут выявляться специфические клетки, указывающие на определенный вид гемолитической анемии: сфероциты, мишеневидные, серповидные эритроциты. В остром периоде и при аутоиммунных процессах наблюдается лейкоцитоз со сдвигом формулы влево.
- Биохимический анализ крови. Патогномоничный признак надпеченочной желтухи — повышение концентрации свободного билирубина. Исследование позволяет установить степень тяжести болезни по уровню общего билирубина: до 80 мкмоль/л — легкая, 80-150 мкмоль/л — средняя, свыше 150 мкмоль/л — тяжелая форма. О гемолитической природе заболевания свидетельствует повышение содержания ЛДГ-5, выделяющейся из разрушенных эритроцитов, и снижение гаптоглобина.
- УЗИ брюшной полости. При плейохолической желтухе во время ультразвукового исследования ОБП определяется значительное увеличение селезенки при обычно нормальных размерах печени и структуре печеночной паренхимы. Также сонографически удается выявить заболевания гепатобилиарной системы, которые могут сочетаться с гемолитической патологией: желчнокаменную болезнь, холецистит, фиброзные поражения печени, изменения печеночных сосудов.
Концентрация АЛТ, АСТ, щелочной фосфатазы обычно в пределах нормы. В общем анализе мочи обнаруживается высокое содержание стеркобилиногена и уробилина, билирубинурия отсутствует. В копрограмме отмечается повышенный уровень стеркобилина. Для комплексной оценки состояния печени при желтухе может выполняться КТ, МРТ, холангиопанкреатография. Дополнительно проводится исследование осмотической резистентности эритроцитов, которая повышается при талассемии и снижается при гемолитической сфероцитарной анемии. В тесте Кумбса могут выявляться антиэритроцитарные антитела.
Дифференциальную диагностику осуществляют с синдромом Жильбера, паренхиматозной и механической желтухой, а также с заболеваниями, которые могут служить причиной указанных видов гипербилирубинемий — гепатитами, лептоспирозом, желтушной формой инфекционного мононуклеоза, псевдотуберкулезом, иерсиниозом, амебиазом, желчнокаменной болезнью, опухолями печени и Фатерова соска. По направлению врача-гастроэнтеролога при наличии показаний пациента консультирует гематолог, абдоминальный хирург и другие специалисты.
Лечение гемолитической желтухи
Рекомендована комплексная терапия, позволяющая по возможности устранить причину гемолиза, воздействовать на патогенетические звенья, купировать угрожающие жизни симптомы. Лечение гемолитической формы надпеченочной желтухи обычно является консервативным и сочетается с диетотерапией, направленной на поддержание нормальной работы печени. Показано существенное ограничение или полное исключение жирных, жареных, острых блюд, продуктов, содержащих много каротина и грубой клетчатки. С учетом возможной причины гемолитической анемии и желтухи план лечения включает:
- Кортикостероиды. Назначение иммуносупрессорной гормональной терапии оправдано при диагностике аутоиммунных расстройств, провоцирующих развитие приобретенной гемолитической анемии. У некоторых пациентов с желтухой более эффективным оказывается прием цитостатических препаратов.
- Антибиотики. Используются при гемолизе, обусловленном действием бактериальных токсинов. Рекомендуются средства, не вступающие в конкурентное вытеснение билирубина из соединений с глюкуроновой кислотой. Препараты из групп амфениколов, цефалоспоринов, сульфаниламидов применяются с осторожностью.
- Инфузионная терапия. Проводится при гемолитических процессах токсического происхождения. Введение коллоидных и кристаллоидных растворов при необходимости дополняется форсированным диурезом, энтеросорбентами, антидотами для связывания отравляющих веществ, гемосорбцией, плазмаферезом, гемодиализом.
- Индукторы ферментов печени. Активируют микросомальную ферментную систему, которая связана с цитохромом P450. В результате повышения метаболизма гепатоцитов улучшается связывание билирубина, циркулирующего в крови. Стимуляция ферментов эффективна при наличии функционального резерва печени.
- Фототерапия. Направлена на снижение гипербилирубинемии. Используется при повышении уровня билирубина до субтоксических и токсических концентраций. Способствует переводу неконъюгированного пигмента в водорастворимую изомерную форму, которая экскретируется почками и печенью без образования альбуминовых комплексов.
- Обменное переливание крови. Обычно выполняется при иммунных гемолитических состояниях с критическим для нервной системы содержанием свободного билирубина. За одну процедуру может заменяться до 70% ОЦК, благодаря чему уменьшается билирубинемия, восполняется дефицит эритроцитов, купируется гипоксия.
- Удаление селезенки. Хирургическое лечение показано при тяжелом течении гемолитической корпускулярной желтухи у пациентов с наследственными эритроцитарными ферментопатиями и мембранопатиями. Спленэктомия позволяет исключить деструкцию эритроцитов в синусах органа и их утилизацию макрофагами.
Прогноз и профилактика
Поскольку гемолитический вариант надпеченочной желтухи зачастую проявляется на фоне наследственных анемий, которые трудно поддаются лечению, прогноз заболевания считается серьезным. Полное выздоровление наблюдается у пациентов без тяжелых интеркуррентных патологий при отсутствии необратимых нарушений функций печени. Специфическая профилактика гемолитической желтухи не разработана. Для предупреждения болезни необходимо проводить своевременную диагностику и комплексную терапию гемолитических анемий, тяжелых инфекционных заболеваний, соблюдать правила совместимости крови при гемотрансфузиях, избегать полипрагмазии и назначения потенциально гемотоксичных медикаментов.
Источник