Краснуха у детей схемы
Содержание статьи
Что такое краснуха у детей: особенности заболевания
Краснуха — инфекционное заболевание, развивающееся вследствие заражения вирусным возбудителем из рода Rubivirus. Этот патоген отличается высоким уровнем контагиозности. Характерные проявления краснухи включают специфическую сыпь на коже, увеличенные лимфатические узлы, симптомы интоксикации, а также некоторые изменения в составе крови (их можно обнаружить при проведении лабораторных исследований). Попробуем разобраться в особенностях течения краснухи у детей более подробно.
Что такое краснуха у детей: формы заболевания, пути передачи
Такое заболевание может протекать у детей в разных формах:
- приобретенной, когда болезнь передается от заболевших детей здоровым;
- врожденной, когда инфекция передается от больной матери (этот путь инфицирования также известен как вертикальный или трансплацентарный).
Если беременная женщина заболевает краснухой в первом триместре, беременность заканчивается выкидышем, внутриутробной гибелью плода или возникновением у ребенка серьезных пороков развития. Инфицирование на более поздних сроках нередко приводит к рождению практически здорового младенца, который в течение 1-2 лет будет выделять в окружающую среду активный вирус краснухи (признаки болезни у таких детей нередко отсутствуют).
Помимо вертикального пути инфицирования краснуха также может передаваться:
- воздушно-капельным путем, когда вирус распространяется во время чихания, разговоров, поцелуев;
- контактным путем, например, при использовании совместных средств гигиены, игрушек и пр.
Возбудитель краснухи отличается высокой степенью стойкости к воздействию окружающей среды. Он сохраняет жизнеспособность даже при замораживании или повышении температуры до 56° С на один час.
Как проявляется краснуха у детей: симптомы краснухи
Как правило, краснуха у детей протекает довольно легко, гораздо легче, чем у взрослых. Заболевание имеет 4 четких периода развития:
- Инкубационный. Длится 7-21 день, не имеет характерных проявлений.
- Катаральный. Длится 1-3 дня, характеризуется ринитом (насморком), краснотой горла, увеличением лимфоузлов.
- Пик болезни. Длится 3-5 суток. На теле возникают специфические высыпания красной или розовой окраски. Элементы сыпи имеют круглую или овальную форму, небольшой размер (до 5 мм) и могут сливаться друг с другом.
- Выздоровление.
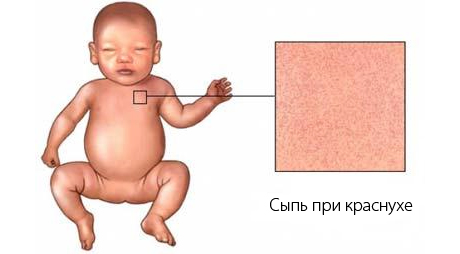
Сыпь при краснухе локализуется большей частью на спине и лице, чуть реже ее обнаруживают на волосистой части головы, а также за ушами и на ягодицах. Возможно появление элементов сыпи на внутренних сгибах рук и ног, а еще на слизистых оболочках ротовой полости. На стопах и ладошках высыпания отсутствуют.
Сыпь не зудит (иногда возникает небольшой зуд, не нарушающий общего самочувствия) и не вызывает сухости кожи, она не склонна к формированию пузырьков. После исчезновения высыпаний кожа остается чистой, без пигментированных участков или шрамов.
На катаральном этапе заболевания больного беспокоят признаки интоксикации организма:
- температура до 38° С;
- увеличение шейных и затылочных лимфоузлов;
- слабость, вялость отсутствие аппетита;
- боли в суставах.
Чем старше ребенок, тем тяжелее протекает заболевание. Иногда болезнь характеризуется стертой симптоматикой и ничем не отличается от обыкновенной простуды. В этом случае поставить точный диагноз можно только на основании анализов крови на антитела.
Больной краснухой остается заразным на протяжении всего инкубационного периода, а также в течение недели после появления сыпи.
Могут ли возникать осложнения краснухи у детей?
Как правило, дети переносят краснуху легко. Но при наличии сниженного иммунитета и сопутствующих проблем со здоровьем болезнь может осложниться присоединением бактериальной инфекции, что может проявляться развитием:
- отита;
- синусита;
- воспаления легких (пневмонии);
- воспаления евстахиевой трубы.
Среди более редких осложнений краснухи находится орхит, артрит, энцефалит и менингоэнцефалит.
Схема лечения краснухи у детей
Такое заболевание не требует специфической терапии, поэтому лечение краснухи направлено большей частью на облегчение симптомов заболевания. Врачи обычно рекомендуют:
- соблюдать постельный режим;
- ограничить нагрузку на глаза;
- придерживаться диеты (принимать в пищу легкоусвояемые продукты);
- при повышении температуры выше 38,5° С принимать жаропонижающие лекарства в возрастной дозировке.
Все лекарства при краснухе назначаются лишь врачом, не стоит использовать медикаменты по собственной инициативе. Как правило, симптоматического лечения достаточно для выздоровления.
Обязательная вакцинация: профилактика краснухи
На сегодняшний день вакцинация от краснухи является единственным возможным методом профилактики такого заболевания. Прививка показана всем женщинам репродуктивного возраста, которые не болели краснухой ранее. Проведение иммунопрофилактики за 3 месяца до активного планирования беременности позволяет избежать осложнений при вынашивании, связанных с инфицированием вирусом краснухи.
Прививки детям от краснухи делают по графику, придерживаясь Национального календаря прививок. Обычно вакцину вводят внутримышечно, а иммунитет формируется уже спустя 15-20 дней. Спустя 20 лет врачи рекомендуют провести ревакцинацию.
Многие родители отказываются от вакцинации от кори, эпидпаротита и краснухи, опасаясь, что комплексная вакцина КПК может вызвать аутизм. Но ученые выяснили, что нет никакой корреляции между развитием данного заболевания нервной системы и проведением иммунопрофилактики. Очередное опровержение этой теории опубликовали в 2019 г. американские эксперты Centers for Disease Control and Prevention, Atlanta, Georgia. Поэтому врачи настоятельно рекомендуют не отказываться от плановой вакцинации.
Источник
Краснуха у детей
Что такое Краснуха у детей —
Краснуха — распространенное инфекционное заболевание, которое проявляется характерными высыпаниями на фоне умеренной интоксикации. Краснухе сопутствует регионарная лимфоаденопатия и гематологическая реакция. Различают две формы болезни — врожденную и приобретенную, которые имеют существенные различия в клинических проявлениях и механизме заражения.
Краснуха бывает как без осложнений, так и с неврологическими осложнениями или осложнениями другого характера (к примеру, пневмония или артрит). Среди неврологических осложнений выделяют менингит, краснушный энефалит, менингоэнцефалит и др.
Краснуха широко распространена. Каждые 3-5 лет фиксируют подъемы. Болезнь имеет сезонные колебания. В холодное время года болезнь наиболее активна. Эпидемические вспышки болезни случаются в организованных детских коллективах, а также среди взрослых (например, в армейских казармах для новобранцев).
Восприимчивость детей к краснухе столь же высокая, как и к кори. Краснухе подвержены взрослые и дети, но все же более часты заболевания детей 1-7 лет. Дети до полугода имеют врожденный иммунитет (в большинстве случаев), потому среди них заболевание краснухой очень редкое.
Источником инфекции является больной. Заразиться окружающие могут как в инкубационном периоде, так и во время проявления симптомов. Также заразны здоровые вирусоносители. За 7-10 дней до высыпаний начинается выделение вируса из носоглотки больного. Оно длится 2-3 недели после того, как начали проявляться высыпания на коже.
Если краснуха врожденная, вирус выделяется даже на протяжении 1,5-2 лет после рождения ребенка. Инфекция переносится воздушно-капельным путем. Перенесшие болезнь дети обретают стойкий иммунитет.
Что провоцирует / Причины Краснухи у детей:
Краснуху провоцирует РНК-вирус, гогавирус. Источником возбудителя краснухи есть больной человек. Вирус начинает выделяться за неделю до проявления экзантемы и длиться 5-7 дней после. У детей с врожденной краснухой возбудитель выделяется с секретом слизистой носоглотки, мочой, иногда с фекалиями.
Краснуха передается воздушно-капельным и контактно-бытовым путем. Беременная женщина осуществляет гематогенную (трансплацентарную) передачу инфекции плоду. Таким образом, у детей наблюдается врожденная краснуха.
Инфекция размещается в слизистых оболочках верхних дыхательных путей, иногда в поврежденных кожных покровах, размножается и накапливается вирус в регионарных лимфатических узлах. Размножившийся вирус распространяется с кровотоком, подвергая поражению другие лимфатические узлы и оседая в кожных покровах.
Вирус краснухи относится к роду Rubivirus семейства Togaviridae. РНК-содержащие частички имеют диаметр от 60 до 70 нм. Вирус уничтожается, находясь при температуре 56 °С в течение 1 часа. Он чувствителен к эфиру. Замороженный вирус сохраняет свои свойства на протяжении нескольких (или многих) лет.
Патогенез (что происходит?) во время Краснухи у детей:
Вирус краснухи вызывает повреждение эндотелия кровеносных сосудов головного мозга, мягкой мозговой оболочки, набухание и ишемические изменения нейронов, которые рассматриваются как вторичные по отношению к сосудистым поражениям. Изменения головного мозга описаны как продуктивно-некротический энцефалит, продуктивный лептоменингит, некроз с формированием кист и кальцификатами, продуктивный васкулит, пролиферативные изменения глии. Наряду с этими характерными особенностями врожденной краснухи являются продуктивно-некротический эндофтальмит с отслойкой сетчатки, продуктивный увеит, гомогенизация волокон хрусталика с образованием в нем кист, десквамацией и пролиферацией эпителия.
Клиническая картина — неонатальная болезнь — менинго-энцефалит (преобладают двигательные нарушения), гепатоспле-помегалия, изменения костей, иридоциклит. Вирус выделяется в течение 15-24 мес.
Если мать перенесла краснуху в I триместре беременности, это приводит к различным порокам у ребенка, которые выявляются после рождения, наиболее часто возникают пороки сердца, пороки развития глаз, глухота. После 20-й недели гестации риск пороков развития снижается, но инфицирование в эти сроки приводит к хроническому заболеванию с преимущественным поражением нервной системы.
Синдром врожденной краснухи характеризуется широким диапазоном проявлений, поражением многих органов и систем. Наиболее часто у новорожденных определяются поражение нервной системы (85%), внутриутробная гипотрофия (75%), гепатоспленомегалия, тромбоцитопеническая пурпура, катаракта. В 15-25% случаев отмечаются желтуха, микрофтальм, пневмония, ретинопатия, изменение костей.
Неврологические нарушения представлены менингоэнцефалитом у 60% детей, протекающим с выраженным нарушением сознания, судорожным синдромом.
Поздние осложнения: отставание в психомоторном развитии (39%), гидроцефальный синдром, микроцефалия, снижение слуха (87%), катаракта (34%).
Вирус краснухи изначально множится в лимфатических узлах ребенка, а через 1 неделю после заражения попадет оттуда в кровоток. Сыпь появляется через 2 недели. В отделяемом носоглотки и в крови вирус краснухи можно обнаружить за 7-9 дней до сыпи. Когда сыпь появляется, вирус обнаруживают в моче и кале. Вирус исчезает из крови через неделю после проявления высыпаний на коже.
Симптомы Краснухи у детей:
Инкубационный период после заражения краснухой достигает от 10 до 25 дней. Признаками краснухи являются появление сыпи на лице и верхней части тела, на ягодицах (размеры элементов сыпи составляют 3-5 мм, сыпь мелкая, красная, розовая, округлая), повышенная температура до 38 ºC, увеличение затылочных и среднешейных лимфатических узлов, воспаление слизистой оболочка рта, насморк и сухой кашель, недомогание, слабость, головная боль, слезотечение, гиперемия зева и задней стенки глотки, раздражение конъюнктивы. У беременных женщин также, как и у детей, наблюдаются вышеуказанные симптомы.
Общее состояние больного ребенка изначально нарушается незначительно. Температура в редких случаях доходит до отметки 38 °С, в большинстве случаев она колеблется в границах 37,3-37,5 °С на протяжении всего периода заболевания. Родители отмечают у ребенка недомогание и вялость. Более старшие дети могут жаловаться на мышечную, головную боль и боль в суставах. Сыпь изначально фиксируют на лице, но за несколько часов она успевает перейти на все тело. Области локализации — на спине и на ягодицах, разгибательных поверхностях конечностей вокруг суставов.
Сыпь пятнистая, в некоторых случаях папулезная, имеет розовый оттенок. Цвет кожи под сыпью неизменный. Сыпль при краснухе более мелкая, чем сыпь при кори, отдельные высыпания не сливаются. Только в редких случаях фиксируют более крупные высыпания, но, в отличие от коревой сыпи, элементы имеют округлую форму. Сыпь при заболевании краснухой у детей необильная, может проявляться всего как несколько элементов. Сыпь проходит через два-три дня, проходит, не оставляя пигментации или шелушения.
У ребенка может проявляться небольшой насморк и/или кашель. Конъюнктивит (очень слабый, без гнойных выделений) также может появляться вместе с сыпью на коже. Насморк и кашель могут появиться за день-два до высыпания. Родители или врач также могут отметить незначительную рыхлость миндалин. В обычных случаях при краснухе на слизистой мягкого неба может фиксироваться энантема, которая выглядит как пятнышки бледно-розового оттенка.
При краснухе увеличиваются периферические лимфатические узлы, в особенности заднешейные и затылочные. Лимфатические узлы прощупываются, они увеличены до размеров крупной горошины. Они увеличены даже после пропадания сыпи.
Анализ крови позволяет обнаружить лейкопению (уменьшение количества лейкоцитов), относительный лимфоцитоц и появление плазматических клеток (до 10-30%). В некоторых случаях также наблюдают увеличенное количество моноцитов. Краснуха может протекать со стертыми симптомами или с крайне слабым их проявлением, практически незаметным. Течение и исход болезни благоприятные. Краснуха в подавляющем большинстве случаев проходит без осложнений. Зафиксированы лишь единичные случаи энцефалитов и энцефаломиелитов.
Диагностика Краснухи у детей:
По критериям CDC диагноз считается подтвержденным при наличии у ребенка типичных клинических проявлений и обнаружении IgM-антител или стойкого положительного результата реакции непрямой гемагглютинации и метода флюоресцирующих антител.
Краснуху можно визуально диагностировать по характерной сыпи, которая появляется практически одновременно на всей поверхности кожи. Также в диагностике помогают слабо выраженные катаральные явления (кашель, насморк) и увеличение периферических лимфатических узлов.
Также диагностируют болезнь по анализу крови (см. Симптомы). Дифференцируют краснуху прежде всего с корью, медикаментозной сыпью и энтеровирусными экзантемами.
Лечение Краснухи у детей:
Этиотропная терапия проводится препаратами рекомбинантного интерферона (виферон в свечах, интрон А, ре-аферон). Показанием к их применению является врожденная краснуха с признаками активнотекущей инфекции, с наличием в сыворотке противокраснушных антител класса IgM. При диагностировании менингоэнцефалита назначают кортикостероидные гормоны (2-5 мг/кг преднизолона в сутки).
Лечение беременных женщин проводится интерфероном и изопринозином (иммуностимулирующий препарат с противовирусным действием).
Интерферон, помимо противовирусного и противомикробного действия, способен активировать сниженный иммунитет (повышая фагоцитарную активность макрофагов и спонтанную токсичность натуральных киллеров), вызывать противоопухолевый и радиопротекторный эффект, влиять на многие функции организма, в том числе на функции ЦНС.
Интерфероны для лечения системных вирусных заболеваний назначают энтерально и парентерально, они плохо проникают в ткани и достаточно быстро инактивируются. Кратность назначения препаратов — 2-3 раза в сутки. Главный путь экскреции — почки.
Нежелательные эффекты: лихорадка, головная боль, миалгия, анафилаксия, снижение артериального давления, аритмия, тахикардия, желудочковая экстрасистолия, парез, паралич, нарушение кроветворения и функции ЦНС в виде вялости, утомляемости, ухудшения аппетита, рвоты. Большие дозы вызывают диффузное поражение соединительной ткани и некротические изменения в печени.
Симптоматическое лечение неврологических нарушений включает препараты дегидратационной и противосудорожной терапии. При необходимости проводят коррекцию пороков развития.
Вакцинопрофилактика краснухи имеет основной целью предупредить заболевание у беременных и развитие синдрома врожденной краснухи у детей путем создания иммунитета у женщин детородного возраста и снижением циркуляции вируса среди детей.
Профилактика Краснухи у детей:
Профилактика краснухи у контактных лиц проводится иммуноглобулином (0,55 мл/кг) в течение первых 7 дней после контакта. Однако, предупреждая кожные проявления, введение иммуноглобулина не препятствовало развитию виремии у 44% больных. Такая профилактика рекомендуется только на ранней стадии беременности женщинам, не имеющим антител к краснухе и не соглашающимся на прерывание беременности. В случае контакта беременной женщины с больным краснухой необходимо исследование её кровь на антитела. При наличии антител риск заболевания ничтожен и беременность может продолжаться. При отрицательном результате проба повторяется через 3 нед. (вместе с замороженной частью первой сыворотки). При положительной второй пробе диагностируется инфицирование. При отрицательной второй пробе исследование повторяют через 6 нед., что позволяет полностью исключить инфицирование.
В ряде стран у всех беременных при первом обращении определяют антитела к краснухе. Констатация инфицирования в I триместре беременности является показанием к искусственному ее прерыванию. Вакцинация беременных не проводится, поскольку в 1,6% случаев она может приводить к инфицированию плода (без формирования пороков развития).
К каким докторам следует обращаться если у Вас Краснуха у детей:
Детский невролог
Инфекционист
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Краснухи у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору — клиника Eurolab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Eurolab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления — так называемые симптомы болезни. Определение симптомов — первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу — воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах — попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Болезни ребенка (педиатрия):
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения — напишите нам, мы обязательно постараемся Вам помочь.
Источник