Краснуха у беременных на поздних сроках симптомы
Содержание статьи
Краснуха при беременности
Краснуха при беременности — вирусная инфекция, передающаяся воздушно-капельным путем и провоцирующая тяжелые пороки развития у плода. Заболевание сопровождается увеличением лимфоузлов, гипертермией, кашлем, конъюнктивитом. Спустя 2-3 дня после заражения краснуха при беременности проявляется папулезной сыпью, патологические элементы изначально возникают на лице, затем распространяются на тело, руки и ноги. Для диагностики заболевания используются серологические тесты, позволяющие определить иммунологические маркеры IgM. Специфическое лечение отсутствует, при наличии тяжелых пороков развития плода краснуха при беременности является показанием к ее прерыванию.
Общие сведения
Краснуха при беременности — заболевание вирусной природы, характеризующееся повышенной контагиозностью. Данная болезнь известна также под устаревшими названиями «немецкая корь» и «рубелла». Для самой женщины патология не представляет особой угрозы, но в акушерстве ее принято считать опасным недугом из-за высокой вероятности поражения эмбриона. Краснуха при беременности диагностируется нечасто. Это заболевание поражает преимущественно детей, однако примерно 20-30% женщин детородного возраста остаются подверженными заражению из-за отсутствия антител в крови.
Опасность краснухи при беременности заключается еще и в том, что она способна протекать не только в острой, но и в хронической форме, никак клинически не проявляясь. В такой ситуации отсутствует возможность своевременно выявить риски для плода и определиться с дальнейшей тактикой ведения беременности с учетом наличия или отсутствия врожденной патологии малыша. Краснуха при беременности представляет различную степень угрозы в зависимости от срока эмбриогенеза. Заражение в первом триместре, особенно в первые недели, в 80% случаев заканчивается пороками развития. Во втором триместре риск неблагоприятного исхода наблюдается у 75% малышей, после 28 недель показатель снижается до 50%.
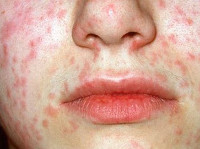
Краснуха при беременности
Причины краснухи при беременности
Краснуха при беременности вызывается возбудителем рода тогавирусов, тропным к эмбриональной и лимфоидной тканям. Заражение происходит преимущественно воздушно-капельным путем при тесном контакте с источником инфекции. Распространение вирусов начинается еще в инкубационном периоде, когда явные признаки болезни отсутствуют, что не позволяет исключить контакты с инфицированными людьми. Контагиозность сохраняется на протяжении 7 суток до появления сыпи и в течение 1-2 недель после ее возникновения. Краснуха при беременности также может передаваться бытовым путем при использовании общих предметов, на которых сохранились следы биологических жидкостей инфицированного человека. Доказано, что возбудитель присутствует не только в носоглоточной слизи, но и в крови, моче, кале.
Краснуха при беременности передается плоду по сосудистому руслу. Изначально патагент проникает в лимфатические узлы матери, поражает ткани дыхательных органов, после чего поступает в кровь, достигает плаценты и попадает в организм малыша. Окончательно последовательность тератогенного воздействия краснухи при беременности не изучена, однако доказано, что возбудитель провоцирует хромосомные изменения, способствует расстройству митотической активности эмбриональных клеток. Часто встречающиеся гидроцефалии, замедление умственного и физического развития при таком диагнозе обусловлены ингибицией и апоптозом тканей, расстройством циркуляции крови, вызванными пагубным воздействием вируса.
Симптомы краснухи при беременности
Краснуха при беременности, так же, как и вне ее, начинается с инкубационного периода, который длится 11-24 дня. Затем появляется характерный признак — увеличение и болезненность затылочных, шейных и околоушных лимфоузлов. Примерно треть женщин страдает от суставных болей, вызванных проникновением возбудителя в синовиальную жидкость. По истечении нескольких дней с момента возникновения этих симптомов краснуха при беременности проявляется мелкой папулезной сыпью розового цвета. Элементы могут сливаться между собой. Изначально они локализуются на коже лица, затем распространяются на тело и конечности. Исчезают высыпания в той же последовательности.
Краснуха при беременности нередко сопровождается признаками конъюнктивита: резью в глазах, светобоязнью, слезотечением. Из-за сильной интоксикации организма наблюдается повышение температуры тела до 38-39˚С, слабость, утомляемость, головная боль. Реже пациенток беспокоит кашель, боль в горле, ринорея, заложенность носа, покраснение слизистой оболочки зева. Краснуха при беременности увеличивает риск самопроизвольного аборта примерно в четыре раза. Проникая через плацентарный барьер, вирус достигает организма плода и провоцирует тяжелые нарушения внутриутробного развития, выявить которые можно при проведении ультразвукового сканирования. Дополнительно о состоянии ребенка и концентрации вируса в околоплодных водах в случае подозрения на краснуху при беременности можно судить по данным амниоцентеза.
Краснуха при беременности сопровождается множественными эмбриопатиями. Со стороны плода, прежде всего, наблюдается характерная триада Грегга. Она включает в себя такие пороки, как глухота, слепота, поражение сердца. Не исключено развитие катаракты. Также краснуха при беременности становится причиной нарушения умственного и физического развития плода, врожденной дистрофии, ДЦП, идиопатической тромбоцитопенической пурпуры. При поражении женщины на поздних сроках вынашивания со стороны малыша возможны такие проявления, как васкулит, склонность к пневмониям с постоянными рецидивами, хроническая экзантема. Примерно в трети случаев краснуха при беременности заканчивается летальным исходом для ребенка.
Даже если краснуха при беременности не спровоцировала тяжелых врожденных пороков со стороны плода, что характерно для заражений во 2-3 триместре, она может иметь отдаленные последствия. В частности, заболевание способно давать отдаленные проявления в период полового созревания ребенка и вызывать панэнцефалит, недостаточное продуцирование гормона роста. Часто перенесенная матерью краснуха при беременности становится причиной возникновения инсулинозависимой формы сахарного диабета у ребенка в юношеском возрасте. Также возможны нарушения слуха, тиреоидит аутоиммунного происхождения.
Диагностика краснухи при беременности
Краснуха при беременности диагностируется путем проведения специфических серологических анализов, свидетельствующих о наличии антител к возбудителю в крови женщины. При выявлении симптомов или в случае нахождения будущей матери в очаге инфекции следует незамедлительно обратиться к акушеру-гинекологу и инфекционисту для проведения своевременного обследования и оценки рисков для здоровья плода. Краснуха при беременности чаще выявляется с помощью иммуноферментного метода (ИФА), который показывает уровень IgM. Антитела к возбудителю начинают циркулировать в крови больной через 7 суток после занесения патагента в организм и остаются там на протяжении 1-2 месяцев.
Из-за высокой опасности краснухи при беременности для малыша пациенткам назначается ПЦР (метод полимерной цепной реакции). Его цель заключается в подтверждении недавнего инфицирования женщины, определении РНК вируса. Как уже было сказано выше, также при подозрении на краснуху при беременности проводится ИФА крови на авидность IgG к возбудителю. О заражении свидетельствует присутствие в исследуемой биологической субстанции высокого количества антител титра IgM. Именно они говорят об остром течении заболевания. В данном случае следует установить вероятный период заражения, оценить состояние плода (используется преимущественно кордоцентез) и определиться с возможностью дальнейшего ведения беременности.
Лечение краснухи при беременности
Краснуха при беременности, возникшая до 12 недель, является абсолютным показанием к искусственному прерыванию, так провоцирует формирование тяжелейших пороков развития у плода. При инфицировании на сроке 13-28 недель эмбриогенеза собирается консилиум, который решает, есть ли возможность сохранения беременности. Если установлено, что краснуха при беременности не нанесла вреда здоровью ребенка или прерывание не осуществлялось по каким-либо другим причинам, пациентке вводится иммуноглобулин в дозировке 20-30 мл путем внутримышечной инъекции.
Специфическое лечение краснухи при беременности не разработано. Больным показана полная изоляция с целью предупреждения распространения инфекции и постельный режим. При необходимости назначается симптоматическая терапия. Краснуха при беременности может требовать введения жаропонижающих препаратов, спазмолитиков, противовоспалительных средств. Если принято решение о продолжении вынашивания плода, женщина заносится в группу высокого риска по развитию врожденных аномалий младенца. Дополнительно применяется лечение для профилактики плацентарной недостаточности, предполагающее употребление лекарственных средств для нормализации кровотока. Каких-либо особенностей в ведении родов или послеродового периода в случае перенесенной краснухи при беременности нет. Малыш может появиться на свет как при прохождении через естественные родовые пути, так и путем кесарева сечения.
Прогноз и профилактика краснухи при беременности
При диагностировании краснухи при беременности прогноз крайне неблагоприятный. Заражение в первом триместре в 80% случаев заканчивается развитием тяжелых пороков, несовместимых с жизнью. При продолжении вынашивания в 20% происходит мертворождение. Еще столько же детей, появившихся на свет с врожденной формой болезни, погибают в первый месяц жизни. У 30% женщин краснуха при беременности заканчивается самопроизвольным абортом. В 20% случаев продолжения вынашивания отмечается внутриутробная гибель плода. Именно поэтому такой диагноз на начальных сроках гестации является абсолютным показанием к прерыванию.
Специфическая профилактика краснухи при беременности заключается в исследовании серологического статуса женщины и проведении вакцинации по индивидуальным показаниям за 2-3 месяца до запланированного зачатия. Такой же подход применяется, если количество противокраснушных антител в крови ниже 15 МЕ/мл. Чтобы снизить вероятность развития краснухи при беременности на сроке до 16 недель в случае попадания пациентки в очаг инфекции, осуществляется введение иммуноглобулина, содержащего антитела к возбудителю. После зачатия вакцинация против краснухи противопоказана, хотя ее случайное проведение не является поводом для искусственного прерывания. Неспецифическая профилактика краснухи при беременности предполагает исключение контактов с возможными носителями инфекции и укрепление иммунитета.
Источник
Краснуха у беременных
Симптомы краснухи у беременной
- Приобретенная краснуха:
- симптомы интоксикации слабо выражены: небольшая слабость, недомогание, головная боль, температура тела нормальная или повышена до 37-37,5° С, но через 2-3 дня после появления сыпи может повыситься до 38,5-39° С;
- катаральные явления — симптомы простуды: першение в горле, редкий сухой кашель, заложенность носа, легкое покраснение конъюнктив глаз;
- полиаденит — увеличение заднешейных, околоушных и затылочных лимфоузлов, при надавливании на них больной испытывает болезненность;
- мелкопятнистая сыпь: бледно-розового цвета, округлой формы диаметром 2-5 мм, с ровными краями, элементы одинаковой величины, не сливающиеся между собой. Сыпь располагается на неизмененной коже, не возвышается над поверхностью кожи;
- сначала сыпь появляется на лице и шее, затем за несколько часов распространяется по всему телу;
- на разгибательных поверхностях конечностей, спине, ягодицах сыпь более обильна, чем на лице, на ладонях и стопах сыпи при краснухе не бывает;
- через 1-3 дня сыпь начинает бледнеть и исчезает;
- приобретенная краснуха длится не более 4-7 дней.
- Врожденная краснуха проявляется врожденными пороками развития плода.
- Классический синдром Грегга:
- поражение глаз: катаракта (помутнение хрусталика глаза), глаукома (повышение внутриглазного давления), миопия (снижение остроты зрения), недоразвитие век;
- пороки сердца: дефект межжелудочковой перегородки, дефект межпредсердной перегородки, стеноз (сужение) легочной артерии и аорты, транспозиция (неправильное расположение) крупных сосудов;
- глухота.
- Поражение нервной системы:
- микроцефалия (малые размеры черепа и головного мозга);
- поражение головного мозга;
- поражение вестибулярного аппарата.
- Поражение внутренних органов:
- гепатит (заболевание печени);
- интерстициальная пневмония (воспаление легких);
- гепатоспленомегалия (увеличение печени и селезенки);
- пороки развития мочеполовой системы.
- Пороки развития костной системы:
- расщелина верхнего неба;
- пороки развития скелета;
- поражение трубчатых костей рук и ног.
- Тяжелые гормональные изменения:
- сахарный диабет (недостаток гормона инсулина);
- болезнь Аддисона (недостаточная выработка гормонов коры надпочечников);
- недостаток гормона роста.
- Дети рождаются с низкой массой тела и маленьким ростом, в дальнейшем наблюдается отставание в физическом развитии.
- Характерным признаком врожденной краснухи являются тромбоцитопеническая пурпура (уменьшение тромбоцитов в крови), проявляющаяся кровоизлияниями в кожу и слизистые оболочки, кровоточивостью десен, кровотечением из носа, в тяжелых случаях кровоизлияниями в головной мозг. Тромбоцитопения обычно купируется спонтанно в течение 1-го месяца жизни.
- Классический синдром Грегга:
Инкубационный период краснухи у беременной
От 18 до 23 дней.
Формы краснухи у беременной
- Приобретенная краснуха.
- Типичная (манифестная) форма — характерна вся типичная симптоматика краснухи:
- легкая степень — температура тела нормальная; першение в горле, легкая гиперемия (покраснение) горла; небольшое увеличение заднешейных, околоушных лимфоузлов; мелкопятнистая сыпь держится 1-2 дня;
- среднетяжелая степень — температура тела повышена до 37,5º С; головная боль, слабость; насморк, боли в горле, зев гиперемирован (красный), конъюнктивы глаз воспалены; увеличены заднешейные, околоушные и затылочные лимфоузлы, при надавливании они болезненны; обильная мелкопятнистая бледно-розовая сыпь исчезает через 2-3 дня.
- Тяжелая степень: подъем температуры тела до 39º С, общее недомогание, отсутствие аппетита, выражены признаки простуды — насморк, гиперемия (покраснение) зева, боль в горле, конъюнктивы глаз красные (гиперемированы), головные боли, обильная сыпь начинает бледнеть и исчезает через 4-5 дней; часто присоединяются осложнения со стороны нервной системы — судороги, головные боли, парезы (онемение участков кожи); наслоение вторичной инфекции (простуды).
- Типичная (манифестная) форма — характерна вся типичная симптоматика краснухи:
- Атипичная форма составляет половину всех форм краснухи:
- стертая — протекает без сыпи, кратковременное повышение температуры тела до 37,5º С, лимфоаденопатия — увеличение заднешейных и околоушных лимфоузлов;
- бессимптомная — выявляется только серологическими методами — определение антител в сыворотке крови методом ИФА (иммуноферментного анализа).
- Врожденная краснуха (заражение через плаценту от матери к плоду) — характерны различные пороки развития плода: микроцефалия (малые размеры черепа и головного мозга), недоразвитие век, глухота, расщелина верхнего неба.
Причины краснухи у беременной
- Пути передачи вируса: воздушно-капельный (при чихании, разговоре, кашле) и трансплацентарный (от матери к плоду).
- Заразиться можно только от человека с приобретенной или врожденной краснухой и от вирусоносителя (человек не болеет, но выделяет вирус в окружающую среду).
- Больной считается заразным до 7-10 дня болезни. При врожденной форме — до 1 года.
- После перенесенной краснухи формируется иммунитет на всю жизнь. Иммунитет после прививки сохраняется не более 20 лет.
Факторы распространения краснухи:
- низкая иммунная прослойка в коллективе — мало детей с иммунитетом к вирусу краснухи;
- скученность в детских коллективах;
- недостаточное проветривание помещений;
- некачественное обследование женщин перед беременностью на наличие антител к вирусу краснухи (для уточнения: болела или нет будущая мама краснухой).
LookMedBook напоминает: что данный материал размещен исключительно в ознакомительных целях и не заменяет консультацию врача!
Диагностика краснухи у беременной
- Эпидемиологический анамнез:
- контактировал ли пациент с больным краснухой или вирусоносителем;
- не болел ли пациент краснухой;
- не проводилась ли вакцинация против краснухи.
- Анализ жалоб и анамнеза заболевания:
- начинается с признаков простуды — повышение температуры тела до 37,5° С, покраснение (гиперемия) глотки, насморк, редкий кашель;
- увеличение лимфоузлов — заднешейных, затылочных;
- сыпь появляется на 3-4 день заболевания сначала на лице и шее, затем распространяется по всему телу, при этом температура повышается до 38° С.
- Общий осмотр:
- увеличение лимфоузлов заднешейных и затылочных, при надавливании на которые отмечается болезненность;
- сыпь мелкопятнистая: бледно-розового цвета, округлой формы диаметром 2-5 мм, с ровными краями, элементы одинаковой величины, не сливающиеся между собой. Сыпь располагается на неизмененной коже, не возвышается над поверхностью кожи, на разгибательных поверхностях конечностей, спине, ягодицах сыпь более обильна, чем на лице, на ладонях и стопах сыпи при краснухе не бывает.
- Лабораторная диагностика:
- анализ крови — лейкопения (сниженное количество лейкоцитов), лимфоцитоз (увеличение числа лимфоцитов), плазматические клетки в крови, нормальные показатели СОЭ;
- серологический метод — определение антител к вирусу краснухи в сыворотке крови методом ИФА (иммуноферментный анализ) и нарастание их количества. Антитела — специфические белки иммунной системы, основной функцией которых является распознавание возбудителя (вируса или бактерии) и дальнейшая его ликвидация.
- Необходима консультация акушера-гинеколога.
- Возможна также консультация инфекциониста.
Лечение краснухи у беременной
Перед назначением лечения необходима консультация акушера-гинеколога.
- Специфического лечения нет.
- Постельный режим на 3-4 дня.
- Витаминотерапия (витамины группы В, С).
- Глазные противовоспалительные капли при появлении признаков конъюнктивита (воспаление конъюнктивы глаз).
- Жаропонижающие средства при температуре тела выше 38° С.
- Антиаллергические средства назначают детям, склонным к аллергии и при тяжелых формах для снятия симптомов интоксикации.
Осложнения и последствия краснухи у беременной
Встречаются редко. Течение и исход приобретенной краснухи благоприятный.
- Артриты (припухлость и болезненность суставов).
- Тромбоцитопеническая пурпура (кровоизлияния в кожу, кровоточивость десен, кровь в моче).
- Краснушный энцефалит (головные боли, судороги, парезы (онемение участков кожи)).
Течение и исход врожденной краснухи зависит от степени тяжести порока развития.
Профилактика краснухи у беременной
- Вакцинопрофилактика: вакцинация является обязательной, так как входит в национальный календарь профилактических прививок, проводится в возрасте 12 месяцев, повторно — в 6 лет. Девочкам по показаниям проводят ревакцинацию в 13-14 лет. Женщин с отсутствием антител к вирусу краснухи прививают за 5-6 месяцев до наступления беременности.
- Своевременное определение антител к вирусу краснухи у беременных в случае контакта с больным. Неболевших женщин перед беременностью обязательно обследуют на наличие антител к вирусу краснухи. Антитела — специфические белки иммунной системы, основной функцией которых является распознавание возбудителя (вируса или бактерии) и дальнейшая его ликвидация.
- Изоляция больного до 7-10 дня заболевания. Детей с врожденной краснухой изолируют на 1 год.
- Контактировавший с больным краснухой человек изолируется на 21 день.
- Карантин в детских учреждениях устанавливается на 21 день с момента выявления последнего заболевшего.
- Проветривание помещений и влажная уборка с дезинфицирующими средствами.
- Регулярное посещение акушера-гинеколога (1 раз в месяц в 1-м триместре, 1 раз в 2-3 недели во 2-м триместре и 1 раз в 7-10 дней в 3-м триместре).
- Своевременная постановка беременной на учет в женской консультации (до 12 недели беременности).
Источник