Кормление грудью и краснуха
Содержание статьи
Краснуха
Обзор
Краснуха — это вирусное заболевание, которое раньше было широко распространено среди детей. Обычно она не опасна и проходит без лечения за 7-10 дней.
Для краснухи характерна сыпь на коже, а также появление симптомов простуды, иногда, повышение температуры тела и другие признаки. Если вы думаете, что у вас или вашего ребенка краснуха, вызовите врача на дом. Самостоятельно идти на приём к врачу не стоит, так как вы подвергаете других людей риску заболеть инфекцией.
Основную опасность краснуха представляет для беременных женщин во время первых 20 недель , потому что вирус краснухи может вызвать уродства (пороки развития) у плода, например:
- нарушения зрения, такие как катаракта (помутнение хрусталика глаза);
- глухота;
- пороки сердца;
- порок развития головного мозга.
Вызываемые краснухой врожденные пороки называются синдромом врожденной краснухи (СВК). Обратитесь к врачу, если вы беременны и вам кажется, что вы вступали в тесный контакт с больным краснухой.Врач направит вас на анализы, чтобы проверить, не заболели ли вы краснухой, хотя это и маловероятно.
Как можно заразиться краснухой?
Возбудитель краснухи — определенный тип вируса, который называется тогавирус. Он передается так же, как простуда или грипп, через капельки влаги из носа и рта заболевшего (воздушно-капельным путем). Эти капельки попадают в воздух при чиханье, кашле и разговоре.
Первые симптомы обычно появляются спустя 2-3 недели после контакта с вирусом. Заболевший краснухой считается заразным в течение пяти дней с момента появления сыпи. В этот период необходимо оставаться дома и избегать контакта со здоровыми людьми. Особенно важно обезопасить от заражения беременных женщин.
Краснухой чаще болеют дети, восприимчивость их к вирусу высока. У детей от рождения до 6 месяцев, как правило, сохраняются защитные антитела от матери, поэтому случаи краснухи в этом возрасте редки. Самая высокая заболеваемость наблюдается среди детей 2-9 лет. Взрослые тоже могут заболеть краснухой, если не контактировали с вирусом в детстве или не были привиты. После болезни формируется пожизненный иммунитет к краснухе.
По данным Роспотребнадзора в последние годы заболеваемость краснухой в нашей стране растёт. Так в 2012 году зарегистрировано 958 случаев, в том числе 141случаев — у детей до 17 лет . Наиболее высокая заболеваемость отмечена в Республике Саха, Сахалинской области, Хабаровском крае, Приморском и Забайкальском краях, г. Москве и Чувашской республике.
Симптомы краснухи
Симптомы краснухи обычно появляются через 2-3 недели после заражения. Это время называется инкубационным периодом. У некоторых заразившихся никаких симптомов не возникает, в то время как у других чаще всего появляется сыпь и опухание шеи и головы.
При краснухе сыпь обычно имеет розовато-красный цвет. Она состоит из многочисленных мелких точек, которые могут слегка чесаться. Сыпь обычно начинается за ушами, а потом переходит на голову и шею. Она может также распространиться на тело (грудь и живот), руки и ноги. Чаще всего сыпь проходит самостоятельно через 3-5 дней.
Лимфоузлы — это небольшие узелки, расположенные по всему телу. Они содержат белые кровяные тельца, которые помогают бороться с бактериями, вирусами и другими возбудителями болезней. При краснухе лимфоузлы за ушами, у основания черепа на затылке и на шее обычно увеличиваются. Иногда они могут болеть. Эти лимфоузлы иногда начинают увеличиваться до появления сыпи, они могут оставаться увеличенными в течение нескольких недель после того, как сыпь прошла.
Помимо сыпи и увеличенных лимфоузлов, у больных краснухой могут появиться и другие симптомы, в том числе:
- повышенная температура (обычно ниже 39° C), но у взрослых может быть и выше;
- симптомы как при простуде — насморк, слезящиеся глаза, боль в горле и кашель;
- небольшое воспаление и покраснение глаз (конъюнктивит);
- боль в суставах;
- отсутствие аппетита;
- чувство усталости.
Эти симптомы могут появиться незадолго до сыпи. Обычно они проходят через несколько дней.
Диагностика краснухи
Если вы думаете, что вы или ваш ребенок заболели краснухой, вызовите врача на дом, сообщив о своем предположении. Не стоит самостоятельно обращаться на приём к врачу с симптомами краснухи, так как вы можете подвергнуть риску заражения других людей в поликлинике, например, беременных женщин. Ребенок не должен ходить в школу (а вы — на работу) до визита врача.
При подозрении на краснуху врач может взять у вас образец слюны изо рта или кровь из вены для анализа на наличие определенных антител. Антитела — это белки, вырабатываемые вашим телом для уничтожения токсинов, вирусов, бактерий и других чужеродных частиц. Если вы болеете или болели краснухой, анализ вашей слюны или крови будет положительным на определенные антитела, которые перечислены ниже:
- будут присутствовать антитела IgM, если вы болеете краснухой;
- будут присутствовать антитела IgG, если вы болели краснухой в прошлом или вам делали прививку от нее.
Если ни тех, ни других антител нет, вы не болеете краснухой и вам никогда не делали прививку от нее.
Диагностика краснухи в период беременности
Если вы беременны, в рамках дородового наблюдения у вас будет взят образец крови для анализа крови, чтобы определить, есть ли у вас иммунитет к краснухе, так как на ранней стадии беременности она может вызывать тяжелые осложнения у ребенка.
У большинства женщин есть иммунитет к краснухе. Вместе с тем, если анализ покажет, что у вас нет иммунитета, вам расскажут, как избегать ее и что делать, если вам кажется, что вы заразились. Если у вас нет иммунитета к краснухе, вам следует как можно быстрее обратиться к врачу в следующих случаях:
- вы лично контактировали с больным краснухой;
- вы провели более 15 минут в одном помещении с больным краснухой;
- у вас появились симптомы краснухи.
Маловероятно, что вы при этом заболеете краснухой, но все же может потребоваться анализ крови, чтобы определить это. Если результаты анализа говорят, что вы все же заболели краснухой, вас направят к специалисту по заболеваниям, которые могут нанести вред будущему ребенку (акушеру-гинекологу). Он может провести такие обследования как ультразвуковое исследование (УЗИ) и амниоцентез, чтобы проверить вашего ребенка на наличие каких-либо отклонений. После необходимой диагностики врачи помогут вам принять обоснованное решение о том, продолжать ли беременность в случае возникновения тяжелых осложнений.
Лечение краснухи
Специального лечения краснухи нет. Если симптомы краснухи у вас или вашего ребенка вызывают дискомфорт, вы можете облегчить их, пока болезнь не пройдет.
При необходимости можно принимать парацетамол или ибупрофен, чтобы снизить температуру и снять боль. Маленьким детям можно давать детский парацетамол в жидкой форме. Не следует давать аспирин детям младше 16 лет. Если вы не уверены, какое лекарство подходит вашему ребенку, обратитесь к фармацевту.
Если поднялась высокая температура, вы можете сбить её, охладив ребенка. Может помочь прохладный (но не холодный) компресс, например, из влажной фланелевой ткани.
Если у вашего ребенка высокая температура, давайте ему обильное питье, чтобы избежать обезвоживания. Это также поможет облегчить дискомфорт, причиняемый кашлем.
Если у вас появились симптомы как при простуде — насморк, боль в горле или кашель, можно облегчить их с помощью ингаляции пара. Для этого нужно держать голову над емкостью с горячей водой. Накиньте на голову полотенце, закройте глаза и глубоко вдыхайте, стараясь избегать попадания горячего пара в глаза.
Ингаляции пара не следует делать детям, так как они могут обжечься. Вместо этого отведите ребенка в ванную комнату, предварительно наполнив ванную горячей водой или открыв душ. Или положите влажное полотенце на батарею в детской, чтобы увлажнить воздух. Давайте ребенку теплое питье, особенно с лимоном или медом, это поможет расслабить дыхательные пути и мышцы, а также облегчит кашель. Детям до одного года мед давать нельзя.
Если вы заболели краснухой, оставайтесь дома в течение пяти дней с момента появления сыпи, чтобы не заразить других людей. Особенно оберегайте от контакта с заболевшим беременных женщин, так как для них краснуха очень опасна. В редких случаях краснуха во время беременности может вызывать пороки развития у плода.
Осложнения при краснухе
Тяжелые осложнения при краснухе встречаются очень редко, особенно у вакцинированных людей.
Однако в редких случаях, когда заболевание происходит во время беременности, возникает серьезный риск для будущего ребенка. Если беременная женщина заболеет краснухой, вирус проникает к плоду. Это может привести к выкидышу (прекращению беременности в первые 23 недели) и ряду врожденных пороков, которые называются синдромом врожденной краснухи (СВК).
Синдром врожденной краснухи (СВК)
Синдром врожденной краснухи — это результат влияния вируса краснухи на плод во время внутриутробного развития. Риск того, что тяжесть синдрома врожденной краснухи зависит от срока беременности, на котором мать заболела инфекцией. Чем раньше срок, тем больше риск.
Риски для ребенка:
- заболевание в первые 10 недель — риск СВК до 90%, у ребенка скорее всего будут многочисленные врожденные дефекты;
- заболевание на 11-16 неделях — риск СВК сокращается примерно до 10-20%, у ребенка скорее всего будет меньше врожденных дефектов;
- заболевание на 16-20 неделях — риск СВК очень низок, единственный известный дефект — глухота.
Считается, что при заболевании краснухой после 20 недели беременности риска СВК нет. Если беременная женщина все же заболевает краснухой в первые 20 недель беременности, эффективного лекарства от СВК нет.
СВК может вызывать у детей следующие осложнения:
- катаракта (помутнение хрусталика глаза) и прочие нарушения зрения;
- глухота;
- врожденный порок сердца (когда сердце развивается неправильно);
- маленькая голова по сравнению с телом из-за того, что головной мозг развивается не полностью;
- замедленный рост плода;
- повреждения мозга, печени, легких или костного мозга.
У детей, рожденных с СВК, осложнения могут появляться и на более позднем этапе. К ним относятся:
- диабет 1 типа — хроническое заболевание, вызываемое повышенным уровнем глюкозы в крови;
- гиперфункция щитовидной железы или гипофункция щитовидной железы — эта железа производит гормоны, контролирующие рост и обмен веществ;
- опухоль мозга — приводит к потере умственных и двигательных функций.
Иногда у новорожденных остаются незамеченными нарушения слуха, но они проявляются по мере роста ребенка.
Профилактика краснухи
Лучший способ профилактики краснухи — вакцинация согласно Национальному календарю профилактических прививок. Вакцинация проводится в два этапа: первый раз в возрасте 12-15 месяцев, вторично — в 6-7 лет. Также прививку от краснухи делают девочкам, достигшим 13 лет и не привитым ранее (а также не болевшим краснухой). Обратитесь к врачу, если вы не уверены, делалась ли вам или вашему ребенку эта прививка.
Прививку от краснухи можно также сделать в любом возрасте. Детей чаще прививают комплексной вакциной, которая защищает сразу от трёх инфекций: краснухи, кори и паротита. Иногда потребность в вакцинации возникает во время вспышки заболеваемости этими инфекциями, а также если планируете беременность (см. ниже). Если вам уже делали прививку ранее, повторная вакцинация не причинит вам вреда.
Прививка перед путешествием
Краснуха распространена в некоторых регионах, например, в некоторых частях Африки, Азии и Южной Америки. Проконсультируйтесь со своим врачом перед поездкой в регионы, где распространена краснуха, если вы не уверены, что обладаете иммунитетом к этому заболеванию. В некоторых случаях перед поездкой рекомендуется сделать прививку от краснухи.
Если вы планируете завести ребенка
Если вы планируете завести ребенка, попросите вашего терапевта проверить, есть ли у вас иммунитет к краснухе, перед тем, как пробовать забеременеть. Иногда иммунитет к краснухе со временем ослабевает (даже если вам делали прививку), поэтому необходимо, чтобы врач проверял ваш уровень иммунитета перед каждой беременностью.
Если по результатам анализа у вас нет иммунитета к инфекции, рекомендуется сделать прививку от краснухи. После вакцинации необходимо предохраняться от беременности в течение 3 месяцев. Во время беременности вакцинация противопоказана.
Если вы беременны, в рамках дородового наблюдения вам положено сделать анализ крови на краснуху. В большинстве случаев, анализ подтверждает наличие иммунитета к инфекции и никаких дополнительных действий не требуется. Если у вас нет иммунитета к краснухе, постарайтесь избегать контакта с больными. Сообщите вашему врачу, если вы контактировали с больным краснухой.
Вам могут сделать прививку после рождения ребенка, кормление грудью не является противопоказанием к вакцинации.
К какому врачу обращаться при краснухе?
Если у вас появились симптомы краснухи, вызовите врача на дом, чтобы не стать источником инфекции при самостоятельном визите к врачу. С помощью сервиса НаПоправку вы можете найти клиники, где можно вызвать на дом терапевта или педиатра.
Возможно, Вам также будет интересно прочитать
Localisation and translation prepared by Napopravku.ru. NHS Choices provided the original content for free. It is available from www.nhs.uk. NHS Choices has not reviewed, and takes no responsibility for, the localisation or translation of its original content
Copyright notice: «Department of Health original content © 2020»
Все материалы сайта были проверены врачами. Однако, даже самая достоверная статья не позволяет учесть все особенности заболевания у конкретного человека. Поэтому информация, размещенная на нашем сайте, не может заменить визита к врачу, а лишь дополняет его. Статьи подготовлены для ознакомительной цели и носят рекомендательный характер.
Напоправку.ру 2020
Источник
Краснуха. Признаки и лечение
Краснуха — это очень частое заболевание, которым болеют дети в любом возрасте и взрослые.
Вирус краснухи летучий, неустойчивый, быстро погибает во внешней среде. Заразиться краснухой можно только при контакте с больным человеком. Обычно эта инфекция носит сезонный характер (т.е. на территориях с умеренным климатом — в конце зимы и весной).
Вирус краснухи относится к тогавирусам рода rubivirus и представляет собой одноцепочечный РНК-содержащий вирус, который имеет один серотип и не вступает в перекрестную реакцию с другими тогавирусами.
Путь передачи инфекции — исключительно воздушно-капельный, с мельчайшими брызгами слюны при разговоре, кашле, чиханье. Восприимчивость к инфекции у детей, не имеющих иммунитета к краснухе, высока, но у переболевших вырабатывается стойкий пожизненный иммунитет.
Инкубационный период продолжается от 12 до 23 дней, в среднем он составляет 18 дней. Диагноз краснухи требует лабораторного подтверждения, особенно в условиях отсутствия эпидемии.Наличие специфических IgМ-антител или значительный рост титра специфических IgG-антител в парной сыворотке крови, взятой в острый период и период выздоровления, дают основание говорить о текущей или недавно перенесенной инфекции.
Проявление краснухи
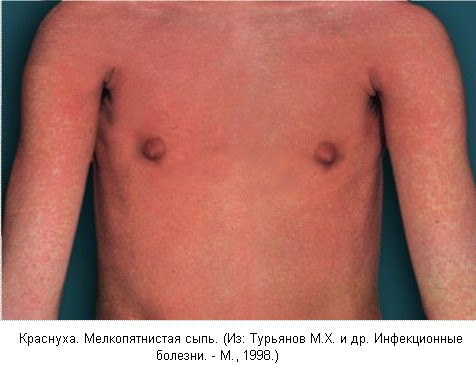
Высыпание происходит в один день, по виду это небольшие розовые пятна размером до 1 см. Сыпь может появиться на всей поверхности туловища, но преимущественно располагается на лице, в том числе в области носогубного треугольника, на спине, ягодицах, в сгибательных поверхностях конечностей. Подсыпания на новых участках тела отмечаются очень редко. Появляются увеличение и болезненность заднешейных и затылочных лимфоузлов, небольшая слабость, недомогание, умеренная головная боль, температура тела повышается до 38 С. Сыпь сохраняется в течение 1-4 дней, а затем бесследно исчезает.
Артраглия и артрит редко наблюдаются у детей, но могут встречаться у взрослых до 70%, особенно у женщин. Редко отмечаются геморрагические проявления, синдром Гийена-Барре и энцефалит. Более тяжелые формы краснухи с выраженной интоксикацией и воспалением верхних дыхательных путей наблюдается при ее сочетании с другими инфекционными заболеваниями — гриппом, ОРВИ, ангиной.
Краснуха может быть и атипичной (бессимптомной). Осложнения при краснухе встречаются редко.
Лечение краснухи
Лечение краснухи проводится, как правило, дома. Больному необходимы домашний режим, при плохом самочувствии — постельный режим на 4-5 дней, молочно-растительная диета, обогащенная витаминами.
Комнату, где находится больной, надо часто проветривать и делать в ней влажную уборку. Выздоровление наступает не ранее 5-го дня болезни, после исчезновения всех симптомов заболевания и при отсутствии осложнений. В течение 1 месяца после выздоровления не рекомендуется делать профилактические прививки.
Для предупреждения распространения инфекции больного необходимо изолировать от детей, не болевших краснухой, по меньшей мере на 5 дней от начала заболевания. Заразный период может продолжаться до 2 недель после клинического выздоровления.
Взрослые краснухой болеют нечасто. Заболевание протекает в типичной форме, с довольно выраженной интоксикацией.
Краснуха у беременных
Опасна краснуха у беременных, особенно на ранних сроках, до 18 недель, из-за высокого риска развития у плода синдрома врожденной краснухи (СКВ). При заражении краснухой в период с момента зачатия и в течение первых 8-10 недель беременности инфекция может привести к множественным поражениям плода в 90% случаев. Часто она становится причиной самопроизвольного выкидыша и рождения мертвого плода. В последующем риск соответственно уменьшается. Дефекты развития плода редко ассоциируются с и нфицированием матери краснухой по истечении 16 недель с начала беременности, хотя нейросенсорная тугоухость может случиться и через 20 недель после начала беременности.
Наиболее характерными поражениями при СВК являются поражение зрения (катаракта, микрофтальмия, глаукома, пигментная ретинопатия, хориоретинит), слуха (нейросенсорная глухота), сердца (незаращение артериального протока, стеноз легочной артерии и дефект межжелудочковой перегородки) и краниофациальные поражения (микроцефалия). Синдром врожденной краснухи (СВК) может также вызвать неонатальные проявления, включая менингоэнцефалит, гепатоспленомегалию, гепатит, тромбоцитопению, рентгенопрозрачность трубчатых костей (характерный и патогномоничный радиологический признак СВК).
Беременным женщинам необходимо избегать контактов с больными краснухой. В случае такого контакта следует провести исследование на выявление противокраснушных антител в крови с интервалом 2-3 недели. Если имели место признаки заболевания или выявлено нарастание титра антител, а срок беременности не превышает 18 недель, решается вопрос о прерывании беременности по медицинским показаниям, в связи с высоким риском рождения ребенка с врожденной краснухой.
Заболевание краснухой вызывает пожизненный иммунитет. Отмечаются редкие случаи, подтвержденные серологически, повторного заражения после перенесенного в детстве заболевания или после вакцинации. Повторное заражение в течение беременности, которое приводит к СВК, иногда отмечалось у женщин с естественным или поствакцинальным иммунитетом, однако риск для плода в таком случае низкий. Антитела появляются через 14-18 дней после заражения краснухой, приблизительно в тот момент, когда появляется макуло-папулезная сыпь. Наблюдается повышение уровня IgM и IgG-антител, но уровень IgM-антител довольно быстро снижается, и к 8 неделе его уже практически невозможно определить, в то время как IgG-антитела остаются. Специфический клеточный ответ формируется на неделю позже гуморального иммунного ответа и сохраняется на протяжении всей жизни. Приобретенный пассивный иммунитет в виде материнских антител обеспечивает защиту против краснухи в течение первых нескольких месяцев жизни и может оказать влияние на формирование иммунного ответа на вакцинацию против краснухи.
Вакцинация детей против краснухи
Вакцинация детей против краснухи с 12 месяцев была введена в календарь прививок в 1997 году, а с 2002 года предусмотрена еще и ревакцинация с 6 лет и иммунизация девочек в 13 лет. Прививки против этого заболевания проводятся зарубежной вакциной совместно с прививками против кори и паротита.
После прививки с 5-го по 13-й день возможны повышение температуры, появление сыпи, кашля, насморка, а у взрослых — боли в суставах.
Вакцины готовятся из ослабленного штамма вируса краснухи, культивированного на диплоидных клетках человека. Вводятся подкожно или внутримышечно путем однократной инъекции.
Специфический иммунитет развивается через 15-20 дней и сохраняется более 20 лет. Реакции у детей нетяжелые и встречаются редко: кратковременный подъем температуры, покраснение в месте введения. У 2% подростков, у 6% лиц до 25 лет и у 25% женщин старше 25 лет с 5-го по 12-й день после прививки отмечаются специфические реакции: увеличение затылочных, шейных и заушных лимфоузлов, кратковременные сыпи, боли в суставах (чаще коленных и лучезапястных), которые проходят в течение 2-4 недель.
Противопоказаниями к вакцинации
Противопоказаниями к вакцинации являются: иммунодефицитные состояния, аллергия, беременность.
Прививки проводят по окончании острого заболевания или обострения хронического. Вакцинация против краснухи показана и взрослому населению, прежде всего женщинам детородного возраста, особенно из групп риска (работницам детских дошкольных учреждений и начальных классов школ, инфекционных и родильных отделений, студенткам-медикам). Вакцинируемых женщин врачи обязаны предупредить о необходимости избегать беременности в течение 3 месяцев (в случае применения вакцины «Рудивакс» — 2 месяцев). Наступление беременности в этот период, однако, не требует ее прерывания, так как не зарегистрировано ни одного случая патологии плода в этих случаях. Вакцинация против краснухи в период беременности не является показанием для аборта. Кормление грудью не является противопоказанием к прививке.
Лица, у которых наблюдались анафилактическая реакция на неомицин или такая же реакция на предыдущую дозу вакцины против краснухи, не должны быть вакцинированы. Вакцину против краснухи не следует вводить лицам, страдающим выраженным иммунодефицитом, в том числе врожденными иммунными нарушениями, злокачественными новообразованиями, и получающим иммуносупрессивную терапию. Однако ВИЧ-положительные лица без клинических признаков могут быть вакцинированы.
Детей со злокачественными новообразованиями или после пересадки костного мозга можно прививать против краснухи через 6 месяцев после окончания иммунодепрессивной терапии. Вакцинацию следует отложить при серьезном заболевании предполагаемого вакцинируемого.
Лица с активной формой туберкулеза могут проходить вакцинацию только после курса лечения.
Наличие в крови специфических антител может влиять на вакцинацию против краснухи. В этой связи лица, получающие препараты крови, должны подождать не менее 3 месяцев до проведения вакцинации против краснухи, и желательно воздержаться от получения препаратов крови, по меньшей мере, в течение двух недель после вакцинации.
Краснуха. Помощь народной медицины
При лечении краснухи в сочетании с традиционными лекарственными средствами применяют фитотерапию. Так, необходимый организму витамин С в большом количестве содержится в плодах шиповника, ягодах черной смородины, земляники, зелени лука и укропа. Витамин Р содержится в ви нограде, зеленых листьях чая. В составе сборов трав наиболее часто используют почки березы, которые оказывают обезболивающее, противовоспалительное и противозудное действие, проявляют влияние на обмен веществ, ускоряя выведение вредных для организма продуктов распада.
Выраженное противолихорадочное действие имеют клевер, лопух, малина. Их настойка используется как жаропонижающее средство. При появлении кожной сыпи применяют отвар шиповника, который при этом оказывает и общеукрепляющее действие, матьи мачехи, василька, ромашки, календулы. Успокаивающим действием обладают травы эдельвейса, валерианы, латука, пустырника. Приготовление отвара состоит в длительном настаивании травяного сбора (в течение 10-12 ч) после кипячения обычно в термосе для поддержания определенной температуры. Количество сухого сбора зависит от возраста чело века. Детям от одного года до трех лет — в объеме от полови ны до 1 ч. л. на 1/2 л жидкости, от трех до десяти лет — до 1 ст. л., старше этого возраста и взрослым — по 2 ст. л. Применяют настой в течение всего дня по 100-150 мл перед едой. Для придания лучшего вкуса для приема детям отвар можно подсластить сахаром, медом или вареньем.
Сборы, состоящие из цветков клевера, корений левзеи и одуванчика, почек березы, травы полыни, череды, тысячелистника в равном со отношении, применяют по 1/3 стакана 3-4 раза в день. В такой же концентрации применяется сбор из травы эдельвейса, латука, чертополоха, плодов шиповника, соцветий василька, листьев малины.
Литература:
1. Здоровье вашего ребенка. Новейший справочник./Под рек. В.А.Александровой.Изв-во Эксмо, 2003 г.
2. А.И. Мигунов. Современный справочник по вакцинации. Санкт-Петербург, изд-во «Весь», 2005 г.
3. Еженедельник эпидемиологии, 19 мая 2000, 75й год / https://www.who.int/wer 2000, 75, 161-172 No. 20
4.Детские инфекционные болезни. Полный справочник./Под ред.Елисеева Ю.Ю. М.:Эксмо, 2008. — 704с.
Источник