Коревая краснуха и плод
Содержание статьи
Краснуха при беременности
Краснуха при беременности — вирусная инфекция, передающаяся воздушно-капельным путем и провоцирующая тяжелые пороки развития у плода. Заболевание сопровождается увеличением лимфоузлов, гипертермией, кашлем, конъюнктивитом. Спустя 2-3 дня после заражения краснуха при беременности проявляется папулезной сыпью, патологические элементы изначально возникают на лице, затем распространяются на тело, руки и ноги. Для диагностики заболевания используются серологические тесты, позволяющие определить иммунологические маркеры IgM. Специфическое лечение отсутствует, при наличии тяжелых пороков развития плода краснуха при беременности является показанием к ее прерыванию.
Общие сведения
Краснуха при беременности — заболевание вирусной природы, характеризующееся повышенной контагиозностью. Данная болезнь известна также под устаревшими названиями «немецкая корь» и «рубелла». Для самой женщины патология не представляет особой угрозы, но в акушерстве ее принято считать опасным недугом из-за высокой вероятности поражения эмбриона. Краснуха при беременности диагностируется нечасто. Это заболевание поражает преимущественно детей, однако примерно 20-30% женщин детородного возраста остаются подверженными заражению из-за отсутствия антител в крови.
Опасность краснухи при беременности заключается еще и в том, что она способна протекать не только в острой, но и в хронической форме, никак клинически не проявляясь. В такой ситуации отсутствует возможность своевременно выявить риски для плода и определиться с дальнейшей тактикой ведения беременности с учетом наличия или отсутствия врожденной патологии малыша. Краснуха при беременности представляет различную степень угрозы в зависимости от срока эмбриогенеза. Заражение в первом триместре, особенно в первые недели, в 80% случаев заканчивается пороками развития. Во втором триместре риск неблагоприятного исхода наблюдается у 75% малышей, после 28 недель показатель снижается до 50%.
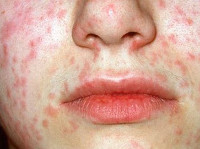
Краснуха при беременности
Причины краснухи при беременности
Краснуха при беременности вызывается возбудителем рода тогавирусов, тропным к эмбриональной и лимфоидной тканям. Заражение происходит преимущественно воздушно-капельным путем при тесном контакте с источником инфекции. Распространение вирусов начинается еще в инкубационном периоде, когда явные признаки болезни отсутствуют, что не позволяет исключить контакты с инфицированными людьми. Контагиозность сохраняется на протяжении 7 суток до появления сыпи и в течение 1-2 недель после ее возникновения. Краснуха при беременности также может передаваться бытовым путем при использовании общих предметов, на которых сохранились следы биологических жидкостей инфицированного человека. Доказано, что возбудитель присутствует не только в носоглоточной слизи, но и в крови, моче, кале.
Краснуха при беременности передается плоду по сосудистому руслу. Изначально патагент проникает в лимфатические узлы матери, поражает ткани дыхательных органов, после чего поступает в кровь, достигает плаценты и попадает в организм малыша. Окончательно последовательность тератогенного воздействия краснухи при беременности не изучена, однако доказано, что возбудитель провоцирует хромосомные изменения, способствует расстройству митотической активности эмбриональных клеток. Часто встречающиеся гидроцефалии, замедление умственного и физического развития при таком диагнозе обусловлены ингибицией и апоптозом тканей, расстройством циркуляции крови, вызванными пагубным воздействием вируса.
Симптомы краснухи при беременности
Краснуха при беременности, так же, как и вне ее, начинается с инкубационного периода, который длится 11-24 дня. Затем появляется характерный признак — увеличение и болезненность затылочных, шейных и околоушных лимфоузлов. Примерно треть женщин страдает от суставных болей, вызванных проникновением возбудителя в синовиальную жидкость. По истечении нескольких дней с момента возникновения этих симптомов краснуха при беременности проявляется мелкой папулезной сыпью розового цвета. Элементы могут сливаться между собой. Изначально они локализуются на коже лица, затем распространяются на тело и конечности. Исчезают высыпания в той же последовательности.
Краснуха при беременности нередко сопровождается признаками конъюнктивита: резью в глазах, светобоязнью, слезотечением. Из-за сильной интоксикации организма наблюдается повышение температуры тела до 38-39˚С, слабость, утомляемость, головная боль. Реже пациенток беспокоит кашель, боль в горле, ринорея, заложенность носа, покраснение слизистой оболочки зева. Краснуха при беременности увеличивает риск самопроизвольного аборта примерно в четыре раза. Проникая через плацентарный барьер, вирус достигает организма плода и провоцирует тяжелые нарушения внутриутробного развития, выявить которые можно при проведении ультразвукового сканирования. Дополнительно о состоянии ребенка и концентрации вируса в околоплодных водах в случае подозрения на краснуху при беременности можно судить по данным амниоцентеза.
Краснуха при беременности сопровождается множественными эмбриопатиями. Со стороны плода, прежде всего, наблюдается характерная триада Грегга. Она включает в себя такие пороки, как глухота, слепота, поражение сердца. Не исключено развитие катаракты. Также краснуха при беременности становится причиной нарушения умственного и физического развития плода, врожденной дистрофии, ДЦП, идиопатической тромбоцитопенической пурпуры. При поражении женщины на поздних сроках вынашивания со стороны малыша возможны такие проявления, как васкулит, склонность к пневмониям с постоянными рецидивами, хроническая экзантема. Примерно в трети случаев краснуха при беременности заканчивается летальным исходом для ребенка.
Даже если краснуха при беременности не спровоцировала тяжелых врожденных пороков со стороны плода, что характерно для заражений во 2-3 триместре, она может иметь отдаленные последствия. В частности, заболевание способно давать отдаленные проявления в период полового созревания ребенка и вызывать панэнцефалит, недостаточное продуцирование гормона роста. Часто перенесенная матерью краснуха при беременности становится причиной возникновения инсулинозависимой формы сахарного диабета у ребенка в юношеском возрасте. Также возможны нарушения слуха, тиреоидит аутоиммунного происхождения.
Диагностика краснухи при беременности
Краснуха при беременности диагностируется путем проведения специфических серологических анализов, свидетельствующих о наличии антител к возбудителю в крови женщины. При выявлении симптомов или в случае нахождения будущей матери в очаге инфекции следует незамедлительно обратиться к акушеру-гинекологу и инфекционисту для проведения своевременного обследования и оценки рисков для здоровья плода. Краснуха при беременности чаще выявляется с помощью иммуноферментного метода (ИФА), который показывает уровень IgM. Антитела к возбудителю начинают циркулировать в крови больной через 7 суток после занесения патагента в организм и остаются там на протяжении 1-2 месяцев.
Из-за высокой опасности краснухи при беременности для малыша пациенткам назначается ПЦР (метод полимерной цепной реакции). Его цель заключается в подтверждении недавнего инфицирования женщины, определении РНК вируса. Как уже было сказано выше, также при подозрении на краснуху при беременности проводится ИФА крови на авидность IgG к возбудителю. О заражении свидетельствует присутствие в исследуемой биологической субстанции высокого количества антител титра IgM. Именно они говорят об остром течении заболевания. В данном случае следует установить вероятный период заражения, оценить состояние плода (используется преимущественно кордоцентез) и определиться с возможностью дальнейшего ведения беременности.
Лечение краснухи при беременности
Краснуха при беременности, возникшая до 12 недель, является абсолютным показанием к искусственному прерыванию, так провоцирует формирование тяжелейших пороков развития у плода. При инфицировании на сроке 13-28 недель эмбриогенеза собирается консилиум, который решает, есть ли возможность сохранения беременности. Если установлено, что краснуха при беременности не нанесла вреда здоровью ребенка или прерывание не осуществлялось по каким-либо другим причинам, пациентке вводится иммуноглобулин в дозировке 20-30 мл путем внутримышечной инъекции.
Специфическое лечение краснухи при беременности не разработано. Больным показана полная изоляция с целью предупреждения распространения инфекции и постельный режим. При необходимости назначается симптоматическая терапия. Краснуха при беременности может требовать введения жаропонижающих препаратов, спазмолитиков, противовоспалительных средств. Если принято решение о продолжении вынашивания плода, женщина заносится в группу высокого риска по развитию врожденных аномалий младенца. Дополнительно применяется лечение для профилактики плацентарной недостаточности, предполагающее употребление лекарственных средств для нормализации кровотока. Каких-либо особенностей в ведении родов или послеродового периода в случае перенесенной краснухи при беременности нет. Малыш может появиться на свет как при прохождении через естественные родовые пути, так и путем кесарева сечения.
Прогноз и профилактика краснухи при беременности
При диагностировании краснухи при беременности прогноз крайне неблагоприятный. Заражение в первом триместре в 80% случаев заканчивается развитием тяжелых пороков, несовместимых с жизнью. При продолжении вынашивания в 20% происходит мертворождение. Еще столько же детей, появившихся на свет с врожденной формой болезни, погибают в первый месяц жизни. У 30% женщин краснуха при беременности заканчивается самопроизвольным абортом. В 20% случаев продолжения вынашивания отмечается внутриутробная гибель плода. Именно поэтому такой диагноз на начальных сроках гестации является абсолютным показанием к прерыванию.
Специфическая профилактика краснухи при беременности заключается в исследовании серологического статуса женщины и проведении вакцинации по индивидуальным показаниям за 2-3 месяца до запланированного зачатия. Такой же подход применяется, если количество противокраснушных антител в крови ниже 15 МЕ/мл. Чтобы снизить вероятность развития краснухи при беременности на сроке до 16 недель в случае попадания пациентки в очаг инфекции, осуществляется введение иммуноглобулина, содержащего антитела к возбудителю. После зачатия вакцинация против краснухи противопоказана, хотя ее случайное проведение не является поводом для искусственного прерывания. Неспецифическая профилактика краснухи при беременности предполагает исключение контактов с возможными носителями инфекции и укрепление иммунитета.
Источник
Коревая краснуха
Краснуха (официальный термин — коревая краснуха) чаще всего наблюдается у детей от 5 до 14 лет и считается классической детской инфекцией.
До введения вакцины (в 1969 году) коревая краснуха была одинаково распространена по всему миру: небольшие эпидемии коревой краснухи наблюдались каждые 6-9 лет, а более масштабные — каждые 10-30 лет. Особенно значительными были эпидемии коревой краснухи, произошедшие в 1935, 1943 и 1964 годах.
Из стран, где программы вакцинации для профилактики коревой краснухи не проводятся, сообщения об эпидемиях продолжают поступать каждые 4-5 лет.
В Украине ежегодно регистрируется от нескольких тысяч до нескольких сот тысяч случаев коревой краснухи, для которых характерен весенний подъем заболеваемости. Кроме того, в связи с длительным инкубационным периодом заболевания и значительным количеством стертых, недиагностированных форм коревой краснухи вспышки заболевания достаточно долго — в течение нескольких месяцев — могут длиться в организованных коллективах.
Иммунитет после перенесенной коревой краснухи стойкий, длительный.
Коревая краснуха: формы заболевания и возбудитель инфекции
Коревая краснуха — острая вирусная инфекция, которая может протекать в виде как приобретенного, так и врожденного заболевания с различными механизмами передачи и различными последствиями.
Возбудитель коревой краснухи принадлежит к семейству тогавирусов (Togaviridae), и является единственным членом рода рубиовирусов (Rubivirus). До того, как это заболевание было описано в 1834 г. немецким исследователем Вагнером, коревая краснуха считалась разновидностью кори.
Как самостоятельная нозологическая единица, коревая краснуха окончательно утверждена в 1881 г. на Международном конгрессе в Англии. Но еще до начала 40-х гг XX в. в связи с легкостью течения, низкой частотой неблагоприятных последствий и осложнений «классической» коревой краснухи, заболевание практически не привлекало внимания.
В 1942 г. австралийский офтальмолог Н. М. Грег сообщил об увеличении частоты врожденных пороков и катаракты у новорожденных после вспышек коревой краснухи. Дальнейшие исследования последствий коревой краснухи показали, что возбудитель обладает выраженным тератогенным действием и может поражать все органы и системы плода.
Врожденная коревая краснуха
При врожденной краснухе вирус с кровью попадает к плоду от матери. Частота инфицирования беременной при контакте с больным коревой краснухой зависит от наличия у нее иммунитета к этой инфекции.
К сожалению, в последнее время в Украине наблюдается тенденция к увеличению количества детей с врожденными пороками в качестве осложнений коревой краснухи: в структуре постнатальной смертности последние стабильно занимают второе место (28%).
Среди 1118 умерших от врожденных пороков (2002 г.), ассоциированных с коревой краснухой, 43,6% погибли от врожденных аномалий сердца и сосудов, 8,9% — от аномалий нервной системы.
По данным российских авторов, где эпидемическая ситуация с коревой краснухой сходна с Украиной, среди всех новорожденных с врожденной краснухой пороки развития нервной системы встречались в 75% детей, аномалии костей — 60%, множественные пороки развития — у 57,14% малышей. При этом в постнатальном периоде такие дети чаще умирают не от пороков развития, а от интеркуррентных заболеваний, которые у этой категории больных характеризуются чрезвычайно тяжелым течением.
Патологический процесс поражений при внутриутробном инфицировании коревой краснухой развивается по типу хронической инфекции. Уровень поражения эмбриона при этом зависит от срока беременности — чем меньше срок, тем больше риск развития патологий у плода.
Серьезнее всего последствия коревой краснухи у матери отражаются на органах плода, находящихся в стадии закладки. Таким критическим периодом для мозга является 3-11 неделя беременности, для сердца — 4-7 неделя, для уха и глаза — 4-7 неделя, для нёба — 10-12 неделя беременности. Пороки сердца, катаракта, глаукома чаще всего наблюдаются при заболевании матери коревой краснухой в первые 8 недель беременности, поражение органа слуха — на 12-й неделе.
После рождения ребенка с коревой краснухой, персистенция вируса в его организме сохраняется. При этом создаются условия для иммунопатологических процессов, результатом которых является развитие у ребенка с врожденной краснухой глухоты, ретинопатии, диабета, энцефалита и др.
Н. Грег подробно описал характерные для врожденной коревой краснухи аномалии развития, такие как катаракта, помутнение роговицы, пороки сердца, низкая масса тела при рождении. Позже была замечена и глухота. Таким образом, по Грегу, классическая триада врожденной краснухи заключается в развитии
- катаракты
- пороков сердца
- глухоты.
При этом необходимо отметить, что в последние 30 лет триада Грега встречается редко.
Кроме указанных синдромов, у детей с врожденной коревой краснухой, , имеют место микроцефалия, глаукома, расщепление неба, пневмония, гепатит, миокардит, менингоэнцефалит, поражение вестибулярного аппарата, пороки развития мочеполовых органов, дерматит, тромбоцитопения, гемолитическая анемия, гипогаммаглобулинемия т.д.
Среди пороков сердца чаще всего (в 78% случаев) встречается незаращение артериального протока, стеноз аорты, дефект межжелудочковой перегородки и т.д.
В течение первых 4 лет жизни умирает около 16% детей с проявлениями врожденной коревой краснухи. Причиной их смерти преимущественно являются пороки развития, поражение внутренних органов, интеркуррентные вирусные и бактериальные инфекции.
У детей с врожденной краснухой вирусовыделение с мокротой, калом, мочой может продолжаться в течение 1-3 лет. Такие сроки выделения возбудителя от больных обусловливают чрезвычайно высокую контагиозность коревой краснухи. Описаны случаи заболевания персонала, обслуживавшего больных коревой краснухой детей.
Приобретенная коревая краснуха
Основным механизмом передачи инфекции при приобретенной коревой краснухе является воздушно-капельный путь. Вирус начинает выделяться из носоглотки больного человека за 7-10 дней до появления сыпи на коже, и выделение его может продолжаться после исчезновения последнего. Наиболее интенсивное выделение вируса происходит в первые дни сыпи.
Наиболее опасными с точки зрения эпидемиологии являются больные с субклиническими формами коревой краснухи, которые встречаются в несколько раз чаще, чем явные формы заболевания. Коревая краснуха легко распространяется в ситуациях, когда люди находятся в длительном и тесном общении (через третьих лиц краснуха не передается). Восприимчивость к коревой краснухе высокая: индекс контагиозности составляет 70-90%.
Временно невосприимчивыми к вирусу коревой краснухи являются дети первого полугодия жизни, матери которых имеют противокраснушный иммунитет. У детей, матери которых не имеют иммунитета к коревой краснухе, врожденный иммунитет отсутствует. Рожденные ими младенцы могут заболеть коревой краснухой сразу же после рождения. Наиболее часто болеют коревой краснухой дети в возрасте от 2 до 9 лет.
Инкубационный период при приобретенной коревой краснухе составляет 11-21 день, чаще всего — 18 ± 3 дня. В 20-30% заболевание протекает в субклинической форме. В других случаях в конце инкубационного периода наступает продромальный период, который длится от нескольких часов до 1-2 дней.
Постоянным признаком коревой краснухи является полиаденит, который характеризуется умеренным увеличением лимфоузлов, чаще заднешейных и затылочных, которые становятся плотными и чувствительными при пальпации. Увеличение лимфатических узлов может быть столь значительно выраженным, что видно невооруженным глазом.
Кроме лимфаденита, в продромальном периоде отмечается увеличение температуры тела до 37,5-38° С, слабо выраженное катаральное воспаление слизистых оболочек дыхательных путей, конъюнктивы, розеолезная энантема на твердом нёбе.
Сыпь на коже при коревой краснухе появляется одновременно по всему телу. Характер сыпи в типичных случаях розеолезный, пятнисто-папулезный. Элементы ее между собой не сливаются. Наибольшая концентрация высыпаний наблюдается на поверхности конечностей, спине, ягодицах, наружной поверхности бедер. На второй день или даже в конце первого дня сыпь значительно уменьшается и становятся мелкопятнистой, внешне похожей на скарлатинозную. Окончательно сопровождающая коревую краснуху сыпь исчезает через 3 дня, без образования пигметации или шелушения.
У подростков и взрослых приобретенная коревая краснуха, как правило, имеет более тяжелое течение, чем у детей. Наблюдаются интоксикация, фебрильная температура, озноб, миалгии и катаральные явления (сухой кашель, зуд в горле, конъюнктивит со слезотечением и светобоязнью, насморк. Сыпь, как правило, более обильная, пятнистая, имеет тенденцию к слиянию.
У девушек, заболевших коревой краснухой, нередко возникают артриты и артралгии. Клинически это проявляется болью, покраснением, припухлостью суставов. Поражаются чаще суставы пальцев рук, затем коленные и локтевые суставы. Симптомы поражения суставов, как правило, возникают через неделю после появления сыпи и исчезают в течение следующей недели.
Редко развивается тромбоцитопения, которая в 56% случаев может приобретать хроническое течение.
Но самым серьезным осложнением коревой краснухи является аутоиммунный энцефалит, который встречается с частотой 1: 5 000 — 1: 6 000 случаев заболевания коревой краснухой и чаще всего отмечается у детей школьного возраста и у взрослых. Если же в процесс вовлекаются и мозговые оболочки — развивается менингоэнцефалит.
Наиболее угрожающими при данном осложнении коревой краснухи являются центральные нарушения деятельности сердечно-сосудистой и дыхательной систем. Летальность при этом составляет 20-35%. В 30% случаев развиваются остаточные явления.
В 1975 г. впервые было сообщено о случае прогрессирующего краснушного панэнцефалита, который протекает в молодом возрасте (10-20 лет) и проявляется снижением координации движений и интеллекта. Болезнь имеет хронический характер и заканчивается летально течение 1-10 лет. При краснушном панэнцефалите в головном мозге отмечаются изменения белого вещества, которое становится серым и мягким за счет демиелинизации и потеря глии клетками, и поражение сосудов. Процесс имеет иммунопатологические природу.
Коревая краснуха у беременных
По данным литературы, в подавляющем большинстве случаев течение коревой краснухи у беременных имеет стертый характер, поэтому своевременная диагностика заболевания в этот период является очень важной и одновременно сложной. Поэтому серонегативным по коревой краснухе беременным показано наблюдение в течение всей беременности.
При контакте беременной женщины с больным коревой краснухой, необходимо проведение срочного серологического обследования. Также обследованию на коревую краснуху подлежат женщины, у которых отмечаются кратковременная лихорадка, любая сыпь на коже, увеличение лимфатических узлов.
Острое заболевание коревой краснухой определяется наличием специфических ІgМ, низкоавидных ІgG или нарастание титров ІgG в динамике.
Если такие изменения диагностируются в 1-м триместре беременности, то необходимо решать вопросы о ее прерывании. В случае отсутствия лабораторных признаков острой инфекции, необходимо наблюдение за беременной в течение 20 дней с повторным ее обследованием в указанные сроки.
При инфицировании женщины в 2-3-м триместре беременности необходимо обеспечить наблюдение за ней с использованием различных методов диагностики.
Дети, родившиеся от матерей, которые в период беременности болели коревой краснухой или были в контакте с больными, подлежат диспансерному наблюдению не менее 7 лет с обязательным регулярным осмотром педиатра, отоларинголога, невролога. Введение иммуноглобулина с целью профилактики коревой краснухи неэффективно.
Согласно действующему законодательству, все беременные с пятнистой или пятнисто-папулезной сыпью, больные или контактные с больным корью или коревой краснухой в обязательном порядке обследуются на наличие протикоревых и противокраснушных иммуноглобулинов (ІgМ).
Диагностика приобретенной коревой краснухи
Диагностика приобретенной коревой краснухи базируется на клинико-эпидемиологических данных. Специфические методы диагностики:
- вирусологический — заключается в выделении вируса из носоглоточных смывов, крови, кала, мочи и других сред организма;
- серологический — обследование путем определения реакции пассивной гемагглютинации (РПГА) проводится два раза: на 1-3-й день болезни и через 14 дней. Доказательством острой краснушной инфекции является нарастание титра антител в 4 раза и более.
Методом иммуноферментного анализа определяют специфические антитела класса ІgМ и низкоавидные ІgG, образующиеся в начале заболевания и свидетельствующие об острой инфекции. Високоавидные ІgG остаются на всю жизнь и являются свидетельством перенесенного заболевания. Диагноз коревая краснуха может быть подтвержден при нарастании титра специфических ІgG в динамике заболевания.
Лечение коревой краснухи
На сегодня специфические методы лечения как врожденной, так и приобретенной коревой краснухи отсутствуют. Патогенетическая терапия направлена на предотвращение развития тяжелых осложнений в частности энцефалита, отека головного мозга, гипертермии, судорог и т.д.
Больные неосложненной приобретенной коревой краснухой лечатся в домашних условиях. Им показан постельный режим в течение острого периода и симптоматическая терапия.
Больных с врожденной коревой краснухой на первом этапе лечат в профильном стационаре — в зависимости от наличия клинических синдромов.
Профилактика коревой краснухи
Специфическая профилактика коревой краснухи осуществляется живой краснушной вакциной в возрасте 12-15 месяцев с последующей ревакцинацией в 6 лет у девушек — еще и в 15 лет. Прививки проводят моновакциной и комбинированным препаратом, в состав которого входят компоненты против краснухи, кори и эпидемического паротита.
Не следует проводить вакцинацию во время беременности. Рекомендуется также избегать оплодотворения яйцеклетки течение 3 месяцев после иммунизации. Женщинам, которые получили вакцинацию против коревой краснухи, не рекомендовано грудное вскармливание новорожденного.
Дети с врожденной коревой краснухой должны расцениваться как потенциально опасный источник инфекции для окружающих, и по отношению к ним необходимо применять соответствующие противоэпидемические мероприятия. С целью своевременной диагностики врожденной краснухи и распространения коревой краснухи среди населения, целесообразно всех новорожденных с врожденными пороками обследовать на предмет наличия данного заболевания.
Коревая краснуха в Украине
На сегодняшний день в Украине среди инфекционных болезней, управляемых средствами специфической профилактики, коревая краснуха является самой массовой. За 10-летний период коревой краснухой переболело 639 тыс. человек, из них 520 тыс. детей (81,4%).
Специфическая профилактика коревой краснухи в Украине начала проводиться только с 1996 года. Однако до 2002 года объемы прививок были неудовлетворительными, что было связано с отсутствием целевого финансирования на закупку вакцины. И только в 2003-2006 годах показатели охвата прививками детей до 2 лет достигли 93,5 и 99,0% соответственно.
В Киеве в 2006 году зарегистрировано 1688 случаев коревой краснухи, в 2007 г. — 798, 2008г. — 543 случая, т.е. наблюдается снижение интенсивности эпидемического процесса. По сравнению с 1994г. (до начала массовой вакцинации) заболеваемость коревой краснухой в 2008г. уменьшилась в 32,5 раза.
Однако приведенные данные могут не отражать реальных показателей проблемы, так как из-за отсутствия специализированных центров для обследования новорожденных детей и беременных женщин, диагностика врожденной коревой краснухи в Украине практически не проводится: за последние 10 лет в стране официально зарегистрирован лишь один случай врожденной краснухи. Вместе с тем, по расчетам исследователей, при таком высоком уровне заболеваемости коревой краснухой, в Украине, должно регистрироваться 50-400 случаев врожденной краснухи ежегодно.
Согласно Календарю прививок, утвержденному приказом МОЗ Украины № 48 от 03.02.06 г. «Про порядок проведення профщеплень в Україні та контроль якості й обігу медичних біологічних препаратів» детей против коревой краснухи в Украине прививают в возрасте 12 месяцев и 6 лет. Кроме того, отдельно ревакцинируют девочек 15-летнего возраста.
Источник