Корь у детей до года рост
Содержание статьи
Корь у детей: симптомы, лечение, профилактика
Оглавление:
- Общие сведения
- Причины заболевания
- Симптомы кори
- Осложнения
- Что можете сделать Вы
- Лечение
- Профилактика кори
Общие сведения
Корь — это широко распространенное острое инфекционное заболевание, встречающееся главным образом у детей и характеризующееся повышением температуры, катаральным воспалением слизистых оболочек носа, глаз и горла и появлением на коже пятнистой сыпи. Корь является одной из самых заразных болезней, известных на сегодняшний день. Для этой инфекции характерна почти 100% восприимчивость — то есть если человек, ранее корью не болевший и не привитый, будет контактировать с больным корью — вероятность заболеть чрезвычайно высока. Вот почему так важно строгое соблюдение сроков вакцинации и проведение противоэпидемических мероприятий в очаге инфекции.
Причины заболевания
Путь передачи инфекции — воздушно-капельный. Вирус выделяется во внешнюю среду с капельками слюны при разговоре, во время кашля, чихания. Несмотря на нестойкость к воздействию внешней среды известны случаи распространения вируса с током воздуха по вентиляционной системе здания. Источник инфекции — больной корью, который заразен для окружающих с последних 2 дней инкубационного периода до 4-го дня высыпаний. С 5-го дня высыпаний больной считается незаразным. После перенесенного заболевания у выздоровевших сохраняется пожизненный иммунитет. Дети, родившиеся от перенесших корь матерей, остаются невосприимчивыми к болезни до 3 месяцев, так как в течение этого периода в их крови сохраняются защитные материнские антитела. Лица, не болевшие корью и не привитые против нее, остаются высоко восприимчивыми к кори в течение всей жизни и могут заболеть в любом возрасте.
Симптомы кори
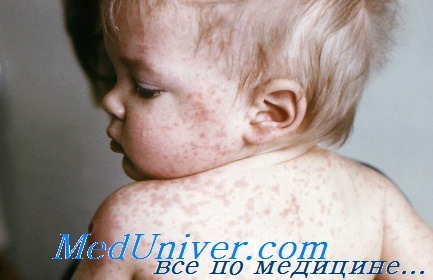
Инкубационный период, т.е. время от заражения до появления первых симптомов, длится от 7 до 14 дней. Важно помнить, что болезнь начинается не с появления сыпи, а с симптомов простуды: температура 38-40 градусов, резкая слабость, отсутствие аппетита, сухой кашель, насморк. Позже появляется конъюнктивит (воспаление слизистой оболочки глаза). Примерно через 2–4 дня после первых симптомов болезни на слизистой оболочке щек (напротив коренных зубов) возникают мелкие беловатые высыпания. На 3-5 день болезни появляется сыпь в виде ярких пятен, которые имеют тенденцию сливаться между собой. Сначала она обнаруживается за ушами и на лбу, затем быстро распространяется ниже – на лицо, шею, тело и конечности. Мелкие розовые пятна сыпи быстро увеличиваются в размерах, приобретают неправильную форму, иногда сливаются. В период максимального высыпания, через 2–3 дня после появления сыпи, температура снова может подниматься до 40.5°. Сыпь держится 4-7 дней. На месте пятен остаются очаги коричневой пигментации, через 2 недели кожа становится чистой.
Осложнения
Осложнения развиваются чаще у детей в возрасте до пяти лет или у взрослых старше 20 лет. Наиболее распространенными являются воспаление среднего уха (отит), слепота, бронхопневмония, воспаление шейных лимфоузлов, ларингит, энцефалит. К сожалению, осложнения кори не так уж редки, поэтому лечение заболевания должно проводиться под медицинским контролем – участковый врач посещает пациента раз в несколько дней.
Что можете сделать Вы
При малейшем подозрении на развитие кори следует незамедлительно обратиться к врачу. Это важно не только для скорейшей постановки диагноза и начала лечения, но и для принятия противоэпидемических мер в коллективе, который посещал заболевший.
Лечение
Что может сделать врач
В типичных случаях диагностика кори не вызывает затруднений. Участковый врач ставит диагноз на дому по клинической картине заболевания и назначает лечение. Иногда могут потребоваться серологические методы исследования (выявление антител к вирусу кори в сыворотки крови больного).
Лечение неосложнённой кори симптоматическое, включает постельный режим, обильное питье, жаропонижающие, средства от насморка и боли в горле, отхаркивающие препараты, витамины. В случае развития осложнений кори дальнейшее лечение проводят в стационаре.
Профилактика кори
Надежным и эффективным методом профилактики кори является вакцинация. Прививка от кори это, по своей сути, искусственное инфицирование вирусом, но очень ослабленным, в результате которого организм вырабатывает защитный иммунитет. У некоторых детей с 6 по 20 день после прививки могут отмечаться слабые реакции в виде повышения температуры, а иногда появления конъюнктивита и необильной сыпи. Эти симптомы сохраняются 2-3 дня, после чего все благополучно проходит. Не пугайтесь, это вполне возможно и не опасно. Однако на всякий случай, при возникновении каких-либо осложнений после прививок обязательно обращайтесь к врачу. Первую вакцинацию проводят детям в возрасте 12 месяцев, вторую — в возрасте 6 лет. Вакцинация против кори может проводится моновакцинами или тривакциной (корь, краснуха и эпидемический паротит). Эффективность противокоревой вакцины одинакова, независимо от того, какая вакцина применяется. Прививка обеспечивает стойкий защитный эффект в течение 15 лет. Живые вакцины не назначают беременным женщинам, больным туберкулезом, лейкозом, лимфомой, а также ВИЧ-инфицированным.
При выявлении кори проводят профилактические мероприятия в очаге инфекции – т.е. в том коллективе, где находился ребенок. Детям до 3 лет, беременным женщинам, больным туберкулезом и лицам с ослабленной иммунной системой обычно вводят противокоревой иммуноглобулин (пассивная иммунизация) в первые 5 дней после контакта с больным. Дети старше 3 лет, не болевшие корью, не привитые ранее и не имеющие клинических противопоказаний, подлежат срочной вакцинации. Вакцина может обеспечить защитный эффект при использовании ее до контакта или в течение 2 суток после контакта с больным корью. На детей, которые контактировали с заболевшим, не были привиты и не болели корью, налагают карантин. Первые семь дней после одноразового контакта позволяется посещать детский коллектив. Потом, до 17 дня после контакта включительно (а для детей, которые с целью профилактики получили иммуноглобулин, — до 21 дня) таких детей изолируют. В очаге инфекции ежедневно проводят профилактический осмотр и термометрию детей, которые находились в контакте с тем, кто заболел. Всех обнаруженных больных корью срочно изолируют.
Источник
Корь
Корь — острое инфекционное вирусное заболевание с воздушно-капельным путем передачи.
Заболеваемость
За 2018 г. на территории Российской Федерации уровень заболеваемости корью вырос в 3,5 раза. За этот год было зафиксировано 2539 случаев кори , один из которых закончился летальным исходом.
Возбудитель
Возбудитель инфекции РНК-вирус рода морбилливирусов семейства парамиксовирусов. Неустойчив во внешней среде.
Источник инфекции
Инфицированный корью человек.
Пути передачи
Основной и, пожалуй, единственный путь передачи инфекции — воздушно-капельный (при чихании, кашле). Передача вируса через предметы обихода маловероятна в связи с низкой устойчивостью его во внешней среде.Группы риска
В группу риска по развитию кори входят дети до 5 лет, взрослые, беременные, а также лица с иммунодефицитными состояниями.
Взрослые, входящие в группы риска инфицирования корью:
работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной и социальной сферы; лица, работающие вахтовым методом, и сотрудники государственных контрольных органов в пунктах пропуска через государственную границу Российской Федерации.
Инкубационный период
7-14 дней.
Период заразности
Заразившийся корью человек становится опасным для окружающих в плане передачи инфекции начиная с последних 2 дней инкубационного периода (за 2 дня до появления симптомов) и до 4 дня после высыпаний. (в целом — 8-10 дней).
Клиника
Основные симптомы кори: катаральные явления (кашель, насморк), конъюнктивит, проявления интоксикации (упадок сил, лихорадка, снижение аппетита) , белые пятна на слизистой щек (пятна Бельского-Филатова-Коплика), поэтапное высыпание пятнисто-папулезной сливной сыпи с 4 — 5 дня болезни (1 день — лицо, шея; 2 день — туловище; 3 день — ноги, руки) и пигментация.
Чем опасно заболевание
Инфицирование корью опасно развитием осложнений, в некоторых случаях приводящих к летальному исходу.
Осложнения кори: пневмония (частая причина смерти маленьких детей), отек мозга (энцефалит), синдром крупа, слепота.
Диагностика
Окончательный диагноз кори устанавливается на основании клинических проявлений, лабораторных данных и эпидемиологической связи с другими лабораторно подтвержденными случаями данного заболевания.
Лечение
Заболевшие корью, в случае тяжелого течения подлежат госпитализации. Лечение симптоматическое.
Профилактика
Наиболее безопасным и эффективным способом профилактики кори является вакцинация, проводимая одновременно с вакцинацией против краснухи и эпидемического паротита.
Схема вакцинации детей
Вакцинация — в 12 месяцев
Ревакцинация — в 6 лет
Вакцинация и ревакцинация против кори также проводится детям от 1 года до 18 лет (включительно) и взрослым до 35 лет (включительно), не болевшим, не привитым, привитым однократно, не имеющим сведений о прививках против кори; взрослым от 36 до 55 лет (включительно), относящимся к группам риска, не болевшим, не привитым, привитым однократно, не имеющим сведений о прививках.
Интервал между первой и второй прививками не менее 3 месяцев.
Вакцинация по эпидемическим показаниям проводится контактным лицам без ограничения возраста из очагов заболевания, ранее не болевшим, не привитым и не имеющим сведений о профилактических прививках против кори или однократно привитым.
Иммунизация против кори по эпидемическим показаниям проводится в течение первых 72 часов с момента выявления больного.
Противопоказания к вакцинации
-тяжелая аллергическая реакция на аминогликозиды,
— сильная реакция на предыдущее введение вакцины (температура тела более 40* С, отек и покраснение в месте инъекции более 8 см в диаметре),
-анафилактическая реакция на яичный белок.
Реакция на введение вакцины
После прививки в некоторых случаях, спустя 5-12 дней, могут появиться незначительные катаральные явления (насморк, кашель), возможно повышение температуры до 38*С. В редких случаях возникает немногочисленная сыпь.
Неспецифическая профилактика
Неспецифическая профилактика кори заключается в исключении контактов с заболевшими корью, а также в соблюдении правил личной гигиены.
Источник
орь у детей: диагностика, лечение
Корь у детей: диагностика, лечениеСо времени разработки эффективной вакцины в 1968 г. частота кори в Великобритании и Уэльсе значительно снизилась — с 800 000 случаев в год в начале 1960-х до 3000 — в 1990-х гг. Вслед за широко распространённым в обществе неоправданным предубеждением, связывающим прививку против кори, краснухи, паротита с развитием аутизма и воспалительного заболевания кишечника, уровень иммунизации снизился в конце 1990-х и частота заболевания вновь возросла, охватывая неиммунизированные группы. При этом у детей старшего возраста заболевание протекает тяжелее, чем у маленьких детей. При эпидемиологическом расследовании пути передачи инфекции подтверждение диагноза кори следует проводить с помощью серологического анализа крови или слюны. Клинические проявления кори у детей: Возможны серьёзные осложнения и у изначально здоровых детей.
Диагностика основана только на клинической картине, подтверждённой высоким уровнем антикоревых антител в крови и СМЖ, и по характерным изменениям ЭЭГ. С внедрением вакцины против кори это заболевание стало встречаться крайне редко. В развивающихся странах, где неполноценное питание и дефицит витамина А приводят к снижению клеточного иммунитета, корь часто протекает более длительно и сопровождается тяжёлыми осложнениями. Сыпь может прогрессировать до тёмно-красного / фиолетового цвета с десквамацией эпителия и депигментацией и сохраняется в течение недель или месяцев. Плохое питание усугубляет тяжесть заболевания присоединением кишечных инфекций и диареи. Недостаточность эффективного Т-клеточного иммунитета превращает корь в опасную инфекцию. Коревой интерстициальный пневмонит, известный как гигантоклеточная пневмония, у детей с злокачественными опухолями даже в период ремиссии может быть смертельным. Такие дети склонны также к развитию коревой энцефалопатии. Лечение кори у детейЛечение кори симптоматическое. Дети, поступившие в стационар, должны быть изолированы. Контактировавшим детям назначают противовирусный препарат рибавирин. В развивающихся странах следует назначить витамин А, который усиливает иммунный ответ. Профилактика кори у детейПрофилактика путём иммунизации является самой успешной стратегией снижения заболеваемости и смертности от кори. В 10% случаев формирование иммунитета после первой прививки против кори, краснухи, паротита в возрасте 12-18 мес отсутствует, но число иммунизированных школьников Великобритании было увеличено благодаря введению дошкольной иммунизации этой вакциной. Корь остаётся главной причиной детской смертности в развивающихся странах. Корь: Более подробно медицинские работники о кори и его возбудителе могут узнать в нашей статье Корь и ее возбудитель. — Также рекомендуем «Эпидемический паротит у детей: диагностика, осложнения» Оглавление темы «Детские болезни»:
|
Источник
Корь у детей: фото, симптомы, лечение кори у детей
Корь считается наиболее заразной болезнью из всех известных медицине, так как восприимчивость не привитого человека к этой инфекции составляет практически 100%. Именно поэтому очень важно соблюдать сроки вакцинации и вовремя проводить противоэпидемические мероприятия в очагах инфекции.
Причины заболевания
Корь передаётся воздушно-капельным способом, когда выделение вируса происходит при разговоре, чихании или кашле с каплями слюны. Вирус, как правило, не отличается устойчивостью к влиянию внешней среды, однако известны случаи, когда он распространялся через вентиляционную систему здания с потоком воздуха. Основным источником инфекции является человек зараженный корью, причём после четвёртого дня высыпаний он уже не представляет для окружающих опасности.
У перенёсшего заболевание и выздоровевшего человека пожизненно сохраняется иммунитет против кори. Дети, которые родились от переболевшей корью матери, невосприимчивы к болезни на протяжении первых трёх месяцев жизни, так как в этот период их кровь сохраняет материнские защитные антитела. Люди, никогда не болевшие корью и против неё не привитые, могут столкнуться с этим заболеванием даже в зрелом возрасте.
Симптомы кори у детей
Инкубационный период длится от 1 до 2 недель и начинается с таких простудных симптомов, как высокая температура, общая слабость, насморк, сухой кашель и отсутствие аппетита. Позже происходит воспаление глазной слизистой оболочки, что провоцирует развитие конъюнктивита. На пятый день болезни отмечается появление ярких пятен, которые сливаются между собой. Как правило, появляются они на лбу и за ушами, откуда стремительно распространяются по всему телу. Через несколько дней высыпания достигают своего максимума, что может спровоцировать повторное повышение температуры. Через неделю пятна, как правило, проходят, оставляя после себя коричневые очаги пигментации, которые исчезают уже после второй недели.
Осложнения кори чаще встречаются у детей, не достигших пятилетнего возраста. Самыми распространёнными среди них являются: слепота, отит, бронхопневмония, ларингит, воспаление шейных лимфоузлов и энцефалит. Лечение заболевания необходимо проводить под строгим медицинским контролем, во время которого педиатр должен регулярно посещать своего пациента.
Лечение кори
Малейшее подозрение на развитие заболевания требует незамедлительного обращения к врачу. Такое условие очень важно для своевременной постановки диагноза и вовремя начатого лечения, а также для принятия всех необходимых противоэпидемических мероприятий в том коллективе, с которым контактировал заболевший.
В большинстве случаев диагностировать корь не сложно. Как правило, участковый педиатр, исходя из клинической картины заболевания, ставит диагноз прямо на дому, после чего назначает необходимое лечение. Иногда может потребоваться проведение серологических методов исследования, которые позволят выявить антитела в сыворотке крови пациента. Лечение лёгких форм кори является симптоматическим и включает в себя обильное питьё, постельный режим, приём жаропонижающих средств, отхаркивающих препаратов, лекарств от боли в горле и насморка, а также приём витаминов. При развитии осложнений дальнейшее лечение целесообразно проводить в условиях стационара.
Профилактика заболевания
Самым эффективным и надёжным профилактическим методом является вакцинация, во время которой человек искусственно инфицируется ослабленным вирусом для того чтобы спровоцировать организм вырабатывать защитный иммунитет. В некоторых случаях у детей после прививки может наблюдаться небольшое повышение температуры, появляться необильная сыпь и возникать конъюнктивит. Такие симптомы могут сохраняться в течение трёх дней, по истечении которых благополучно проходят. При возникновении любых других осложнений следует немедленно показать ребёнка врачу.
Первая вакцинация, как правило, проводится в 12 месяцев, а вторая – в 6 лет. Прививку могут проводить моновакциной или тривакциной, которая кроме кори охватывает такие заболевания, как эпидемический паротит и краснуха. Противокоревая вакцина обеспечивает защитный эффект на протяжении последующих 15 лет. Следует отметить, что подобные прививки не проводятся больным лейкозом, туберкулёзом, лимфомой, беременным женщинам и ВИЧ-позитивным людям.
Дети, контактировавшие с больным, не привитые и не переболевшие корью, подлежат строгому карантину. В детском коллективе проводят ежедневный профилактический осмотр и при обнаружении больных, их срочным образом изолируют.
Источник