Коклюш после прививки акдс симптомы
Содержание статьи
Поговорим о коклюше
Статьи
Опубликовано в журнале:
Практика педиатра, ноябрь-декабрь, 2017
На вопросы об этом заболевании отвечает профессор, доктор медицинских наук, руководитель отдела профилактики инфекционных заболеваний ФГБУ ДНКЦИБ ФМБА России (ранее НИИДИ), главный специалист по вакцинопрофилактике Комитета по здравоохранению Администрации Санкт-Петербурга Сусанна Михайловна Харит
1. Коклюш считается детской болезнью. Могут ли болеть взрослые или передавать инфекцию детям?
Действительно, коклюш традиционно считают детским заболеванием, и это связано с тем, что типичные проявления коклюша, которые хорошо знакомы всем медикам, встречаются в раннем возрасте. Только у детей раннего возраста бывают смертельные исходы при заболевании. По данным позиционной статьи ВОЗ (2015 г.), в 2013 г. в мире умерло от коклюша 63 000 детей в возрасте до 5 лет. Эти цифры, как предполагают, еще выше из-за недоучета случаев, особенно в развивающихся странах. Систематический обзор исследований по оценке источников заболевания у детей до 6-месячного возраста выявил, что в 74-96% случаев дети заражаются от домашних контактов, из них 39% (95%, CI: 33-45%) были матери, 16% (95%, CI: 12-21%) отцы, 5% (95%, CI: 2-10%) бабушки и дедушки. Роль братьев и сестер разные исследователи оценивали по-разному от 16 до 43%. В 12-32% источник установлен не был. Таким образом, стало понятно, что коклюш — заболевание, характерное не только для детей, но и для подростков и взрослых, диагноз у которых не был установлен до того, как заболели дети. Это обусловлено нетипичной клинической картиной заболевания у взрослых.
2. Как протекает заболевание? Есть ли какие-то симптомы, не относящиеся к «классическим», на которые следует обращать внимание в первую очередь?
У детей коклюш имеет характерную клинику: вначале заболевание протекает, как обычное ОРЗ, но через 1-2 недели появляются типичные симптомы в виде спазматического, приступообразного кашля с репризами, апноэ, рвотой после кашля, петехиальными кровоизлияниямив в слизистые глаз и т. п. Это — спазматический период, который может продолжаться от 1 до 6 недель, и третий период — реконвалесценция — до 3 мес., во время которого при других респираторных заболеваниях может возобновляться приступообразный кашель. Для младенцев и малышей характерны осложнения с поражением легких, нервной системы (коклюшная энцефалопатия), дистрофическими нарушениями.
Взрослые и подростки переносят коклюш в виде длительного сухого кашля, при отсутствии реприз, температуры, а интоксикация мало выражена, но рвота после кашля возможна.
3. Какова эпидемиологическая ситуация — растет ли количество пациентов с данным диагнозом?
В последние 2-3 десятилетия отмечен рост заболеваемости коклюшем у подростков и взрослых. Так, в США с 1990 по 2014 г. заболеваемость в целом увеличилась с 1,7 до 4,0 на 100 000, пик заболеваемости отмечен у детей до года и подростков 11-18 лет. В 2013 г. показатель у подростков 11-19 лет составил 28 на 100000, а у людей 20 лет и старше — 21 на 100 000.
В нашей стране, по данным Роспотребнадзора (2017), в 2016 г. зарегистрировано более 8000 случаев коклюша, показатель 5,62 на 100 тыс. населения. В целом по стране, за последние 10 лет, 93,6% от всех заболевших приходится на детей до 14 лет. В возрастной структуре максимальная заболеваемость приходилась на детей в возрасте до одного года — 102,6 на 100 тыс. детей данного возраста (2015 г. — 81,9; 2014 г. — 54,2).
4. С чем связан рост заболеваемости?
Рост заболевания коклюшем и появления второго пика (первый — дети до года) у подростков заметили в странах с высоким уровнем привитости детей (в целом в мире в 2014 г. 3 дозы вакцины, включающей коклюшный компонент, получили 86% детей). Это связывают с несколькими факторами. Во-первых, снижение защиты через несколько лет после вакцинации, во-вторых, с изменением методов подтверждения диагноза.
Первыми проявили беспокойство Австралия и США, рассматривавшие создавшуюся ситуацию как возможный результат широкого применения бесклеточных вакцин, стимулирующих менее длительный иммунный ответ. Однако сходные тенденции описаны и в других странах, применяющих цельноклеточные вакцины. Изучение длительности сохранения иммунитета выявило, что после естественного заболевания антитела определяются в интервале 4-20 лет, после вакцинации цельноклеточными вакцинами — 5-12, бесклеточными — 4-6лет. Таким образом, стало понятно, что перенесенная коклюшная инфекция не гарантирует пожизненной защиты, а обследование длительно кашляющих подростков и взрослых разного возраста показало, что мы переболеваем стертыми формами инфекции 2-3 раза в течение жизни. Стало понятно и то, почему матери, переболевшие в раннем детстве, не передают трансплацентарно антитела к коклюшу (нечего уже передать) и дети с самого раннего возраста болеют очень тяжело этой инфекцией, пока не будут трехкратно привиты. Вакцинированные утрачивают иммунитет раньше, чем болевшие, и начинают болеть в школьном возрасте и далее. Новые знания эпидемиологии коклюша привели к пониманию необходимости возрастных иммунизаций, вакцинации беременных женщин и создания «кокона» вокруг новорожденного, т. е. вакцинации всех, кто его окружает: родственников, медицинских работников.
Другим объективным фактором, определяющим современную эпидситуацию, считают изменение системы диагностики за счет широкого внедрения ПЦР в реальном времени.
5. Какие изменения происходят в системе диагностики коклюша?
Диагноз коклюша всегда базировался на типичной клинической картине (а ее практически не бывает у подростков, взрослых и привитых ранее детей), дополнительным подтверждением являлись характерные изменения в анализе крови в виде лейкоцитоза и лимфоцитоза, а золотым стандартом — бактериологическое подтверждение при выделении коклюшной палочки из носоглотки у больного. Однако бактериологический метод не высоко чувствителен и высев положителен примерно в 30% случаев, поэтому широко применяются другие методы диагностики — серологический — определение антител к коклюшу (этот метод позволяет подтверждать заболевание и на поздних сроках). А в последние годы в качестве стандарта, принятого в мире и в нашей стране, используется метод ПЦР в реальном времени. По рекомендации Международной коклюшной инициативы обследованы должны быть длительно кашляющие люди (более двух недель).
6. Какие методы лечения и профилактики коклюша применяются?
Коклюш — бактериальная инфекция, которая поддается лечению антибиотиками, но, к сожалению, терапия не гарантирует легкого течения без осложнений.
Поэтому уже в 1920-е гг. были предприняты попытки создать профилактическую вакцину. Были разработаны в разных странах вакцины, содержащие коклюшные убитые палочки. Поначалу это были моновалентные вакцины, в дальнейшем их начали комбинировать с дифтерийным и столбнячным анатоксинами, а далее с вакциной против полиомиелита (также инактивированной), вакциной против гемофильной инфекции тип B, вакциной против гепатита В. На сегодня существуют разные комбинации этих препаратов. Инактивированные коклюшные вакцины различались по своей иммуногенности и реактогенности, но их массовое применение и достижение высокого уровня привитости позволило снизить заболеваемость коклюшем в сотни раз. Отечественная цельноклеточная вакцина значительно менее реактогенна, чем ряд зарубежных аналогов.
Успехи иммунизации, резкое снижение заболеваемости и смертности от коклюша (по подсчетам, без вакцинации в мире от коклюша умирало 1,3 млн детей) привели к тому, что в Японии, Европе и США стали пристально оценивать саму вакцину и ее безопасность. Появилось достаточное число публикаций, в которых обсуждалась возможность связи вакцины АКДС с судорогами, другими поражениями нервной системы, аутоиммунными заболеваниями, синдромом внезапной смерти. В результате в 1960-е гг. в Японии и Уэльсе отказались от введения АКДС детям, начались вспышки коклюша, и вновь от него стали умирать дети. Тогда в Великобритании было проведено широкомасштабное эпидемиологическое исследование и установлено, что частота поражений нервной системы у привитых и непривитых АКДС детей идентична. В настоящее время проведено множество исследований по безопасности АКДС и ВОЗ заключает, что связи с синдромом внезапной смерти, аутизмом, афебрильными судорогами, аутоиммунными заболеваниями у АКДС вакцины нет. Одной из проблем, связанных с АКДС-вакциной, является боязнь дополнительных веществ, входящих в вакцину — мертиолята (метиловой соли ртути) и формальдегида. Позиция ВОЗ по мертиоляту в вакцине была сформулирована еще в конце XX в. — количество его должно быть минимальным или его вообще не должно быть в вакцинах для детей до 6-месячного возраста. Бесклеточные комбинированные однодозовые вакцины и не содержат этого вещества.
В США, по данным комитета по контролю заболеваний, с 2001 г. в детских вакцинах мертиолята нет. В отечественной АКДС это вещество содержится. В АКДС есть небольшое количество мертиолята, а в вакцинах для детей против гриппа, гепатита В, инактивированной полиомиелитной, против гемофильной инфекции тип В — его нет. В живых вакцинах против кори, паротита, краснухи мертиолята никогда и не было.
Япония же начала создание и выпуск менее реактогенной бесклеточной вакцины, т. е. вакцины, в которой включены не целые коклюшные палочки, а лишь отдельные ее антигены. В составе бесклеточных вакцин может быть от 1 до 5 антигенов коклюша, а в цельноклеточной вакцине — 3000 антигенов. В дальнейшем бесклеточные вакцины начали выпускать и применять в США и Европе, они также комбинируются с вакцинами против гемофильной инфекции, гепатита В, полиомиелита, дифтерийным и столбнячным анатоксинами. Бесклеточные вакцины доказали свою меньшую реактогенность, и в развитых странах мира их активно применяют для вакцинации детей, подростков, взрослых и беременных.
7. Существуют ли какие-то общие рекомендации по профилактике коклюша у детей?
Понимая ограниченный по времени иммунитет, который создают коклюшные вакцины, ВОЗ рекомендует сегодня для профилактики коклюша у маленьких детей:
- раннюю вакцинацию с 6-недельного возраста;
- вакцинацию беременных женщин с 26 по 32 неделю беременности, чтобы мать успела выработать антитела и трансплацентарно их передать ребенку для защиты в первые месяцы (причем рекомендуют делать прививку каждую беременность);
- введение возрастных ревакцинаций с применением бесклеточной вакцины против коклюша раз в 10 лет,
- трехкратная вакцинация детей 1-7 лет, не получивших законченный курс прививок;
- «кокон» иммунизацию — вакцинацию всех, кто будет окружать новорожденного (родственники и медицинские работники).
Кроме того, ВОЗ рекомендует активно проводить работу по созданию более иммуногенных вакцин (сейчас иммуногенность вакцин около 80%), по разработке новых схем вакцинации, начиная прививать детей в роддоме.
8. Почему существует необходимость в разработке новых вакцин?
Это определяется необходимостью получить вакцины с более высокой эффективностью, чтобы иммунитет после прививки сохранялся длительно.
9. Какие возможности профилактики коклюша есть в России?
В настоящее время для детей «групп риска» для вакцинации против коклюша МЗ закупило комбинированную пятивалентную вакцину, в которой мертиолят также отсутствует. С учетом рекомендаций ВОЗ о возрастных ревакцинациях против коклюша в нашей стране зарегистрирована бесклеточная коклюшная вакцина, комбинированная с дифтерийным и столбнячным анатоксинами с уменьшенным содержанием антигенов. Эту вакцину можно будет применять детям с 4 лет, подросткам и взрослым для ревакцинаций и поддержания защиты от коклюша, что позволит косвенно защитить самых маленьких в семье, еще не привитых по возрасту.
Материал предоставлен AG Loyalty
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Источник
Прививка АКДС: в каком возрасте и какая лучше?

Гришина Александра Николаевна,
Врач-терапевт
Дата публикации: 26.08.2020
От чего прививка АКДС
АКДС — прививка, которая защищает сразу от трех опасных инфекционных заболеваний. Она считается основной для детей грудного возраста, однако переносится не очень легко. Родители могут сами выбирать какую вакцину колоть — российского или зарубежного производства, но в чем между ними разница и какая лучше, наверняка не знают.
АКДС расшифровывается как адсорбированная коклюшно-дифтерийно-столбнячная вакцина. Из расшифровки становится понятно, от чего она защищает.
Вакцина способствует формированию иммунитета от трех инфекционных болезней, которые встречаются как у взрослых, так и у детей — от столбняка, коклюша и дифтерии.
Почему так важно колоть АКДС? Болезни, от которых защищает прививка, приводят к тяжелым последствиям, высока вероятность летального исхода. Например, до введения обязательной вакцинации смертность от столбняка составляла 90%, от дифтерии — 25%. Хоть от коклюша дети умирают редко, однако болезнь имеет тяжелое течение, нередко приводит к осложнениям в виде бронхита, пневмонии, плеврита.

В каком возрасте делают прививку
Коклюш и дифтерия по праву считаются детскими заболеваниями, хотя иногда ими болеют и взрослые. Но именно дети младшего возраста тяжелее всего переносят болезнь, поэтому прививка АКДС делается грудничкам. Чем раньше будет завершен курс иммунизации, тем меньший риск заражения.
Ребенку делают 3 прививки АКДС, каждую последующую дозу вводят не ранее, чем через 1,5 месяца. Детям до 4-х лет укол делают в переднюю часть бедра, старше 4-х лет — в дельтовидную мышцу плеча.
Вам может быть интересно: Почему рождение ребенка не всегда в радость?

Необходимо строго придерживаться графика вакцинации, иначе не сформируется стойкий иммунитет.
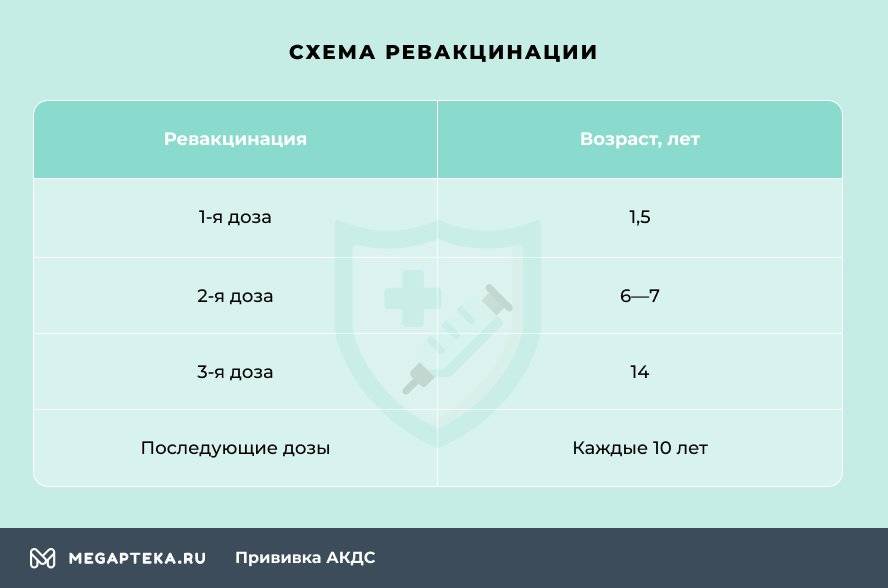
Через год после введения третьей дозы проводится первая ревакцинация, в 6-7 лет — вторая, в 14 лет — третья. Взрослым необходимо проходить ревакцинацию АКДС каждые 10 лет, поскольку введенная вакцина защищает от болезней на 5-7 лет.
Вакцинация проводится АКДС вакциной, ревакцинация для детей в возрасте 4-6 лет — АДС-анатоксином, для детей старше 6 лет — АДС-М-анатоксином.
Препараты для ревакцинации не содержат коклюшного компонента, поэтому легче переносятся.
Какие реакции возможны на АКДС
Вакцинация — это стресс для организма, удар по иммунной системе, поэтому не исключены негативные реакции на АКДС. Чтобы избежать излишних волнений, необходимо знать, какие возможны побочные действия.
Бесклеточные вакцины оказывают более мягкое воздействие, поэтому не вызывают бурных реакций.
Наиболее частым осложнением вакцинации является повышение температуры тела. Чаще речь идет о субфебрилитете, реже температурные показатели достигают 38-39 ˚С. Температура на фоне введения АКДС держится не более трех суток, с легкостью сбивается жаропонижающими.
Легче всего переносится первая прививка, сделанная в 3 месяца. Каждая последующая АКДС переносится тяжелее. Самые выраженные реакции могут быть на третью прививку.
Помимо высокой температуры, возникают такие побочные эффекты:
- ухудшение аппетита
- слабость, сонливость
- болезненность в месте укола, тянущая боль, распространяющаяся на всю ногу
- фебрильные судороги
- образование шишки в месте инъекции (уплотнение исчезает самостоятельно в течение 1-2 месяцев)
- аллергические реакции в виде крапивницы, отека Квинке
Если высокая температура после прививки держится больше двух дней, необходимо обращаться в больницу. При судорогах или развитии тяжелой аллергической реакции необходимо срочно вызывать скорую помощь.
В 1% случаев использования цельноклеточной АКДС возникают осложнения:
- тяжелые аллергические реакции (анафилактический шок, отек Квинке)
- энцефалит, менингит
- синдром острой дыхательной недостаточности
- нарушение сердечного ритма
- снижение или повышение артериального давления
- судороги, парез
Появление поствакцинальных осложнений может быть связано не только с реакцией иммунной системы, но и с наличием противопоказаний к введению вакцины.
Подписывайтесь на Мегасоветы
и читайте полезные статьи о здоровье каждую неделю
Какие вакцины АКДС бывают
Прививаться нужно обязательно, а вот какую вакцину выбрать? Основных три:
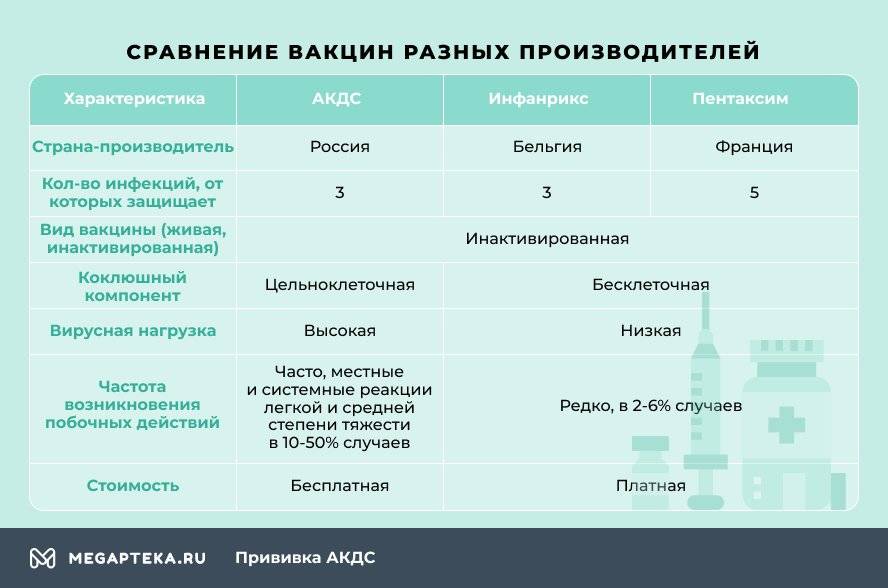
- АКДС. Это вакцина российского производства.
- Пентаксим. Комбинированная вакцина французского производства защищает сразу от пяти инфекционных заболеваний — столбняк, коклюш, дифтерия, полиомиелит и гемофильная инфекция (ХИБ).
- Инфанрикс. Это комбинированная вакцина от коклюша, столбняка и дифтерии бельгийского производства.
Отличаются эти вакцины не только страной-производителем и, конечно же, ценой, но и вирусной нагрузкой. Это и есть основной фактор, влияющий на выбор.
Сравнительный анализ вакцин
Чем Пентаксим отличается от АКДС? В отличие от российской, зарубежные вакцины бесклеточные, они содержат только белок коклюшного микроорганизма. Благодаря этому они легче переносятся детьми, реже вызывают негативные реакции. Даже если взять Пентаксим, который одновременно защищает от 5, а не от 3 инфекционных болезней, то он оказывает более мягкое воздействие на организм, нежели АКДС.
Российская вакцина цельноклеточная, содержит мертвые клетки коклюшного компонента, который становится причиной поствакцинальных осложнений.
Какую вакцину лучше выбрать
При вакцинации зарубежными препаратами снижается вирусная нагрузка. У Инфанрикса она минимальная, всего 7 антигенов, у Пентаксима 26, а у АКДС — 3002.
Подсчет проводился исходя из следующего:
- цельноклеточный коклюшный компонент — 3 тыс. антигенов
- антигены коклюша в бесклеточной вакцине — 1-5 шт.
- полиомиелите — 15 шт.
- ХИБ — 2 шт.
- столбняка — 1 шт.
- дифтерии — 1 шт.
Вместе с антигенной нагрузкой снижается риск поствакцинальных осложнений. Но не уменьшается ли эффективность вакцинации?
С точки зрения формирования иммунитета к инфекционным болезням предпочтение отдают цельноклеточным вакцинам. Их эффективность достигает 100%, они обеспечивают более продолжительную защиту — до 5-7 лет. Однако вводимые антигены вызывают сильную реакцию организма, из-за этого количество противопоказаний и побочных действий больше.
Часто болеющим детям, малышам, в анамнезе которых есть аллергические заболевания, иммунодефицитные состояния, хронические болезни, рекомендуется введение бесклеточных вакцин. Они более безопасные, редко вызывают негативные реакции, формируют защиту на 4-6 лет, а иммуногенность (эффективность) составляет 83-100%.
Единственный недостаток зарубежных вакцин — их нужно покупать самостоятельно. Согласно Национальному календарю прививок бесплатно можно проходить вакцинацию только отечественной АКДС.
Приложение Мегаптека.ру знает, в какой аптеке есть ваше лекарство
Отправить смс со ссылкой на установку?
Что делать после прививки
Если ребенок подвержен аллергическим реакциям, то первые 30 минут необходимо находиться под медицинским наблюдением. Придя домой, лучше принять противоаллергическое средство и дать препарат из группы НПВС, например, Нурофен. Лекарство будет действовать не только как жаропонижающее, но и обезболивающее, поскольку первые сутки может сильно болеть нога. Первые 2-3 дня необходимо регулярно измерять температуру тела. Сбивать ее по необходимости.
При температуре выше 38˚С у грудничка нужно давать жаропонижающее, поскольку есть риск фебрильных судорог.
Что еще необходимо делать после АКДС? Важно придерживаться гипоаллергенного питания, употреблять больше жидкости.
Гулять на улице после АКДС можно, но только в тех местах, где нет людей. На фоне вакцинации снижается иммунитет, поэтому повышается вероятность респираторных заболеваний.
Если в месте инъекции появилась большая шишка, которая самостоятельно не уменьшается в течение 2-3 недель, можно делать компрессы с магнезией. Это ускорит рассасывание.
Чего нельзя делать после прививки АКДС
После вакцинации нельзя делать следующее:
- мочить место укола в первый день
- париться, принимать горячую ванну в первые 2-3 суток (лучше мыться под душем)
- перегреваться или переохлаждаться
- перекармливать ребенка
- вводить в рацион новую пищу
- употреблять продукты-аллергены
- гулять в местах большого скопления людей
Из-за поствакцинальных осложнений АКДС вызывает страх. Однако нужно включить здравый рассудок и понимать, что негативные реакции после введения вакцины можно предотвратить, а вот защититься от смертельно-опасных болезней иным способом нельзя!
Установите бесплатное мобильное приложение Megapteka.ru
Мы отправим на ваш номер sms со ссылкой на установку
Источник