Как ветрянка отражается на анализе крови
Содержание статьи
Анализ на ветрянку
 Анализ на ветрянку обнаруживает и описывает количество антител или иммуноглобулинов класса G к вирусу варицелла зостер. По этому показателю можно судить о том, заражен ли человек данным вирусом, и в какой стадии находится болезнь. Вирус Varicella Zoster Virus вызывает ветрянку, а после выздоровления не покидает организм. Сопровождает человека в течение всей жизни, при ослаблении защитных сил организма может стать причиной опоясывающего герпеса (ветряная оспа у однажды переболевшего повторно не развивается).
Анализ на ветрянку обнаруживает и описывает количество антител или иммуноглобулинов класса G к вирусу варицелла зостер. По этому показателю можно судить о том, заражен ли человек данным вирусом, и в какой стадии находится болезнь. Вирус Varicella Zoster Virus вызывает ветрянку, а после выздоровления не покидает организм. Сопровождает человека в течение всей жизни, при ослаблении защитных сил организма может стать причиной опоясывающего герпеса (ветряная оспа у однажды переболевшего повторно не развивается).
Направление на анализ
Анализ крови на ветрянку сдают дети по направлению педиатра или инфекциониста, а также взрослые — по направлению гинеколога, невролога или терапевта. На это исследование в обязательном порядке направляются женщины, планирующие зачать ребенка.
На исследование направляются пациенты с проявлениями:
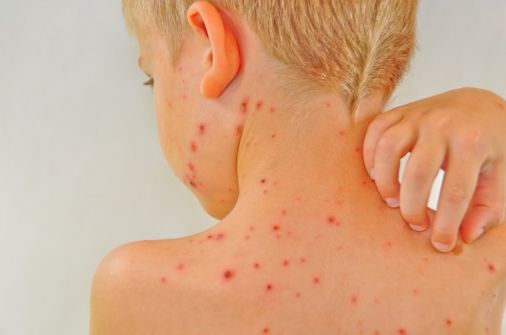
- сыпь, возникшая первоначально на волосистой части головы и лице, которой предшествовал подъем температуры тела немного выше 370С;
- возникновение пузырьков на месте сыпи, с дальнейшим образованием корочек;
- снижение аппетита, неинтенсивные боли в животе;
- отечность ротоглотки;
- головная боль, недомогание и слабость;
- увеличение и болезненность задних шейных лимфатических узлов;
- появление характерных высыпаний по ходу периферических нервов у взрослых.
Существуют также группы риска — люди, у которых эта инфекция может протекать тяжело и неблагоприятно. Это новорожденные, чьи матери никогда не болели ветрянкой, беременные женщины, взрослые с ВИЧ. Опасности подвергаются также люди с хроническими заболеваниями кожи, особенно с экземой. Большой урон здоровью наносит инфекция больным раком и тем, кто вынужден длительно принимать стероидные препараты.
В обязательном порядке рекомендуется сдать анализ на ветрянку тем, кто не проходил вакцинацию. Это исследование необходимо при посещении детского коллектива, обследуются и взрослые, которые работают в детских учреждениях.
Виды диагностик
Существующие методы лабораторной диагностики дают точные ответы, анализ крови на ветрянку бывает следующих видов:
- реакция иммунофлюоресценции или РИФ — кровь помещают в среду, в которой есть меченые антигены. Антитела — если они есть в образце крови — «прилипают» к ним, и это хорошо видно под микроскопом;
- иммуноферментное исследование или ИФА — антитела помечаются особым ферментом, рассеивающим свет. Обнаруживаются антитела IgG (ветрянка перенесена в прошлом) и IgM (острая стадия);
- полимеразная цепная реакция или ПЦР — выполняется на любой биологической жидкости. Кроме крови, можно исследовать слюну или мокроту. Считается самым точным анализом на антитела к ветрянке, но не оценивает их количество.
Обычно достаточно какого-нибудь одного метода, но при атипичной клинической картине могут сочетаться несколько.
Подготовка к сдаче анализа на ветрянку
 Прежде чем сдавать анализ крови на ветрянку, нужно подготовиться. Подготовка несложная, ее смысл — снизить количество веществ, которые могут дать ложноположительный результат.
Прежде чем сдавать анализ крови на ветрянку, нужно подготовиться. Подготовка несложная, ее смысл — снизить количество веществ, которые могут дать ложноположительный результат.
Если есть аллергия на какие-то продукты, от них нужно отказаться за 2-3 дня до исследования. В это же время не нужно пробовать ничего нового, экзотического. Ужин за день до исследования должен быть легким: ничего жирного или жареного. Не рекомендовано курить за 30 минут до исследования.
Где сдать анализ на антитела к ветрянке?
В медицинском центре «МедПросвет» можно сдать анализ на вирус ветрянки методом
- ИФА (IgG, IgM, IgA)
- ДНК (реал-тайм ПЦР).
В зависимости от цели обследования результат может описывать либо качественные, либо количественные показатели. Качественные отвечают на вопрос: есть ли в исследуемом образце антитела к ветряной оспе? Количественные ответы описывают число вирусов в указанном объеме биологической жидкости.
Результаты анализов ветрянки можно узнать при следующем визите к врачу, получить у администраторов в любой момент работы центра или на собственный электронный адрес, оставив администратору письменное согласие.
Расшифровка результата
Расшифровка анализа на ветрянку — задача лечащего врача, но сориентироваться в приблизительном ответе пациент может самостоятельно.
Некоторые параметры ответов:
- есть антитела класса G — значит, что у взрослого или ребенка сформирован иммунитет, независимо от того, была инфекционная болезнь или нет в прошлом (это может быть результатом вакцинации);
- есть антитела класса M — ветрянка находится в острой фазе;
- есть оба типа антител — острая фаза закончилась, идет процесс формирования иммунитета;
- не обнаружен ни один тип — инфекции нет, но иммунитет (защита) не сформирован тоже (показана вакцинация).
Почти во всех случаях рекомендуется повторное исследование через неделю или 10 дней. По изменению концентрации антител класса G судят о том, насколько инфекция активна.
Для оценки общего состояния назначается общее исследование крови и определение печеночных белков аланинаминотрансферазы или АЛТ.
В «МедПросвет» вы можете пройти не только качественную лабораторную диагностику, но и получить консультацию квалифицированных докторов.
Сдать анализы крови на вирусы можно без предварительной записи ежедневно:
- пн.-сб.: 08:30-13:00 (первый забор), 13:00-17:00 (второй забор)
- вс.: 09:30-14:00.
Для получения результатов анализов по электронной почте необходимо оставить письменное согласие на отправку у администраторов медицинского центра.
Источник
Ветряная оспа
Ветряная оспа — это высокозаразное острое вирусное заболевание, сопровождающееся лихорадкой и сыпью на коже.
Возбудитель заболевания — герпес-вирус третьего типа (вирус варицелла-зостер). Повторная активация данного вируса, которая происходит обычно во взрослом возрасте, вызывает опоясывающий лишай.
Ветрянку переносят почти все в детском и подростковом возрасте. Обычно она протекает легко, редко с осложнениями, самые серьезные из которых — пневмония и энцефалит (воспаление мозга).
Вирус передается воздушно-капельным путем. Вспышки бывают зимой и ранней весной.
На данный момент проводится вакцинация против ветряной оспы, что значительно снижает ее распространенность.
Чаще всего ветрянка успешно лечится.
Синонимы русские
Ветрянка.
Синонимы английские
Chickenpox.
Симптомы
- Субфебрильная температура (37-37,5 °C), предшествующая появлению сыпи на 1-2 дня.
- Боль в животе, потеря аппетита.
- Красные, сильно зудящие высыпания, сначала похожие на укусы комаров. Они появляются сперва на волосистой части головы, лице, груди и спине, затем на остальном теле. Постепенно покраснения превращаются в пузырьки, заполненные жидкостью, со временем переходящие в корочки.
- На слизистых, в ротоглотке могут образовываться язвы, отеки.
- Лихорадка.
- Головная боль.
- Слабость, недомогание, потеря аппетита.
- Кашель, насморк, боль в горле.
- Увеличение лимфатических узлов сзади шеи.
Общая информация о заболевании
Ветрянка — это острое вирусное заболевание, сопровождающееся лихорадкой и сыпью. Ее вызывает герпес-вирус третьего типа (вирус варицелла-зостер). Ветрянку переносят почти все люди в детском и подростковом возрасте. Обычно она протекает легко, редко с осложнениями, после чего к ней сохраняется пожизненный иммунитет. Дети переносят ветрянку значительно легче, чем взрослые. После излечения ветряной оспы вирус может оставаться в нейронах (нервных клетках) в неактивной форме. Если много лет спустя он повторно активируется, он вызывает опоясывающий лишай, обычно это происходит уже во взрослом возрасте.
Ветряная оспа очень заразна, инфицирование происходит воздушно-капельным путем. Вспышки ветрянки наиболее характерны для детских учебных учреждений зимой и ранней весной, однако благодаря плановой вакцинации заболеваемость ею значительно снижается.
Возбудитель ветрянки, проникая в организм через дыхательные пути, попадает в лимфатические узлы и затем через кровь в селезенку, печень и другие органы. Примерно через неделю вирус поражает кожу человека, вызывая сыпь, появление которой связано с иммунной реакцией на вирус. Период от заражения до появления симптомов (инкубационный период) составляет 10-21 день, в среднем две недели.
Больной является заразным примерно за 2 дня до возникновения сыпи и вплоть до 6 дней с момента появления последнего свежего элемента сыпи. К этому времени воспаления обычно уже покрываются корочками.
Как правило, ветрянка протекает легко, не вызывая осложнений. Однако существует группа лиц с высоким риском неблагоприятного течения заболевания:
- новорождённые, матери которых никогда не болели ветрянкой и не были вакцинированы;
- взрослые люди;
- беременные;
- люди с пониженным иммунитетом (ВИЧ-инфицированные, больные лейкемией, подвергшиеся химиотерапии);
- больные раком;
- принимающие стероидные препараты (например, больные астмой);
- люди с экземой кожи (незаразное воспалительное заболевание аллергической природы).
Часто ветряная оспа осложняется бактериальной инфекцией кожи.
Реже ветрянка может приводить к пневмонии, к воспалению мозга (энцефалиту).
Кто в группе риска?
- Лица, не вакцинированные от ветряной оспы.
- Учащиеся детских учебных учреждений.
- Работники детских учебных учреждений, медработники.
Диагностика
Обычно диагноз «ветрянка» ставится после осмотра больного и определения характера высыпаний. Большое значение при этом имеет срок, прошедший от контакта с инфицированным человеком до появления высыпаний. Кроме того, может проводиться исследование соскоба (мазка) с пораженной области, посев на выявление вируса, лабораторные исследования крови.
Лабораторные исследования
- Исследование мазка с пораженного участка кожи. С помощью специального окрашивания мазка можно определить наличие гигантских многоядерных клеток, характерных для данной инфекции.
- Определение генетического материала вируса ветрянки (ДНК) методом полимеразной цепной реакции (ПЦР). Этот анализ позволяет выявить даже незначительное число возбудителей заболевания в крови.
- Определение антител к возбудителю ветряной оспы (Varicella Zoster Virus, иммуноглобулины). В крови могут обнаруживаться специальные молекулы, выделяемые иммунной системой человека для борьбы с заболеванием.
- Иммуноглобулины G. Данный тип иммуноглобулинов отражает наличие иммунитета к ветряной оспе, что свидетельствует о ранее перенесенном заболевании.
- Иммуноглобулины М. Выявление антител-иммуноглобулинов М может указывать на текущую инфекцию, вызванную вирусом варицелла-зостер. Антитела этого класса появляются на четвертый день с момента возникновения сыпи и иногда сохраняются до нескольких месяцев.
- Общий анализ крови (без лейкоцитарной формулы и СОЭ). Уровень лейкоцитов в некоторых случаях может быть повышен.
- Аланинаминотрансфераза (АЛТ). Уровень этого печеночного белка значительно повышается у большого количества пациентов.
Другие методы исследования
- Рентгенологическое исследование грудной клетки. Проводится при подозрении на такое осложнение ветрянки, как пневмония.
Лечение
Как правило, при нормальном течении ветряная оспа не требует лечения, хотя могут назначаться препараты, способствующие облегчению зуда.
Больной должен быть изолирован от людей, не болевших ветрянкой, вплоть до 6-8 дней с момента появления последнего свежего элемента сыпи.
Детям, больным ветряной оспой, рекомендуется коротко подстригать ногти для того, чтобы избежать вторичного бактериального инфицирования в результате расчесов. При высоком риске осложнений назначаются противовирусные препараты. В некоторых случаях может применяться вакцинирование от ветряной оспы сразу после контакта с вирусом, это позволяет предотвратить развитие заболевания или сделать его течение более легким.
Бактериальные кожные инфекции и пневмонии лечатся с помощью антибиотиков.
Детям с ветрянкой не следует давать аспирин, его применение в редких случаях может вызывать синдром Рея — опасное состояние, сопровождающееся повреждением печени и головного мозга.
Профилактика
Вакцинация ветрянки является самым надежным способом ее предотвращения. Она рекомендуется не только детям, но и взрослым, не перенесшим заболевания и имеющим высокий риск его развития или осложненного течения:
- медицинским работникам;
- работникам детских учебных учреждений;
- взрослым, живущим с детьми;
- женщинам детородного возраста;
- людям с хроническими заболеваниями.
Вакцинирование не рекомендуется:
- беременным;
- людям с ослабленным иммунитетом (ВИЧ-инфекцией и др.);
- страдающим аллергией на желатин или антибиотик неомицин.
Также при высоком риске осложнений используется иммуноглобулин против вируса варицелла-зостер. Он эффективен до 96 часов после контакта с больным ветряной оспой или опоясывающим лишаем. Эффект сохраняется около трех недель.
Рекомендуемые анализы
- Varicella Zoster Virus, IgG
- Varicella Zoster Virus, IgM
- Varicella Zoster Virus, ДНК [реал-тайм ПЦР] (кровь)
- Varicella Zoster Virus, ДНК [реал-тайм ПЦР] (мазок урогенитальный, моча, секрет простаты, эякулят)
- Varicella Zoster Virus, ДНК [реал-тайм ПЦР] (ликвор, биоптат, амниотическая жидкость)
- Общий анализ крови
- Аланинаминотрансфераза
Источник
Лабораторная диагностика ветряной оспы
Ветряная оспа — острое инфекционное заболевание вирусной этиологии, характеризующееся возникновением характерной пузырьковой сыпи в фоне общего интоксикационного синдрома.
Ветряную оспу вызывает вирус Varicella Zoster семейства герпесвирусов, он же — вирус герпеса человека 3 типа. Это ДНК-содержащий вирус, мало устойчивый во внешней среде, способный к репликации только в организме человека. Инактивация вируса происходит довольно быстро при воздействии солнечного света, ультрафиолетового облучения, при нагревании, высушивании. Резервуаром и источником ветряной оспы являются больные люди в течение 10 последних дней инкубационного периода и пятых-седьмых суток периода высыпания.
Ветряная оспа передается воздушно-капельным путем. Распространение вируса с мелкодисперсным аэрозолем, выделяемым больными при кашле, чихании, разговоре, возможно на достаточно большое расстояние в пределах комнаты, вероятен занос с током воздуха в смежные помещения.
Ветряная оспа у лиц с ослабленной иммунной системой протекает в тяжелой форме, способствует развитию осложнений, вторичному инфицированию, обострению хронических заболеваний. При беременности вероятность передачи ветрянки от матери плоду составляет в первые 14 недель 0,4% и увеличивается до 1% вплоть до 20 недели, после чего риск заражения плода практически отсутствует. В качестве эффективной профилактической меры беременным женщинам, болеющим ветряной оспой, назначают специфические иммуноглобулины, помогающие снизить вероятность передачи инфекции ребенку до минимума. Более опасна ветряная оспа, развившаяся за неделю до родов и в последующий после родов месяц.
Люди обладают высокой восприимчивостью к инфекции, после перенесения ветряной оспы сохраняется напряженный пожизненный иммунитет. Дети первых месяцев жизни защищены от инфекции полученными от матери антителами. Ветрянкой чаще всего болеют дети дошкольного и младшего школьного возраста, посещающие организованные детские коллективы. Порядка 70-90% населения переболевают ветряной оспой в возрасте до 15 лет. Заболеваемость в городах более чем в 2 раза выше, чем в сельских населенных пунктах. Пик заболеваемости ветрянкой приходится на осенне-зимний период.
Сыпь при ветряной оспе вызывает интенсивный зуд, при расчесывании возможно инфицирование везикул с формированием пустул. Пустулы при заживании могут оставить после себя рубец (оспину). Неинфицированные везикулы рубцов не оставляют, после отделения корочек обнаруживается здоровый новый эпителий. При нагноении сыпных элементов общее состояние обычно ухудшается, интоксикация усугубляется. Сыпь у взрослых обычно более обильна, и в подавляющем большинстве случаев из везикул формируются пустулы.
Диагностика ветряной оспы в клинической практике производится на основании характерной клинической картины. Общий анализ крови при ветряной оспе неспецифичен, патологические изменения могут ограничиваться ускорением СОЭ, либо сигнализировать о воспалительном заболевании. Если диагностика затруднена или высыпания являются нетипичными, например, у пациентов с ослабленным иммунитетом, тогда рекомендуется лабораторное подтверждение.
Вирусологическое исследование подразумевает обнаружение вируса при световой микроскопии содержимого везикул после окраски серебрением (мазок Тцанка). Серологическая диагностика производится с помощью РСК, РТГА в парных сыворотках крови, или определение ДНК VZV (Varicella Zoster Virus) с помощью метода прямой иммунофлюоресценции — ПИФ (моноклональные антитела к антигену вируса, меченые флюоресцеином (флуюоресцентный микроскоп), или полимеразной цепной реакции (ПЦР). Материал для исследования — соскобы кожи из основания везикул и везикулярная жидкость. Также надежным подтверждением диагноза является выделение вируса в культуре клеток, однако, вирусная культура, хотя и очень специфическая, но чтобы получить результат потребуется 1-2 недели. Существуют методы иммунноферментного анализа на определение иммуноглобулинов IgM и IgG, по результатам которых можно увидеть, что при первичном заражении на 5-7 день болезни вырабатываются IgM, а через 10-14 дней — IgG. IgM исчезают через 1 месяц, а IgG циркулируют в крови носителя пожизненно.
Поскольку методы ИФА и ПЦР широко доступны и дают очень специфические и чувствительные результаты из массива клинических образцов, это наиболее надежные методы подтверждения инфекции.
Профилактика ветряной оспы заключается в предупреждении заноса инфекции в организованные детские коллективы, для чего при выявлении случаев заболевания производятся карантинные мероприятия. Больных изолируют на 9 дней с момента появления высыпаний, контактировавшие с больными дети разобщаются на 21 день. В случае если день контакта с больным точно определен, ребенок не допускается в детский коллектив с 11 по 21 день после контакта. Контактным детям, не болевшим ранее ветряной оспой, с ослабленным иммунитетом в качестве профилактической меры назначают противоветряночный иммуноглобулин.
Последнее время стала применяться вакцинация против ветряной оспы. В противоэпидемической практике с этой целью используются вакцины Варилрикс (Бельгия) и Окавакс (Япония).
Эпидемиологический надзор включает учёт и регистрацию заболевших, анализ эпидемиологических проявлений инфекции и проведение выборочного серологического скрининга населения.
Источник
Ветрянка (ветряная оспа) у детей и взрослых: симптомы, причины появления
Ветряная оспа (вирусу Varicella-Zoster) — инфекционное заболевание, чаще всего поражающее детей. Характеризуется высокой заразностью, основной симптом — появление пузырьковой сыпи. Иногда может диагностироваться и у взрослых.
Причина появления ветрянки
Заболевание вызывает вирус семейства герпесов, восприимчивость к которому наиболее высока у детей, поэтому 70-90% людей успевают переболеть ветрянкой в детском или подростковом возрасте. Дети, как правило, подхватывают болезнь в детских садах или школах, через инфицированного человека в последние 10 дней инкубационного периода или в первые 5-7 дней с появления сыпи.
Ветрянкой болеют один раз — как правило, после перенесенного заболевания человек приобретает пожизненный иммунитет. Однако иногда встречаются случаи повторного заражения, так как вирус может годами находиться в организме переболевшего ветрянкой человека. Причиной «пробуждения» вируса и появления симптомов ветрянки могут быть стресс, нервное перенапряжение. У человека может проявиться опоясывающий лишай. Такой человек, даже не имея сыпи, является распространителем болезни.
Виды ветрянки
По механизму возникновения:
- врожденная,
- приобретенная.
По форме ветрянки:
- типичная форма;
- атипичная форма;
- рудиментарная атипичная форма;
- гангренозная форма;
- геморрагическая форма;
- висцеральная форма.
По степени тяжести:
- легкая степень тяжести,
- среднетяжелая,
- тяжелая.
По особенностям течения заболевания:
- гладкое (без осложнений);
- с осложнениями;
- в комплексе с микст-инфекцией.
Как правило, ветрянка протекает в несколько этапов:
- инкубационный период — преимущественно, длится до 14 дней;
- период продромальный — около суток;
- период разгара — появление суток, от 3-4 дней;
- реконвалесценция — от 1-3 недель.
В продромальный период может отмечаться следующие симптомы:
- повышенная температура (до 37-37.5 градусов);
- появление некоторого недомогания и сыпи, как при кори и скарлатине, сохраняющейся в течение нескольких часов.
Далее температура может повыситься до 37,5-39 градусов, а самочувствие больного ухудшается, появляется характерная для ветрянки сыпь, напоминающая комариные укусы. Сначала появляется пятно, которое преобразуется в папулу, а после — в везикулу. Так появляются мелкие красноватые пузырьки меньше 0,5 см., стенка которых внешне напряжена. Через сутки содержимое везикул становится мутным, а еще через 1-2 суток они пересыхают и преобразуются в корочку, которая отпадает через 1-3 недели. Рубцы после этого чаще всего не остаются. На протяжении всего заболевания больные испытывают лихорадку, интоксикация умерена.
В рудиментарной форме заболевания, развивающемся у детей, сыпь проявляется в виде необильных пятнисто-папулезных образований, которые могут не преобразовываться в пузырьки. Течение происходит при нормальной температуре и общем удовлетворительном состоянии.
Геморрагическая форма — одна из наиболее тяжелых по характеру течения. Развитие происходит у людей с иммунодефицитым синдромом, а также у тех, кто получал цитостатики и глюкокортикоидные гормоны. Также геморрагическая форма может проявляться у новорожденных. Для этой формы характерны симптомы высокая температура и выраженная интоксикация, развивается полиорганная патология и геморрагический синдром, который проявляется в форме возникновения в пузырьках кровотечения. Возможны кровоизлияния в кожу, клетчатку, в слизистые и внутренние органы. Возможно появление носовых кровотечений, кровотечений ЖКТ, кровохарканье, гематурия. Такая форма заболевания рассматривается как молниеносная пурпура, и ее главная опасность в возможности летального исхода.
Висцеральная форма ветряной оспы диагностируется у недоношенных детей, новорожденных и у детей при актуальном ИДС. Течение характеризуется тяжестью, длительной интоксикации, выраженной лихорадкой и обильной сыпью. Поражаются нервная система и внутренние органы — почки, легкие, печень, поджелудочная железа, надпочечники, селезенка и т.д. Нередко висцеральная форма ветрянки завершается летальным исходом.
Гангренозная ветрянка также характерна для пациентов с иммунодефицитом, пусть и диагностируется гораздо реже. Ее особенности заключаются в выраженной интоксикации и длительном лечении. Пузыри при такой ветрянке крупные, на которые быстро появляется корочка с зоной некроза. После отпадения корочки обнаруживаются глубокие язвы, которые заживают очень медленно.
Какие анализы назначают при ветрянке
Для диагностирования применяются полученные при лабораторных, клинических исследованиях и при эпидемическом анализе. Лабораторная диагностика ветряной оспы основывается на:
- Вирусологических методах: выделение вируса из тканевых культур и жидкости пузырьков, повреждённой слущивающейся кожи;
- Методах экспресс-диагностики — реакция иммунофлюоресценции, которая обеспечивает возможность обнаружения вирусных антигенов через мазки или соскобы;
- Молекулярно-генетические методы, подразумевающие выделение ДНК вируса;
- Серологические методы.
Лечение ветрянки
Госпитализация при наличии симптомов ветрянки необходима только при тяжелых формах или в случаях осложнений (миелопатии, энцефалита, нефрита и др.). В остальных случаях лечение можно проводить дома в соответствии с рекомендациями врача. Больному предписывается постельный режим, который зависит от особенностей течения заболевания. Пациенту необходим хороший уход за пораженными участками кожи и слизистой, обеспечивающий предотвращение осложнений: ежедневные ванны, частая смена одежды и белья. Везикулы обрабатываются с использованием 1%-го раствора зеленки.
Необходимо полоскание рта после еды с дезинфицирующим раствором на основе отвара ромашки, фурацилина и календулы, можно использовать и простую кипяченую воду. Глаза нужно промывать раствор фурацилина.
Применяется медикаментозная терапия, основанная на вироцидных препаратах, интерферона, индуктора интерферона, иммуноглобулины и антибиотики.
Источник