Как отличить ветрянку от стоматита
Содержание статьи
Ветрянка на слизистой рта у ребенка: методы лечения и обработки язв
Ветряная оспа – крайне неприятное и заразное инфекционное заболевание. Оно быстро распространяется в коллективе и передается от больных детей к здоровым. Недуг сопровождается высокой температурой, кожными высыпаниями в виде пузырьков, иными недомоганиями. В тяжелых случаях сыпь затрагивает полость рта. Что делать, если это произошло, как эффективно бороться с инфекцией?
Причины ветрянки
Ветрянка передается воздушно-капельным путем и легко переносится детьми. У взрослых, которые не болели ею раньше, она протекает тяжело, обычно с осложнениями. Начало недуга сопровождается общим недомоганием, ростом температуры. Далее появляется сыпь, которая локализуется на затылке, спине, лице, животе.
Зудящая сыпь проходит развитие от стадии пятна до везикулы, которая покрывается коркой. При попадании бактерий возможно нагноение, образование пустул, эрозий, рубцов. Стадия высыпаний у детей и взрослых длится от 2 до 10 суток. Высыпания на языке и во рту (как на фото) – сигнал о том, что недуг протекает тяжело и может развиться вторичная инфекция.
Причина ветрянки – проникновение в организм вируса герпеса, восприимчивость к которому у людей довольно высока. Носитель вируса заразен в течение 10 дней инкубационного периода и 7 суток с момента первых высыпаний. Более 70% населения переносят недуг в детстве.
Сыпь на коже – норма при ветрянке. Высыпания же в полости рта, в области половых органов и дыхательных путей являются осложнением и могут быть вызваны такими причинами:
- хронические недуги;
- пониженный иммунитет;
- ослабленный организм после болезни;
- прием цитостатиков и глюкокортикостероидов (их назначают взрослым).
Как лечить ветрянку на слизистой оболочке рта у детей?
Ветрянка может локализоваться на внутренней части губ и щек, языке, небе, деснах. Она особенно опасна, если во рту есть иной очаг инфекции – кариозные зубы, ларингит, тонзиллит.
На языке может наблюдаться белый или желтый налет. Появление волдырей сопровождается подъемом температуры. Со временем высыпания вскрываются самостоятельно, открывая мокнущие эрозии. Дополнительно присоединяются боль во рту, зуд, дискомфорт при еде, уходе за полостью рта.
При лечении ветрянки кожные высыпания подсушивают точечно, с помощью зеленки, однако слизистую оболочку полости рта обработать этим средством нельзя. Лечение заключается в медикаментозной терапии и диете, которую назначает врач.
Средства для полоскания рта
Чем полоскать рот при ветрянке и боли в горле, связанной с недугом? Хороший эффект дают такие препараты:
- Фурацилин. Таблетку измельчить и растворить в стакане теплой воды. Процедуру повторяют до 5 раз в сутки.
- Сода пищевая. На 250 мл теплой воды требуется 1 ч. л. соды.
- Мирамистин. На одно полоскание нужно 10-15 мл препарата. Регулярность процедур – каждые 6-8 часов.
- Борная кислота. На стакан воды используется чайная ложка средства.
- Раствор марганцовки. Должен быть слабым (1-2 кристалла на чашку чистой воды).
- Стоматидин. Им нужно полоскать рот, если к ветрянке присоединился стоматит.
Чем можно смазывать прыщики?
Чтобы обезболить полость рта и позволить ранкам быстрее эволюционировать и зажить, следует использовать мази и гели. Их подбирают с учетом возраста и противопоказаний. Хороший эффект обеспечат:
- Калгель, Камистад. Обладают антисептическим и обезболивающим свойствами. Наносятся не чаще 6 раз в сутки.
- Солкосерил. Дентальная паста помогает снять неприятные симптомы во рту. Она создает защитную пленку, активизирует регенерацию язв.
- Лизоцим. Препаратом обрабатывают язвочки во рту, разведя его 0,25% раствором новокаина. Средство обезболивает, предупреждает размножение патогенных бактерий.
- Раствор Гексорала. Применяется с 3 лет для обработки пораженных участков на слизистой.
- Масляный раствор Хлорофиллипта. Наносится точечно на проблемные места. При больших очагах поражения можно накладывать компрессы.
Перед применением средств следует провести тест на аллергию. Для этого нужно смазать кожу в районе локтя или запястья препаратом и понаблюдать за изменениями в течение 15 минут. Если зуд и покраснения отсутствуют, средство можно применять. Медикаменты следует использовать ровно столько времени, сколько рекомендовал врач. Это необходимо для полного излечения и восстановления после болезни.
Облегчить жар и лихорадку помогут препараты с ибупрофеном и парацетамолом. При тяжелом протекании ветрянку будут лечить антибиотиками (если присоединилась бактериальная инфекция) и противовирусными средствами. Это лекарства из группы пенициллинов, Ацикловир, Генферон, Виферон. Кагоцел. Аспирин во время болезни противопоказан. Схему и курс лечения назначает терапевт или педиатр.
Народные средства
Хороший эффект при ветрянке дает обработка полости рта такими средствами народной медицины:
- масло шиповника, облепихи;
- настойка ромашки или шалфея (1 ст. л. сырья на стакан воды);
- настой листьев зеленого чая;
- липовый отвар.
В период восстановления хорошо помогают черника (свежая ягода и в виде сока), настой шиповника, Укрепить ослабленный организм поможет смесь измельченной кураги, изюма (по 50 гр) и грецких орехов (1-2 ядра). Хорошо принимать настой тертого корня цикория (6 ст. л. на 250 мл воды). Одноразовая доза – 20 грамм, частота приема 5 раз в сутки.
Питание при ветрянке
Еда в период острого течения болезни должна быть диетической. Детям и взрослым следует принимать теплые полужидкие и жидкие блюда. Показаны бульоны из куры или овощей, супы-пюре, каши, йогурты, измельченные бананы, творожок. Следует соблюдать питьевой режим, пить часто и понемногу теплую воду, несладкие или подслащенные медом чаи из трав, отвар шиповника. Жидкость быстрее избавит организм от токсинов и поможет улучшить самочувствие.
Существует временное табу на кислые и острые блюда, газированные и спиртные напитки. Не следует также злоупотреблять жирной и жареной едой, маринадами, соленьями, консервами. Каждый раз после трапезы следует полоскать рот и чистить зубы. Далее следует провести орошение слизистых раствором антисептика.
Возможные осложнения
Обычно после ветрянки остается пожизненный иммунитет к ней, однако наблюдаются случаи вторичного заражения. Вирус «засыпает» в организме и может активизироваться в один момент вследствие стресса, снижения иммунитета, иных причин. В этой ситуации человек страдает опоясывающим лишаем – заболеванием, которое сопровождается сильной болью и кожными высыпаниями.
Среди возможных осложнений у детей и взрослых – переход недуга в гнойную форму, кашель. Иногда наблюдается затрудненное дыхание, вплоть до удушья. Это происходит, если высыпания переходят на дыхательные пути. Последствиями патологии могут стать стоматит, артрит, тахикардия. Особенно тяжелым осложнением выступает менингит.
Применение любых средств при ветрянке во рту должно быть обосновано и согласовано с доктором. При условии соблюдения его рекомендаций и регулярном врачебном контроле терапия окажет максимально быстрый эффект и не оставит осложнений.
Источник
Как начинается и развивается ветрянка
Как начинается и развивается ветрянка
Ветряная оспа – это острое инфекционное заболевание, отличающееся обильной зудящей сыпью на коже и поверхности слизистых. Проявляется она не моментально: инкубационный период может составлять от 10 дней до 3 недель.
Ветрянка очень заразна. Вирус передается через прямой контакт с носителем. Дети часто болеют целыми коллективами (группами в детском саду или классами в школе). Мы расскажем, как распознать заболевание в минимальные сроки, чтобы предотвратить его распространение.
Что вызывает ветрянку?
Возбудителем этой болезни является герпесвирус человека третьего типа. Он относится к подсемейству альфагерпесвирусов, которые обладают такими особенностями:
- широкий спектр носителей (люди и животные);
- короткий репродуктивный цикл;
- быстрое размножение;
- летучесть;
- быстрый распад пораженных клеток;
- гибель под воздействием УФ-лучей.
Когда вирус ветряной оспы попадает в тело человека, первые три-четыре дня он содержится внутри пузырьков, покрывающих кожу. На восьмой день он перестает определяться. Вне живого организма герпесвирус третьего типа погибает за 15 минут.
Обычно сыпь появляется через 48 часов после заражения. Носитель остается заразным еще пять дней. Инфицирование происходит воздушно-капельным путем. Возможно и контактно-бытовое заражение.
Как распознать ветрянку?
Чтобы заболеть, достаточно двух условий: побыть рядом с больным ветрянкой и не иметь ее в собственном анамнезе. Заражаются ею все, вне зависимости от возраста и силы иммунитета. В инкубационный период ничего сделать нельзя. Остается только дожидаться первых признаков:
- повышения температуры до 38-39 градусов;
- общего недомогания;
- снижения аппетита;
- появления характерной сыпи.
Сначала сыпь – редкая и выглядит как пятнышки или прыщи. Выдавливать их ни в коем случае нельзя: шрам будет очень глубоким. Объем высыпаний постепенно увеличивается, покрывая все участки тела.
На ранних стадиях ветрянку можно принять за аллергическую реакцию. Но контактный дерматит редко распространяется по всему телу и никогда не трансформируется в пузырьки.
При этом человек ощущает сильный зуд. Расчесывать ветрянку тоже нежелательно. Облегчения это не принесет, зато есть риск получить массу рубцов на коже или занести вторичную инфекцию.
Периоды течения ветряной оспы
Между заражением герпесвирусом и полным выздоровлением проходит достаточно много времени. Выделяют четыре периода:
- инкубационный (до трех недель);
- продромальный (до двух суток перед появлением высыпаний);
- высыпания (несколько волн по два-пять дней);
- образование корочек.
В продромальный период больной испытывает общее недомогание. Оно выражается в слабости, тошноте, головной боли. Иногда поднимается температура до 38-39 градусов, возникает рвота. У некоторых больных продромальный период отсутствует, и через некоторое время после заражения сразу появляются высыпания.
Ветряная оспа у взрослых вызывает тяжелые осложнения. Они возникают не сразу. Одни проявляются после десятого дня заболевания, другие – через месяц.
Как протекает ветрянка у детей?
Ветрянка считается детским заболеванием, поскольку в основном болеют в дошкольном и младшем школьном возрасте. У детей период болезни – относительно короткий (около 10 дней), тогда как у взрослых он может длиться три недели и больше.
За это время высыпания проходят несколько стадий:
- эритематозные пятна;
- узелковая сыпь (папула);
- гнойники (пустулы);
- корочки.
Выздоровление наступает, когда отпадают все корочки. До этого момента человек все еще заразен и может передать вирус ветряной оспы другим. Первая волна высыпаний обычно проходит быстро, но на смену ей приходят еще несколько.
Осложнений у детей, как правило, не бывает. Главное, чтобы малыш не расчесывал сыпь во избежание вторичного инфицирования и образования шрамов. Тяжелое течение болезни бывает у новорожденных. При появлении первых признаков ветряной оспы у младенца необходимо сразу вызывать врача.
Атипичные формы ветряной оспы у взрослых
У взрослых ветрянка сопровождается симптомами интоксикации организма. Возможны также атипичные клинические формы:
- Рудиментарная. Сыпь либо отсутствует, либо не развивается дальше стадии пятен.
- Геморрагическая. В пузырьках появляется кровавая примесь, на непораженных участках кожи – небольшие кровоизлияния. Образуются корочки черного цвета.
- Буллезная. Вместе с обычными ветряночными появляются и другие пузырьки. Они наполнены мутной желтоватой жидкостью, подсыхают долго. Если такие пузырьки лопаются раньше времени, участок кожи под ними долго мокнет и не заживает.
- Гангренозная. Ткани внутри пузырьков отмирают, под ними образуются язвы. Нередко требуется чистка от гноя.
Отдельно рассматривают генерализованную форму ветрянки. Для нее характерно поражение внутренних органов. Переносится она тяжело, встречаются летальные исходы. В группе риска – пациенты, принимающие стероидные гормоны.
Как помочь при ветрянке?
Лекарства от ветряной оспы на сегодняшний день не существует. Обычно болезнь проходит сама, а терапия ограничивается смазыванием сыпи анилиновыми красителями с бактерицидными свойствами. Обычно используется раствор бриллиантового зеленого («зеленка»). Можно принять жаропонижающее для облегчения общего состояния.
Для снятия зуда используют:
- раствор йодной настойки (2-3%);
- раствор марганцовки (1:5000);
- перекись водорода (3%);
- глицерин.
В некоторых случаях ослабить зуд помогают антигистамины. Но не следует принимать их бесконтрольно: лучше вызвать врача на дом и определить допустимые медикаменты. Принимать душ разрешается, но без мочалки во избежание повреждения пузырьков. То же самое касается использования полотенец – после водных процедур нужно аккуратно промокать тело тканью.
Осложнения ветрянки
В большинстве случаев это заболевание неопасно, дети переносят его легко. Единственная угроза – инфицирование ранки при расчесывании грязными руками. В таких случаях возможно попадание внутрь стафилококков или стрептококков, развитие гнойной инфекции.
Вирус ветрянки никуда не пропадает из организма после выздоровления. На время обезвреженный, он локализуется в спинном мозге. По прошествии лет он может активизироваться и вызвать опоясывающий лишай.
У взрослых осложнениями могут стать:
- стоматит (если сыпь появилась во рту);
- конъюнктивит (на веках);
- воспаление среднего уха.
Наибольшую опасность представляет ветряночная пневмония с летальностью 40%. Последствия инфицирования вирусом ветряной оспы могут проявиться в виде неврологических нарушений, болезней сердца, поражения суставов. Через месяц после выздоровления есть риск развития воспаления сетчатки и паралича черепных нервов.
Что такое ветряночная пневмония?
Это поражение легких, которое встречается в 16% случаев заболеваний ветрянкой и почти во всех случаях, если болезнь протекает в генерализованной форме. Первые симптомы могут появиться одновременно с высыпаниями:
- одышка;
- боль в груди;
- кашель с мокротой (нередко с кровяными примесями);
- синюшность кожи.
В легких распространяются множественные очаговые узелки, которые на рентгене похожи на поражение туберкулезом. Антибиотики в этом случае не помогают. На фоне ветряночной пневмонии часто развивается бронхит, в тяжелых случаях возможен отек легкого.
Отдельно рассматривается пневмония, развивающаяся на поздних этапах ветрянки. Она вызывается вторичной кокковой инфекцией и представляет собой обычное воспаление легких. Лечится заболевание по стандартной схеме – пенициллином.
Неврологические осложнения ветряной оспы
Последствием инфицирования герпесвирусом взрослого человека может стать вторичный энцефалит. Развивается воспаление с пятого-десятого дня высыпаний, иногда и после выздоровления. Патологический процесс может локализоваться в разных местах:
- оболочках головного мозга (менингитическая форма);
- мозжечке (атактическая форма);
- спинном мозге (миелитическая форма).
- недоразвитость конечностей;
- аномалии скелета;
- пороки зрительных органов;
- поражение кожи;
- патологии ЦНС;
- задержка развития.
- Возможно и комбинированное поражение головного и спинного мозга (энцефаломиелит, менингоэнцефалит).
В легких случаях поражение ЦНС ветряночным вирусом приводит к нарушению координации, непроизвольным движениям глаз, дрожанию рук, головокружениям. В более тяжелых страдает зрение (вплоть до полной его потери). Самое опасное осложнение – это паралич. Не исключено также поражение психики, вплоть до олигофрении.
Опасность ветряной оспы для беременных
Если женщина во время беременности инфицируется, вирус неизбежно передается ребенку. В первом триместре это вызывает многочисленные патологии внутриутробного развития:
При заражении женщины в третьем триместре беременности младенец появляется на свет с синдромом врожденной ветряной оспы. Это значит, что у новорожденного в течение первой недели жизни разовьется ветрянка. Течение ее, скорее всего, будет тяжелым с риском летальности до 30%.
Для будущей матери ветряная оспа опасна осложнениями. Высок риск возникновения ветряночной пневмонии. Женщину рекомендуется госпитализировать, особенно если ее иммунная система ослаблена.
Гаталова Дагмара Сулимовна, терапевт, эндокринолог, врач медицинских кабинетов 36,6
 
ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ, ПЕРЕД ПРИМЕНЕНИЕМ НЕОБХОДИМО ПРОКОНСУЛЬТИРОВАТЬСЯ СО СПЕЦИАЛИСТОМ
Источник
Чем опасен вирусный стоматит у детей и тонкости его лечения — Семейная клиника ОПОРА г. Екатеринбург
600

Вирусный стоматит является болезнью инфекционного происхождения. Он провоцирует воспалительные процессы на слизистых тканях полости рта.
Обычно стоматит поражает детей в возрасте до 5 лет. Появиться он может из-за пониженного иммунитета или после того, как малыш перенесет инфекционную болезнь.
Описание
Вирусный стоматит — это реакция организма на различного рода инфекции при ослабленной иммунной системе.
Запустить ее может любая разновидность вируса:
- гриппа;
- ветряной оспы;
- краснухи;
- свинки;
- кори.
У восьми из десяти заболевших малышей патология появляется из-за инфицирования герпесом. Поэтому в медицинских справочниках такая патология выделяется в отдельный вид — герпетический стоматит. Он чаще всего локализуется на губах.
У малышей до трех лет герпес первоначально атакует уголки рта. Потом поражаются и все слизистые ткани. Если у ребенка иммунитет сильный, стоматит лечится быстро.
Пути передачи

Стоматит вирусной природы может переходить от человека к человеку. Происходит заражение таким образом:
- Контактно-бытовой способ. Вирус проникает в организм при использовании общих столовых приборов, игрушек, при объятиях и поцелуях. Часто дети пьют из одного стакана или едят из одной тарелки.
- Воздушно-капельный способ. В этом случае патогенные агенты поражают детей при разговоре с носителем вируса. Или если тот чихает, кашляет, а малыш находится с ним рядом.
- Передача через кровь. Ребенок может пораниться и в то же время воспользоваться зараженным предметом. Если малыш порежется, и будет контактировать с больным человеком, вирус также проникнет в его организм. Малыша могут заразить в парикмахерской, поранив его ножницами.
Вирусное воспаление полости рта у детей сопровождается появлением маленьких кровоизлияний. Нередко поражается дерма, иногда внутренние органы.
Поэтому не исключено заражение даже от прикосновения рук. Особенно риск велик при отсутствии привычки мыть руки перед едой.
Можно ли заразиться?
Даже когда один малыш в детском учреждении болеет, педиатры советуют на время отказаться от посещения детского сада. Вирусы живут на любой поверхности, поэтому малыш может легко подхватить инфекцию в зараженном помещении.
Герпетический стоматит часто путают с ОРЗ, ОРВИ. В начальной стадии их симптомы похожи — сильные боли в горле, высокая температура, пониженный аппетит. В особенности сложно диагностировать вирусную инфекцию у маленьких детей.
Взрослый пациент четко определяет и говорит, где и что у него болит. С годовалыми детьми все не так просто. Если воспаление касается десен, малыш может указать на зубную боль. Если дискомфорт ощущается на языке, то могут поступить другие жалобы.
Инфекция при проникновении в организм проявляется не сразу. Как и другие инфекционные заболевания, вирусный стоматит имеет свой инкубационный период. Временной отрезок начинается от заражения и заканчивается при появлении первичных признаков заболевания.
Точно узнать протяженность инкубационного периода нельзя, так как вид вируса на стадии заражения не определяется. Его принадлежность выявляется лишь при развитии патологии.
Лабораторные исследования показали, что вирусы герпеса и кори могут активироваться, спустя несколько дней после заражения. Инкубационный период остальных вирусов может продолжаться до трех недель.
Причины появления

Вирусный стоматит возникает из-за таких факторов:
- Травмирование. Нежные слизистые ткани ротовой полости малыша легко травмируются. При этом вирусы атакуют организм. Иммунитет слишком слаб, чтобы бороться с патогенными агентами.
- Сухость во рту. Слюна человека содержит антисептические ферменты, убивающие патогенные микроорганизмы. Если полость рта пересыхает (дыхание ртом, недостаточная выработка слюны), вирусы активизируются.
- Слабый иммунитет. Нередко стоматит появляется после инфекционных болезней: кори, ветрянки, свинки, ОРВИ и пр. В это время организм малыша ослаблен, ему не хватает витаминов, защитных антител. Поэтому он не может устоять перед заражением.
- Отсутствие гигиены. Стоматит часто появляется из-за плохой гигиены ротовой полости и возникающих из-за этого патологий. К ним относятся кариес, пародонтоз, гингивит и пр.
Чаще всего болезнь возникает в результате прямого заражения от больного человека или домашнего животного.
Более подробно о заболевании узнайте из видеоматериала.
Симптомы
Вирусный стоматит сложно диагностировать у маленьких детей, они не могут объяснить точно, что с ними происходит. Признаки инфекции выявляются по поведению и жалобам малыша. Симптомы стоматита:
- общее ухудшение состояния, повышенная утомляемость, капризность и нервозность, плохой сон;
- боли во рту, усиливающиеся при приеме пищи, поэтому у ребенка понижен аппетит либо он полностью отказывается от еды;
- увеличенная температура тела;
- боли в области горла;
- опухшие лимфоузлы под челюстями, которые болят, если на них надавить;
- плохой запах изо рта;
- покрасневшие, опухшие и кровоточащие десны, небольшие язвы на них;
- эрозии с фибринозным налетом на слизистой оболочке рта.
Вирусное воспаление опасно тем, что способно перекидываться на язык, нос, щеки и губы.
Локальные проявления патологии могут сопровождаться другими признаками инфицирования — лихорадкой, высыпаниями на дерме, диареей, рвотой, конъюнктивитом.
Локализация и формы высыпаний
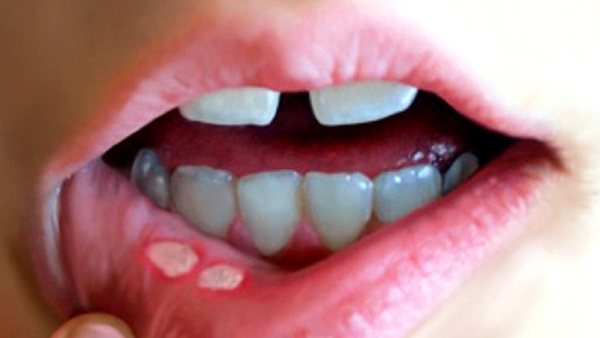
На вторые либо третьи сутки как инфекция активизируется, слизистые ткани ротовой полости краснеют и отекают.
На небе, языке, внутренних сторонах щек и губ образуются мелкие пузырьки. Эти мелкие высыпания локализуются группами.
В первые дни пузырьки наполнены прозрачной жидкостью. Затем высыпания мутнеют, и спустя два — три дня, лопаются. На их месте появляются ярко-красные эрозии и язвы. Они быстро затягиваются белым либо бледно-желтым фибринозным налетом. Эрозии вызывают сильный зуд и чувство жжения.
Нередко краснеют края десен вокруг зубов. Вместе с этим могут появляться мелкие прыщики на красной каемке губ и граничащей с ней дерме.
Терапия
Некоторые родители начинают лечить ребенка самостоятельно, без посещения врача. Этого делать нельзя. Самолечение приведет к осложнению болезни и ее переходу в хроническую форму.
После обследования назначается адекватное лечение. Терапия вирусного стоматита комплексная, и состоит из таких действий:
- полоскания рта противовоспалительными средствами;
- обработки пораженной слизистой ткани заживляющими, антисептическими гелями, мазями, маслами;
- приема антигистаминных, сбивающих температуру и обезболивающих препаратов.
В ходе лечения у ребенка должна быть особая диета. Из его рациона надо исключить твердую, кислую, острую пищу, которая будет раздражать язвы во рту, и усиливать воспаления. Также нужно контролировать, чтобы еда и питье не были горячими.
Назначаемые препараты
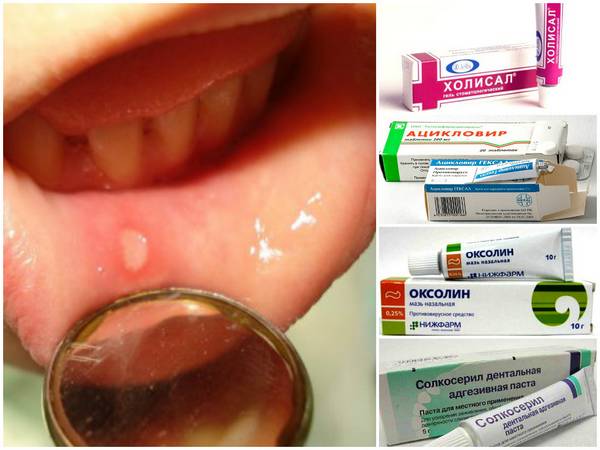
Терапия стоматита предполагает местное действие препаратов. Для лечения используются:
- Оксолиновая мазь. Ее активное вещество оксолин (дигидрат тетрагидронафталина). Препарат уничтожает вирусы гриппа и герпеса. Им необходимо мазать десны 3—4 раза в сутки. Стоимость лекарства 30—50 рублей.
- Тантум-Верде в виде спрея. Его действующее вещество гидрохлорид бензидамина. Это противовоспалительное и обезболивающее средство. Использовать его следует через каждые 2—3 часа. Стоит препарат 300—320 рублей
- Зовиракс в виде мази. Активное вещество лекарства ацикловир. Противовирусным средством надо мазать воспаленные места каждые 4 часа в течение недели. Стоимость 250—270 рублей.
- Ацикловир-Акри. Является недорогим аналогом Зовиракса. Цена 30—40 рублей.
- Холисал. Действующие вещества препарата салицилат холина и хлорид цеталкония. Гель является противовоспалительным, обезболивающим и противомикробным средством. Он наносится на пораженные участки 3—4 раза в день. Стоит 250—280 рублей.
- Метрогил-Дента. Его действующими веществами являются бензоат метронидазола и диглюконат хлоргексидина. Антисептическим средством надо мазать пораженную слизистую рта 2—4 раза в сутки. Стоит лекарство 200—220 рублей.
Иногда доктор прописывает средства, которые усиливают иммунитет малыша и помогают маленькому организму справиться с инфекцией. Эффективны препараты с человеческим интерфероном – Виферон либо Анаферон.
Вирусную инфекцию нельзя лечить при помощи антибиотиков, так как препараты не способны убить вирусы, а вот навредить иммунитету могут.
Лечение в домашних условиях
Если нет осложнений, то стоматит можно лечить народными средствами:
- Сбор трав. Купируют воспаление и заживляют язвочки отвары из аптечной ромашки, череды, шалфея. Для приготовления средства столовая ложка травки заливается 200 г кипятка. После того, как отвар остывает, он процеживается через марлю. Ребенок должен ополаскивать рот этим средством после еды.
- Медовая мазь. Эффективна при терапии стоматита мазь на основе меда. Для ее приготовления надо смешать 80 г меда, 20 г рыбьего жира и 3 г ксероформа. Средством надо смазывать рот два раза в день.
- Применение масел. Для создания защитной пленки на эрозиях и язвах в полости рта используются облепиховое и шиповниковое масло. Они также предотвращают повторное инфицирование.
- Прополис. При тяжелой форме воспаления используется спиртовая настойка прополиса. Она улучшает состояние ребенка, спустя сутки после применения. Прополис купирует воспаления и обезболивает слизистые ткани рта.
- Овощной сок. Хорошо помогают при стоматите капустный, картофельный и морковный соки. Перед использованием они перемешиваются с перекисью водорода в пропорции 50:50. Соки смягчают агрессивность перекиси, витаминизируют организм и заживляют мягкие ткани рта.
- Сок алоэ. Стоматит можно лечить свежевыжатым соком алоэ или каланхоэ. Эта жидкость анестезирует и покрывает защитной пленкой язвы в ротовой полости.
Гигиена рта — важное условие для излечения от стоматита. Малыш должен два раза в день чистить зубы. Для обеззараживания полости рта рекомендуется полоскание марганцовкой, борной кислотой либо фурацилином.
О технике лечения стоматита в стоматологии узнайте из видео.
Прогноз
При вовремя начатой терапии вирусный стоматит можно излечить в течение 10—14 дней. Если лечебный курс был пройден полностью, патология проходит без осложнений.
Терапию прерывать нельзя, в противном случае вирус может сформировать стойкость к лечебным средствам. Это очень усложнит процесс излечивания.
Когда лечение продолжается более двух недель и дает плохие результаты, родителям ребенка нужно обратиться к наблюдающему врачу. Он обследует маленького пациента и назначит другие лечебные средства. Тогда терапия может продлиться более месяца.
Вирусный стоматит — опасное инфекционное заболевание, которое сопровождается болью, слабостью и дискомфортом. Поэтому при первых признаках патологии, малыша надо показать врачу. После подтверждения диагноза назначается индивидуальная терапия.
Отзывы
Если у вас есть успешный опыт лечения детей от вирусного стоматита, либо, наоборот, вы долго искали средство для устранения, хотя бы, симптоматики, можете описать свою ситуацию в комментариях к статье.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
похожие статьи
Источник