К антропонозным инфекциям относят корь
Содержание статьи
Корь у взрослых
Особенности диагностики, течения и лечения кори у взрослых
* статья напечатана в сокращенном варианте. Только самое важное для сотрудников 03.
Корь — высококонтагиозная антропонозная вирусная инфекция с аспирационным механизмом передачи возбудителя. Характеризуется лихорадочным, интоксикационным и экзантемным синдромами, наличием катаральных явлений, энантемы и нередко протекает с первичными и/или вторичными осложнениями. Возбудителем кори является РНК-геномный вирус, относящийся к семейству парамиксовирусов. Возбудитель нестойкий в окружающей среде, но он может сохраняться живым в течение нескольких часов в аэрозолях. По своей эпидемиологии корь является типичной капельной инфекцией. Источником инфекции служат больные люди. Наибольшую опасность в плане передачи инфекции представляют пациенты в катаральном периоде (в среднем за 4 дня до появления высыпаний и до 5-го дня от появления сыпи). Инкубационный период при кори составляет чаще всего 10-14 дней.
Одной из самых опасных вирусных инфекций для взрослых является корь, индекс контагиозности (заболеваемость после контакта с возбудителем) которой равен 90-95%, и заболевание переносится взрослыми значительно тяжелее, чем детьми. В начале кори доминирует поражение клеток эпителия дыхательных путей с развитием соответствующих клинических проявлений. Вирус кори, находясь в слизистой оболочке верхних дыхательных путей и в носоглоточной слизи, выделяется из организма при кашле, чихании, разговоре и даже дыхании в форме мельчайших капелек аэрозоля. Симптомы кори проявляются не сразу после заражения. Классическое клиническое течение кори разделяется на периоды: инкубационный (от 7 до 21 дня), катаральный (появляются первые симптомы кори: повышается температура тела, кашель, насморк) и периоды высыпаний, пигментации и выздоровления (реконвалесценции) [3].
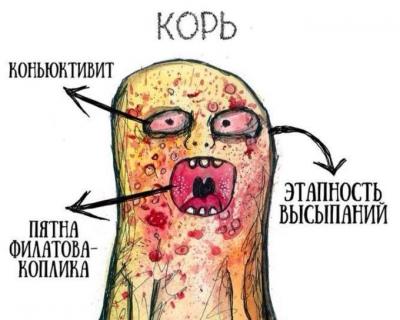
Первыми проявлениями кори (продромальная стадия) являются неспецифические симптомы: лихорадка, кашель, насморк, конъюнктивит.
В конце продромального периода на слизистой щек появляются пятна Бельского-Филатова-Коплика, являющиеся специфичными для кори. Они имеют вид серо-белых крупинок, окруженных гиперемией, расположенных на уровне вторых моляров. Эти элементы сыпи сохраняются в течение нескольких дней, они начинают исчезать при появлении высыпаний на коже.
Для высыпаний при кори характерна этапность: сначала сыпь появляется на лице, за ушами, на волосистой части головы, затем переходит на туловище и руки, после чего распространяется на ноги. Морфологически высыпания имеют эритематозный, пятнисто-папулезный вид. Сыпь сохраняется до 5 дней, затем она угасает, оставляя после себя пигментации, исчезающие в течение 2-3 недель. Одновременно с пигментацией появляется отрубевидное шелушение, наиболее выраженное на лице и туловище.
Корь может иметь типичные или атипичные проявления. К атипичным относят:
- Стертую форму. В этом случае заболевание проходит в очень легкой форме, без выраженных специфических клинических проявлений. Пациенты отмечают небольшое повышение температуры тела, симптомы простуды (першение в горле, кашель, слабость). Иногда стертая форма заболевания возникает после прививки от кори или введения гамма-глобулина.
- Геморрагическую форму, когда заболевание сопровождается множественными кровоизлияниями на кожных покровах, примесью крови в моче и стуле. Вследствие геморрагической формы нередко случается летальный исход из-за большой потери крови. При своевременной госпитализации в стационар и правильном лечении прогноз заболевания благоприятный.
- Гипертоксическую форму, которая возникает на фоне выраженной интоксикации организма и проявляется температурой до 40 °C и выше, симптомами менингоэнцефалита, сердечной и дыхательной недостаточности [3].
Атипичные проявления у взрослых встречаются чаще. Течение кори у взрослых имеет свои особенности: более выражен интоксикационный синдром (слабость, потливость, сонливость, заторможенность); из катаральных явлений (заложенность носа, явления конъюнктивита, кашель, першение и дискомфорт в горле) преобладает чаще сухой кашель и имеет место нарушение этапности высыпаний.
Особенностью взаимодействия вируса кори и иммунной системы организма человека является развитие транзиторного вторичного иммунодефицита [5], что предполагает высокий риск возникновения тяжелых осложнений (бактериальной и/или вирусной этиологии), которые могут носить деструктивный характер. Чаще возникают острые и хронические заболевания ЛОР-органов, наиболее частым из которых является средний отит, встречающийся у 7-9% заболевших; поражения пищеварительной системы (энтероколит, диарея, гепатит, панкреатит) и мочевыделительной системы (пиелонефрит, цистит, гломерулонефрит), а также заболевания центральной нервной системы, чаще протекающие в виде острых инфекционных и постинфекционных энцефалитов с частотой 0,01-0,02%. Наблюдаются осложнения в виде инфекционной патологии нижних дыхательных путей, где пневмонии имеют место у 1-6% пациентов и могут быть как вирусной, так и бактериальной этиологии. Такие симптомы, как постоянная немотивированная слабость, головные боли, наличие сухого кашля, изменения аускультативной картины, длительная лихорадка и повторное повышение температуры позволяют насторожиться в отношении наличия воспаления легких.
Специфического лечения кори не существует, поэтому терапия этого инфекционного заболевания направлена на облегчение состояния больного и борьбу с вторичными инфекциями, осложнениями. Пациенту назначают жаропонижающие лекарственные препараты для снижения температуры, устранения симптомов интоксикации и воспаления.
Для этиотропной терапии рекомендуется применять интерфероны (интерферон-альфа) и иммуноглобулин человека нормальный при тяжелых формах инфекции. Для дезинтоксикационной терапии при среднетяжелых и тяжелых формах показаны растворы электролитов, для легкого течения используется оральная регидратация. Симптоматическая терапия направлена на купирование симптомов (деконгестанты, противокашлевые и отхаркивающие средства, жаропонижающие средства, антигистаминная терапия).
При развитии осложнений проводится терапия, направленная на их предотвращение, в т. ч. антибактериальная терапия [6]. Такие группы антимикробных препаратов, как макролиды и фторхинолоны III и IV поколений, являются предпочтительными в отношении пневмоний, вызванных микоплазменной и хламидийной инфекциями, в то время как бактериальные пневмонии (стрептококковая, стафилококковая и др.) при кори успешно поддаются лечению бета-лактамными антибиотиками [6, 7].
При изоляции больного на дому обязательна ежедневная влажная уборка, по возможности, максимальное ограничение контакта больного с членами семьи, запрет на посещение больного родственниками или знакомыми. Все контактные подлежат медицинскому наблюдению до 21 дня с момента выявления больного [10].
Госпитализация больных проводится в случае тяжелого течения заболевания и по эпидемическим показаниям (лица, проживающие в общежитиях, гостиницах, хостелах и др., декретированные группы лиц). Больные госпитализируются в отдельный бокс и подлежат строгому постельному режиму. Лица, госпитализированные в стационар, подлежат выписке не ранее чем через 5 дней с момента появления сыпи. Медперсонал, контактирующий с больным корью, обязан перед посещением бокса соблюдать все меры безопасности: быть привитыми либо иметь высокий защитный титр антител, обязательно ношение шапочки, перчаток, масок и специальной медицинской одежды.
После выписки из стационара либо лечения в условиях изоляции дома, больные подлежат обязательному диспансерному учету по месту прикрепления к поликлинике сроком на 1 месяц. Кратность обязательных контрольных обследований врачом составляет 1 раз в две недели.
Общеизвестно, что самым важным и эффективным способом профилактики кори является прививка. Главным и единственно правильным методом профилактики заболевания является активная иммунизация. Качественная вакцинация, проведенная по срокам Национального календаря прививок с соблюдением всех норм, и регулярная ревакцинация, нарастание защитных титров антител приводят к невозможности заражения инфекцией, а лица, привитые однократно, как правило, переносят легкую или атипичную форму заболевания [11, 12].
Вакцину прививают детям, не болевшим корью, с 12-месячного возраста. Ревакцинацию проводят однократно в 6 лет, перед поступлением в школу. Иммунизации против кори подлежат также подростки и взрослые до 35 лет, не болевшие, не привитые и привитые однократно, не имеющие сведений о профилактических прививках против кори. Продолжительность поствакцинального иммунитета до 8-10 лет [13]. Рекомендуется проводить каждые 10 лет ревакцинацию пациентам с низким титром защитных антител.
В Российской Федерации разрешено применение ЖКВ Рувакс («Авентис-Пастер», Франция), комплексной вакцины против кори, краснухи и паротита М-М-Р II («Мерк Шарп Доум», США), Приорикс («ГлаксоСмитКляйн», Англия) и др.
Пассивная профилактика кори у взрослых осуществляется введением иммуноглобулина, который получают из плазмы доноров. Для наибольшей эффективности препарат вводят не позднее чем через 72 часа после контакта с больным. Иммунизации против кори по эпидемическим показаниям подлежат лица, имевшие контакт с больным в течение первых 72 часов с момента выявления больного (при подозрении на заболевание), не болевшие корью ранее, не привитые, не имеющие сведений о прививках.
И. А. Иванова*, 1
Ж. Б. Понежева*, доктор медицинских наук
М. С. Козлова**
Е. Т. Вдовина**, кандидат медицинских наук
Н. А. Цветкова**, доктор медицинских наук, профессор
* ФБУН ЦНИИЭ Роспотребнадзора, Москва
** ГБУЗ ИКБ № 2 ДЗМ, Москва
Источник
ГЛАВА 4. АНТРОПОНОЗЫ
Особенности механизма передачи антропонозов оказывают непосредственное влияние на механизмы развития и проявления эпидемического процесса (интенсивность поражения определенных групп населения, социально-возрастную характеристику заболевших, помесячную и погодовую заболеваемость, территориальное распределение заболеваемости и др.). Типом механизма передачи антропонозной инфекции также определяются значимость и роль тех или иных профилактических и противоэпидемических мероприятий. При некоторых антропонозах теоретически обоснована постановка задачи не только существенного снижения заболеваемости (дифтерией, коклюшем, краснухой, эпидемическим паротитом и др.), но и полной ликвидации отдельных из них (СВК, полиомиелита, кори и др.). Эпидемиологический надзор за антропонозами имеет свои особенности проведения, определяемые типом механизма передачи инфекции и биологическими свойствами возбудителя.
4.1. Болезни с фекально-оральным механизмом передачи
Кишечные антропонозы вызываются:
бактериями;
вирусами;
простейшими и гельминтами.
Бактериальные инфекции включают:
шигеллезы;
сальмонеллезы;
холеру;
эшерихиозы и другие ОКИ.
Возбудителями этих заболеваний выступают энтеробактерии родов Citrobacter, Enterobacter, Hafnia, Serratia, Proteus, Erwinia, Morganella, Prowidencia, Kleibsiella.
К вирусным инфекциям относят:
ротавирусный гастроэнтерит;
гастроэнтерит, вызываемый вирусом Норволк;
ЭВИ;
полиомиелит;
ВГA;
ВГE и др.
Протозойные инфекции включают:
амебиаз;
лямблиоз (гиардиоз) и др.
Их возбудителями могут быть как патогенные, так и условно патогенные микроорганизмы. Для возбудителей с кишечной локализацией характерен преимущественно фекально-оральный механизм передачи. Вместе с тем эколого-биологические особенности возбудителей и особенности взаимодействия с организмом человека определяют формы клинического течения болезни и ее эпидемиологические проявления. Выделение возбудителя из зараженного организма связано с актом дефекации. Попадая на те или иные объекты внешней среды, возбудитель часто проделывает достаточно длинный путь, меняя факторы передачи, прежде чем попасть в организм человека. Такой способ передачи носит название эстафетной. Отдельные факторы, участвующие в этом процессе передачи, разделяют на промежуточные и конечные.
Обычно выделяют три типа конкретно складывающихся путей передачи инфекции: пищевой, водный, контактно-бытовой (табл. 4.1).
Варианты пищевого и водного путей заражения весьма разнообразны и зависят от эколого-биологических свойств возбудителя (прежде всего, от вирулентности и устойчивости во внешней среде) и способа его попадания в пищевые продукты и воду. При брюшном тифе и дизентерии, вызванной шигеллами Флекснера, отмечают преимущественное заражение через воду или посредством контактно-бытовой передачи. При дизентерии, вызванной шигеллами Зонне, чаще выявляют пищевой путь передачи инфекции (главным образом с молоком и молочными продуктами). Пищевой и водный пути передачи разделяют по конечному фактору. Контактно-бытовая передача реализуется в организованных коллективах и семьях, определяется действием санитарно-гигиенических факторов и соблюдением личной гигиены.
Источник
Корь у взрослых в период эпидемического неблагополучия. Ретроспективное исследование
Введение
Эпидемическая ситуация по кори как в странах Европы, так и в РФ остается неблагоприятной [1-3]. После вспышки кори в России в 2011-2014 гг. отмечалась стабилизация заболеваемости со снижением интенсивного показателя с 1,6 до 0,5 на 100 тыс. населения [4, 5]. По данным Роспотребнадзора, с января 2019 г. в ряде регионов России вновь отмечается рост заболеваемости корью.
Корь — антропонозная воздушно-капельная инфекция с высокой восприимчивостью во всех возрастных группах населения. У взрослых корь чаще протекает тяжело, с осложнениями, развитием атипичных форм болезни (стертой, геморрагической, гипертоксической) [6-8]. Рост заболеваемости корью в России в 2011-2014 гг. отмечался при охвате прививками против кори 97% детей и 97-99% лиц в возрасте от 18 до 35 лет. Во многих регионах РФ число вакцинированных детей и взрослых против кори составило 93-94%, а ревакцинированных — от 14,9% до 70% [5, 9]. Исследования последних лет свидетельствуют, что корь во всех возрастных группах населения (как у привитых, так и непривитых) протекает типично [10-12], а основными причинами роста заболеваемости являются наличие восприимчивых лиц, поздняя диагностика болезни как следствие недостаточной настороженности врачей к возможности заболевания корью взрослых, наличие клинических особенностей болезни у них [8, 13, 14].
Цель исследования: выявить клинико-эпидемиологические особенности кори у взрослого населения Астраханской области (АО) за период с января 2013 г. по июль 2019 г.
Материал и методы
Проведен ретроспективный анализ эпидемиологических данных, основных симптомов и частоты их встречаемости (в зависимости от периода и степени тяжести болезни) у 382 больных корью в возрасте 18-60 лет за период с января 2013 по июль 2019 г. У 278 (73%) диагноз кори был установлен амбулаторно, у 104 (27%) больных — в стационаре и подтвержден результатами иммуноферментного анализа (ИФА) (обнаружение IgM). Дополнительное исследование по определению специфических IgG в парных сыворотках крови у больных корью не проводилось. Источники информации: данныеРоспотребнадзора по АО, 104 истории болезни пациентов, лечившихся в ГБУЗ АО «ОИКБ им. А.М. Ничоги» (г. Астрахань), амбулаторные карты больных корью, протоколы учета эпидемиологических данных и физикального обследования больных в амбулаторных условиях. Всем больным проводились исследования общего и биохимического анализов крови, показателей системы гемостаза (по показаниям) и др. в соответствии со стандартами оказания медицинской помощи больным корью.
Этическая экспертиза. Заключение этического комитета на проведение исследования не запрашивалось.
Статистическая обработка данных проводилась с использованием пакета istica 6 (Soft. Inc., США). Количественные показатели описывали с указанием среднего арифметического значения и стандартного отклонения. Сравнение количественных показателей в 3 группах (легкая, среднетяжелая и тяжелая формы кори) выполнено с применением дисперсионного анализа ANOVA, качественных показателей — с помощью критерия χ2. Различия считались достоверными при p<0,05.
Результаты и обсуждение
За период с января 2013 г. по июль 2019 г. среди взрослого населения АО было зарегистрировано 382 случая кори, что составляло 49% от общего числа — 776 заболевших корью в регионе. Максимальная заболеваемость корью среди взрослых отмечалась в 2013-2014 гг. В последующем, в 2015-2018 гг. регистрировались спорадические случаи болезни. Показатель заболеваемости в эти годы снизился до 0,6 на 100 тыс. взрослого населения. С января 2019 г. в АО вновь отмечается рост числа заболевших корью и показателя заболеваемости до 17 на 100 тыс. населения (табл. 1), а у лиц в возрасте от 18 до 29 лет — до 95 на 100 тыс. населения этой возрастной группы.
Из 382 взрослых, заболевших корью, не было привито против кори 64 (17%) человека, а у 85 (22%) прививочный анамнез установить не удалось. Причинами этого могут являться некачественное оформление медицинских документов или их утеря, медицинские отводы. Отказ от вакцинации против кори имел место только
у 8 (2%) больных корью.
За период исследования зафиксировано 2 очага внутрибольничного заражения корью с общим числом заболевших 25 человек (6 медицинских работников, 19 матерей по уходу за детьми). Очаги кори также были зафиксированы в 8 высших и средних учебных заведениях с общим числом заболевших 43 человека.
Заболеваемость корью в АО в течение 2013-2019 гг. обусловливалась циркуляцией вируса группы штаммов генотипа D8 и составляла, при официальном уровне охвата прививками, на декабрь 2018 г. у лиц в возрасте 18-35 лет 99,2%, у лиц 36-55 лет — 96,9%, в т. ч. имеющих ревакцинацию — 98,7% и 93,5% соответственно.
Мониторинг напряженности коллективного иммунитета на наличие антител к вирусу кори, проводившийся в индикаторных группах населения (19-23, 25-29, 30-35, 40-49 лет) у 600 человек, выявил в 2013 г. 15,7%, в 2016 г. — 21,7%, в 2017 г. — 23,8%, в 2018 г. — 16,8% серонегативных лиц и лиц с титром антител ниже защитного, что может быть связано с нарушениями правил вакцинации, снижением напряженности поствакцинального иммунитета и другими факторами. Критерием эпидемиологического благополучия по кори считается выявление в индикаторной группе не более 7% серонегативных лиц [5]. В нашем исследовании этот показатель находился в интервале от 15,7% до 23,8%, следствием чего являлся рост заболеваемости корью в АО в 2014 г. и 2019 г.
Контакт с больными корью был установлен у 188 (49%) пациентов. Заражение корью в результате контакта с больным ребенком отмечалось у 120 (31%), внутрибольничное заражение — у 25 (7%), в результате заноса кори в высшие и средние учебные заведения — у 43 (11%) больных.
Обратилось за медицинской помощью в течение 3 дней от начала болезни 236 (62%) заболевших, а 146 (38%) — на 4-5-й день болезни (в начале периода высыпания). Среди 382 больных корью легкая степень тяжести отмечалась у 38 (10%), среднетяжелая — у 325 (85%), тяжелая — у 19 (5%). На дому лечилось 278 (73%) больных, стационарно — 104 (27%). Клиническими показаниями к госпитализации являлись тяжелые формы кори у 19 (5%) больных, среднетяжелые формы — у 60 (16%), при наличии осложнений или сопутствующих хронических неинфекционных болезней (бронхолегочной системы, ишемической болезни сердца, сахарного диабета и др.), риск обострения которых при любом остром инфекционном процессе высокий. По эпидемиологическим показаниям (независимо от степени тяжести) госпитализировались студенты, проживающие в общежитии — 25 (6%).
Основными симптомами катарального периода кори являлись симптомы общего инфекционного синдрома (лихорадка, головная боль, недомогание), гиперемия слизистых оболочек полости рта, ротоглотки и конъюнктивы глаз, слезотечение, светобоязнь (табл. 2). У 299 (78%) больных отмечался сухой кашель, в то время как клиника ларингита в виде грубого лающего кашля, осиплости голоса имела место только у 67 (17%) пациентов (табл. 2). Пятна Филатова — Коплика определялись у 121 (31%) больного и сохранялись до 2-го дня высыпания у 32 (8%) пациентов. У 58 (15%) отмечалась клиника энтерита (с частотой стула 7,4±2,1 раза и продолжительностью 3,8±1,3 дня) как одного из возможных симптомов кори и/или на фоне сопутствующей неинфекционной патологии кишечного тракта, что может влиять на частоту встречаемости диарейного синдрома при кори. Продолжительность катарального периода зависела от степени тяжести кори и находилась в интервале от 3,5±1,6 дня при легкой форме до 6,9±1,7 дня при тяжелой форме болезни (табл. 2).
В первые 2 дня высыпания катаральный синдром нарастал, а температура тела достигала фебрильных цифр. Появлялась сыпь с четко выраженной последовательностью высыпания (лицо, шея, верхняя часть туловища, затем вся поверхность туловища и проксимальные отделы рук, затем нижние конечности) со склонностью к слиянию на лице и туловище. Средняя продолжительность высыпания находилась в интервале от 3,3±0,36 до 5,4±1,6 дня. Пятнисто-папулезный характер сыпи имел место у 375 (98%) больных, в т. ч. с геморрагическим компонентом — у 96 (25%). У 7 (2%) больных с легкой формой кори отмечался мелкопятнистый характер сыпи (табл. 2). Обратное развитие сыпи начиналось с 4-го дня после ее появления в том же порядке, сверху вниз, и заканчивалось пигментацией у 312 (81%) человек, шелушением — у 121 (31%), более выраженным на лице и ладонях. Средняя продолжительность болезни находилась в прямой зависимости от степени тяжести (табл. 2). Гладкое течение кори отмечалось у 208 (54%) пациентов. Причиной негладкого течения заболевания являлись: бронхит — у 64 (16%), пневмония — у 12 (3%). Обострение сопутствующих соматических заболеваний зафиксировано у 98 (25%) больных. Бронхит и пневмония у больных, лечившихся стационарно, носили вторичный характер. Поражение легких характеризовалось клиническими и рентгенографическими данными, характерными для очаговой бронхопневмонии. В общем анализе крови при осложненном течении кори отмечались лейкоцитоз 15,9±3,2×109/л, нейтрофилез с палочкоядерным сдвигом, ускорение СОЭ до 20,5±3,7 мм/ч. При гладком течении кори количество лейкоцитов составляло 6,8±2,1×109/л, лимфоцитов — 48,6±10,3%, СОЭ — 12,6±2,8 мм/ч.
Предварительными диагнозами у 236 пациентов, обратившихся за медицинской помощью в продромальном периоде кори, являлись: острая респираторная вирусная инфекция (ОРВИ) у 78 (33%), корь — у 158 (67%), в периоде высыпания (146 пациентов): корь — у 124 (85%), краснуха — у 5 (3,4%), ОРВИ, токсико-аллергическая реакция — у 15 (10,3%), инфекционный мононуклеоз — у 2 (1,3%). Приведенные результаты свидетельствуют, что меньшие затруднения в плане диагностики кори имелись в периоде высыпания.
Клинические наблюдения
Больной И., 22 года. Поступил в ГБУЗ АО «ОИКБ им. А.М. Ничоги» на 5-й день болезни, с направительным диагнозом «ОРВИ, токсико-аллергическая реакция».
Из анамнеза установлено, что заболевание началось с повышения температуры тела до 39,5 °С, сухого кашля. На 2-й день заболевания присоединились слизистые выделения из носа, слезотечение, светобоязнь, а на 5-й день появилась сыпь на лице и верхней части туловища.
При осмотре в приемном отделении: состояние средней тяжести. Катаральный конъюнктивит, гиперемия зева, пятна Филатова — Коплика на слизистой оболочке щек, деснах. На лице, туловище сыпь пятнисто-папулезного характера со склонностью к слиянию. Пальпируются заднешейные, подчелюстные лимфатические узлы. Число дыханий — 18 в 1 мин. В легких дыхание везикулярное, проводится по всем полям. Пульс — 116 в 1 мин, удовлетворительного качества. Тоны сердца громкие, ритмичные. Артериальное давление (АД) — 120/60 мм рт. ст. На 6-й день от начала болезни сыпь распространилась на нижние конечности. На 4-е сут со дня появления (8-й день от начала болезни) элементы сыпи стали угасать в том же порядке, как и появлялись (сверху вниз), превращаясь в светло-коричневые пятна (пигментация).
Заключительный диагноз: корь, типичная, средней степени тяжести. Диагноз подтвержден методом ИФА (обнаружены специфические IgM).
Клиническое наблюдение демонстрирует позднюю диагностику кори (в периоде высыпания) при наличии характерных симптомов болезни (лихорадка, катаральный синдром, конъюнктивит, пятна Филатова — Коплика, сыпь пятнисто-папулезного характера), позволяющих диагностировать или заподозрить это заболевание уже при первичном обращении к врачу в поликлинике. Имевшееся у больного увеличение лимфатических узлов является одной из особенностей кори у взрослых, как и увеличение продолжительности катарального синдрома, и должно учитываться врачом при оценке клинической симптоматики болезни.
Больной В., 25 лет. Заболел 03.01.2019. Отмечал повышение температуры тела — 37,2-37,4 °С, недомогание, головную боль, слизистые выделения из носа, сухой кашель. Обратился за медицинской помощью 05.01.2019. Проводилось лечение на дому (базисная терапия ОРВИ): умифеновир, амброксол, цетиризин, преноксдиазин, аскорбиновая кислота. В последующие дни лихорадка сохранялась, кашель усилился, а 09.01.2019 температура тела повысилась до 39,5 °С и появилась сыпь на лице. Больной был осмотрен врачом скорой помощи и доставлен в ГБУЗ АО «ОИКБ им. А.М. Ничоги» с диагнозом: ОРВИ, бронхит.
Эпидемиологический анамнез: контакт с инфекционными больными отрицает, сведений о профилактических прививках нет.
При осмотре в приемном отделении 09.01.2019: состояние средней тяжести. Температура тела — 39,6 °С. Лицо одутловатое, веки отечные, конъюнктивит, гнойный секрет в углах глаз. Слизистая оболочка зева, полости рта отечная, ярко гиперемирована. Десны рыхлые, гиперемированные, кровоточащие. На слизистых оболочках щек, губ пятна неправильной формы, размером 1-2 мм, возвышающиеся над поверхностью слизистой (пятна Филатова — Коплика). На лице пятнисто-папулезная сыпь сливного характера, единичные элементы петехиальной сыпи, носовое кровотечение. Пальпируются шейные, затылочные и подмышечные лимфоузлы размером до 0,5 см. Число дыханий — 19 в 1 мин. Дыхание жесткое, проводится по всем полям, хрипы проводного характера в небольшом количестве. Пульс — 96 в 1 мин, удовлетворительного наполнения. Тоны сердца приглушены. АД — 100/60 мм рт. ст.
Наличие характерных симптомов (конъюнктивит, пятна Филатова — Коплика, пятнисто-папулезный характер сыпи) позволило диагностировать корь. При осмотре больного 10.01.2019 сыпь распространилась на туловище, а 11.01.2019 спустилась на конечности. Высыпание проходило на фоне лихорадки до 39 °С. Сыпь сохранялась до 14.01.2019 и разрешилась пигментацией сначала на лице, затем на туловище и конечностях. Шелушение было выражено слабо и отмечалось на лице, кистях рук и стопах. Общий анализ крови от 9.01.2019: лейкоциты — 7,2×109/л, формула крови не изменена, СОЭ — 30 мм/ч. Количество тромбоцитов — 305×109/л. Показатели системы гемостаза: время кровотечения — 250 с, протромбиновое время — 17,5 с, фибриноген — 2,8 г/л.
Диагноз кори подтвержден обнаружением IgM методом ИФА.
Приведенное клиническое наблюдение представляет типичную корь взрослых, у которых может удлиняться катаральный период, возможно увеличение лимфатических узлов, развитие геморрагической сыпи, сохранение пятен Филатова — Коплика в первые 2 дня высыпания. Невнимательный осмотр зева и слизистых полости рта у больных с экзантемой часто является причиной поздней диагностики кори, т. к. характерный для катарального периода кори синдром энантемы остается незамеченным.
Выводы
В возрастной структуре заболевших корью в АО превалирует население в возрасте от 18 до 29 лет.
Доля серонегативных лиц, по результатам мониторинга напряженности коллективного иммунитета к кори, в индикаторных группах населения АО в 2013-2018 гг. составляла от 15,7% до 23,8%.
Корь у взрослых протекала типично, с преобладанием среднетяжелых форм у 85% больных.
При первичном обращении за медицинской помощью в продромальном периоде болезни корь диагностировалась у 67%, в периоде высыпания — у 85% пациентов.
Регистрация заболеваемости корью у взрослых, вакцинированных и ревакцинированных против кори, может быть связана со снижением постпрививочного иммунитета.
Эпидемическая ситуация по кори в последние годы свидетельствует о необходимости проведения дополнительных ревакцинаций против кори, возможно, через каждые 10 лет после последней ревакцинации.
Источник