Индекс контагиозности кори равен
Содержание статьи
Корь у взрослых
Особенности диагностики, течения и лечения кори у взрослых
* статья напечатана в сокращенном варианте. Только самое важное для сотрудников 03.
Корь — высококонтагиозная антропонозная вирусная инфекция с аспирационным механизмом передачи возбудителя. Характеризуется лихорадочным, интоксикационным и экзантемным синдромами, наличием катаральных явлений, энантемы и нередко протекает с первичными и/или вторичными осложнениями. Возбудителем кори является РНК-геномный вирус, относящийся к семейству парамиксовирусов. Возбудитель нестойкий в окружающей среде, но он может сохраняться живым в течение нескольких часов в аэрозолях. По своей эпидемиологии корь является типичной капельной инфекцией. Источником инфекции служат больные люди. Наибольшую опасность в плане передачи инфекции представляют пациенты в катаральном периоде (в среднем за 4 дня до появления высыпаний и до 5-го дня от появления сыпи). Инкубационный период при кори составляет чаще всего 10-14 дней.
Одной из самых опасных вирусных инфекций для взрослых является корь, индекс контагиозности (заболеваемость после контакта с возбудителем) которой равен 90-95%, и заболевание переносится взрослыми значительно тяжелее, чем детьми. В начале кори доминирует поражение клеток эпителия дыхательных путей с развитием соответствующих клинических проявлений. Вирус кори, находясь в слизистой оболочке верхних дыхательных путей и в носоглоточной слизи, выделяется из организма при кашле, чихании, разговоре и даже дыхании в форме мельчайших капелек аэрозоля. Симптомы кори проявляются не сразу после заражения. Классическое клиническое течение кори разделяется на периоды: инкубационный (от 7 до 21 дня), катаральный (появляются первые симптомы кори: повышается температура тела, кашель, насморк) и периоды высыпаний, пигментации и выздоровления (реконвалесценции) [3].
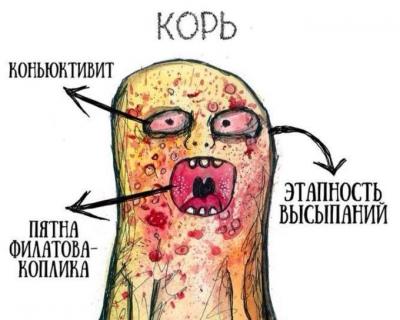
Первыми проявлениями кори (продромальная стадия) являются неспецифические симптомы: лихорадка, кашель, насморк, конъюнктивит.
В конце продромального периода на слизистой щек появляются пятна Бельского-Филатова-Коплика, являющиеся специфичными для кори. Они имеют вид серо-белых крупинок, окруженных гиперемией, расположенных на уровне вторых моляров. Эти элементы сыпи сохраняются в течение нескольких дней, они начинают исчезать при появлении высыпаний на коже.
Для высыпаний при кори характерна этапность: сначала сыпь появляется на лице, за ушами, на волосистой части головы, затем переходит на туловище и руки, после чего распространяется на ноги. Морфологически высыпания имеют эритематозный, пятнисто-папулезный вид. Сыпь сохраняется до 5 дней, затем она угасает, оставляя после себя пигментации, исчезающие в течение 2-3 недель. Одновременно с пигментацией появляется отрубевидное шелушение, наиболее выраженное на лице и туловище.
Корь может иметь типичные или атипичные проявления. К атипичным относят:
- Стертую форму. В этом случае заболевание проходит в очень легкой форме, без выраженных специфических клинических проявлений. Пациенты отмечают небольшое повышение температуры тела, симптомы простуды (першение в горле, кашель, слабость). Иногда стертая форма заболевания возникает после прививки от кори или введения гамма-глобулина.
- Геморрагическую форму, когда заболевание сопровождается множественными кровоизлияниями на кожных покровах, примесью крови в моче и стуле. Вследствие геморрагической формы нередко случается летальный исход из-за большой потери крови. При своевременной госпитализации в стационар и правильном лечении прогноз заболевания благоприятный.
- Гипертоксическую форму, которая возникает на фоне выраженной интоксикации организма и проявляется температурой до 40 °C и выше, симптомами менингоэнцефалита, сердечной и дыхательной недостаточности [3].
Атипичные проявления у взрослых встречаются чаще. Течение кори у взрослых имеет свои особенности: более выражен интоксикационный синдром (слабость, потливость, сонливость, заторможенность); из катаральных явлений (заложенность носа, явления конъюнктивита, кашель, першение и дискомфорт в горле) преобладает чаще сухой кашель и имеет место нарушение этапности высыпаний.
Особенностью взаимодействия вируса кори и иммунной системы организма человека является развитие транзиторного вторичного иммунодефицита [5], что предполагает высокий риск возникновения тяжелых осложнений (бактериальной и/или вирусной этиологии), которые могут носить деструктивный характер. Чаще возникают острые и хронические заболевания ЛОР-органов, наиболее частым из которых является средний отит, встречающийся у 7-9% заболевших; поражения пищеварительной системы (энтероколит, диарея, гепатит, панкреатит) и мочевыделительной системы (пиелонефрит, цистит, гломерулонефрит), а также заболевания центральной нервной системы, чаще протекающие в виде острых инфекционных и постинфекционных энцефалитов с частотой 0,01-0,02%. Наблюдаются осложнения в виде инфекционной патологии нижних дыхательных путей, где пневмонии имеют место у 1-6% пациентов и могут быть как вирусной, так и бактериальной этиологии. Такие симптомы, как постоянная немотивированная слабость, головные боли, наличие сухого кашля, изменения аускультативной картины, длительная лихорадка и повторное повышение температуры позволяют насторожиться в отношении наличия воспаления легких.
Специфического лечения кори не существует, поэтому терапия этого инфекционного заболевания направлена на облегчение состояния больного и борьбу с вторичными инфекциями, осложнениями. Пациенту назначают жаропонижающие лекарственные препараты для снижения температуры, устранения симптомов интоксикации и воспаления.
Для этиотропной терапии рекомендуется применять интерфероны (интерферон-альфа) и иммуноглобулин человека нормальный при тяжелых формах инфекции. Для дезинтоксикационной терапии при среднетяжелых и тяжелых формах показаны растворы электролитов, для легкого течения используется оральная регидратация. Симптоматическая терапия направлена на купирование симптомов (деконгестанты, противокашлевые и отхаркивающие средства, жаропонижающие средства, антигистаминная терапия).
При развитии осложнений проводится терапия, направленная на их предотвращение, в т. ч. антибактериальная терапия [6]. Такие группы антимикробных препаратов, как макролиды и фторхинолоны III и IV поколений, являются предпочтительными в отношении пневмоний, вызванных микоплазменной и хламидийной инфекциями, в то время как бактериальные пневмонии (стрептококковая, стафилококковая и др.) при кори успешно поддаются лечению бета-лактамными антибиотиками [6, 7].
При изоляции больного на дому обязательна ежедневная влажная уборка, по возможности, максимальное ограничение контакта больного с членами семьи, запрет на посещение больного родственниками или знакомыми. Все контактные подлежат медицинскому наблюдению до 21 дня с момента выявления больного [10].
Госпитализация больных проводится в случае тяжелого течения заболевания и по эпидемическим показаниям (лица, проживающие в общежитиях, гостиницах, хостелах и др., декретированные группы лиц). Больные госпитализируются в отдельный бокс и подлежат строгому постельному режиму. Лица, госпитализированные в стационар, подлежат выписке не ранее чем через 5 дней с момента появления сыпи. Медперсонал, контактирующий с больным корью, обязан перед посещением бокса соблюдать все меры безопасности: быть привитыми либо иметь высокий защитный титр антител, обязательно ношение шапочки, перчаток, масок и специальной медицинской одежды.
После выписки из стационара либо лечения в условиях изоляции дома, больные подлежат обязательному диспансерному учету по месту прикрепления к поликлинике сроком на 1 месяц. Кратность обязательных контрольных обследований врачом составляет 1 раз в две недели.
Общеизвестно, что самым важным и эффективным способом профилактики кори является прививка. Главным и единственно правильным методом профилактики заболевания является активная иммунизация. Качественная вакцинация, проведенная по срокам Национального календаря прививок с соблюдением всех норм, и регулярная ревакцинация, нарастание защитных титров антител приводят к невозможности заражения инфекцией, а лица, привитые однократно, как правило, переносят легкую или атипичную форму заболевания [11, 12].
Вакцину прививают детям, не болевшим корью, с 12-месячного возраста. Ревакцинацию проводят однократно в 6 лет, перед поступлением в школу. Иммунизации против кори подлежат также подростки и взрослые до 35 лет, не болевшие, не привитые и привитые однократно, не имеющие сведений о профилактических прививках против кори. Продолжительность поствакцинального иммунитета до 8-10 лет [13]. Рекомендуется проводить каждые 10 лет ревакцинацию пациентам с низким титром защитных антител.
В Российской Федерации разрешено применение ЖКВ Рувакс («Авентис-Пастер», Франция), комплексной вакцины против кори, краснухи и паротита М-М-Р II («Мерк Шарп Доум», США), Приорикс («ГлаксоСмитКляйн», Англия) и др.
Пассивная профилактика кори у взрослых осуществляется введением иммуноглобулина, который получают из плазмы доноров. Для наибольшей эффективности препарат вводят не позднее чем через 72 часа после контакта с больным. Иммунизации против кори по эпидемическим показаниям подлежат лица, имевшие контакт с больным в течение первых 72 часов с момента выявления больного (при подозрении на заболевание), не болевшие корью ранее, не привитые, не имеющие сведений о прививках.
И. А. Иванова*, 1
Ж. Б. Понежева*, доктор медицинских наук
М. С. Козлова**
Е. Т. Вдовина**, кандидат медицинских наук
Н. А. Цветкова**, доктор медицинских наук, профессор
* ФБУН ЦНИИЭ Роспотребнадзора, Москва
** ГБУЗ ИКБ № 2 ДЗМ, Москва
Источник
Корь
Корь (лат. morbilli) — острое инфекционное вирусное заболевание с высоким уровнем восприимчивости (индекс контагиозности приближается к 100 %), которое характеризуется высокой температурой (до 40,5 °C), воспалением слизистых оболочек полости рта и верхних дыхательных путей, конъюнктивитом и характерной пятнисто-папулезной сыпью кожных покровов, общей интоксикацией.
Корь остаётся одной из основных причин смерти среди детей раннего возраста во всём мире. По оценкам, в 2011 году от кори умерло 158 тысяч человек, большинство из которых дети в возрасте до пяти лет[3].
Этиология
Возбудителем кори является РНК-вирус рода морбилливирусов, семейства парамиксовирусов, имеющий сферическую форму и диаметр 120-230 нм. Вирус состоит из нуклеокапсида — минус-нити РНК, трёх белков и внешней оболочки, образованной матричными белками (поверхностными гликопротеинами) двух типов — один из них гемагглютинин, другой «гантелеобразный» белок.
Вирус малоустойчив во внешней среде, быстро погибает вне человеческого организма от воздействия различных химических и физических факторов (облучение, кипячение, обработка дезинфицирующими средствами).
Есть гипотеза о происхождении вируса кори от вируса чумы крупного рогатого скота во время возникновения животноводства[4].
Несмотря на нестойкость к воздействию внешней среды, известны случаи распространения вируса на значительные расстояния с потоком воздуха по вентиляционной системе — в холодное время года в одном отдельно взятом здании. Ослабленные штаммы коревого вируса используются для производства живой противокоревой вакцины.
Распространение
Путь передачи инфекции — воздушно-капельный, вирус выделяется во внешнюю среду в большом количестве больным человеком со слизью во время кашля, чихания и т. д.
Источник инфекции — больной корью в любой форме, который заразен для окружающих с последних дней инкубационного периода (последние 2 дня) до 4-го дня высыпаний. С 5-го дня высыпаний больной считается незаразным.
Корью болеют преимущественно дети в возрасте 2-5 лет и значительно реже взрослые, не переболевшие этим заболеванием в детском возрасте. Новорожденные дети имеют колостральный иммунитет, переданный им от матерей, если те переболели корью ранее. Этот иммунитет сохраняется первые 3 месяца жизни. Встречаются случаи врожденной кори при трансплацентарном заражении вирусом плода от больной матери.
После перенесенного заболевания развивается стойкий иммунитет, повторное заболевание корью человека, без сопутствующей патологии иммунной системы, сомнительно, хотя и такие случаи описаны. Большинство случаев кори наблюдаются в зимне-весенний (декабрь-май) период с подъёмом заболеваемости каждые 2-4 года.
В настоящее время в странах, проводящих тотальную вакцинацию против кори, заболевание встречается в виде единичных случаев или мини-эпидемий (например, в 2013 году в Нидерландах[5]).
В 2017 году Роспотребнадзор сообщил о наблюдающемся эпидемическом подъёме заболеваемости корью в Европе. Случаи заболевания выявлены в 14 европейских странах, а общее число пострадавших составляет более 4000 человек.[6]
Патогенез и патологическая анатомия
Проникновение вируса в организм человека происходит через слизистую оболочку верхних дыхательных путей и далее с током крови (первичная виремия) вирус попадает в ретикулоэндотелиальную систему (лимфатические узлы) и поражает все виды белых кровяных клеток. С 3-го дня инкубационного периода в лимфоузлах, миндалинах, селезенке можно обнаружить типичные гигантские многоядерные клетки Warthin-Finkeldey с включениями в цитоплазме. После размножения в лимфатических узлах вирус снова попадает в кровь, развивается повторная (вторичная) вирусемия, с которой связано начало клинических проявлений болезни. Вирус кори подавляет деятельность иммунной системы (возможно непосредственное поражение Т-лимфоцитов), происходит снижение иммунитета и, как следствие, развитие тяжелых вторичных, бактериальных осложнений с преимущественной локализацией процессов в органах дыхания. Вирус, возможно, вызывает и временный гиповитаминоз витамина А.
Микроскопическая картина: слизистая дыхательных путей — отёк, полнокровие сосудов, очаги некроза, участки метаплазии эпителия, очаговая лимфогистиоцитарная инфильтрация в подслизистом слое. Ретикулоэндотелиальная система — клетки Warthin-Finkeldey. Кожа — изменения в сосочковом слое дермы в виде отёка, полнокровия сосудов, кровоизлияний с периваскулярной лимфогистиоцитарной инфильтрацией, фокусы некроза в эпидермисе.
Клиническая картина типичной кори

Пятна Бельского-Филатова-Коплика на внутренней поверхности щеки
Инкубационный период 8-14 дней (редко до 17 дней). Острое начало — подъём температуры до 38-40 °C, сухой кашель, насморк, светобоязнь, чихание, осиплость голоса, головная боль, отёк век и покраснение конъюнктивы, гиперемия зева и коревая энантема — красные пятна на твердом и мягком нёбе. На 2-й день болезни на слизистой щек в области моляров появляются мелкие белёсые пятнышки, окруженные узкой красной каймой — пятна Бельского-Филатова-Коплика — патогномоничные для кори. Коревая сыпь (экзантема) появляется на 4-5-й день болезни, сначала на лице, шее, за ушами, на следующий день на туловище и на 3-й день высыпания покрывают разгибательные поверхности рук и ног, включая пальцы. Сыпь состоит из мелких папул, окруженных пятном и склонных к слиянию (в этом её характерное отличие от краснухи, сыпь при которой не сливается).
Обратное развитие элементов сыпи начинается с 4-го дня высыпаний: температура нормализуется, сыпь темнеет, буреет, пигментируется, шелушится (в той же последовательности, что и высыпания). Пигментация сохраняется 1-1,5 недели.
Осложнения
При кори возможны осложнения, связанные с работой центральной нервной системы, дыхательной системы и желудочно-кишечного тракта, среди них: ларингит, круп (стеноз гортани), трахеобронхит, отит, первичная коревая пневмония, вторичная бактериальная пневмония, коревой энцефалит, гепатит, лимфаденит, мезентериальный лимфаденит. Довольно редкое позднее осложнение — подострый склерозирующий панэнцефалит[7].
Атипичная (ослабленная) корь
Наблюдается у привитых детей, детей получавших иммуноглобулин или препараты крови в инкубационный период, протекает легко, стадийность высыпаний нарушена, инкубационный период удлиняется до 21 дня.
Корь у взрослых
Наблюдается у молодых людей, не болевших корью раньше и, как правило, не привитых противокоревой вакциной. Протекает тяжело, часто с коревой пневмонией и бактериальными осложнениями.
Корь у больных иммунодефицитом
Имеет тяжёлое течение, часто заканчивается смертью.
Корь и аллергия
Существуют статистические исследования, показывающие, что корь защищает детей от развития аллергии [8][9][10]. Другие исследования не находят этого эффекта[11][12][13].
Лабораторные данные
Лимфопения, лейкопения, в случае бактериальных осложнений — лейкоцитоз, нейтрофилез. При коревом энцефалите — повышенное содержание лимфоцитов в спинномозговой жидкости. Через 1-2 дня после высыпаний повышается специфический IgM. Через 10 дней IgG. Для выявления специфических противокоревых антител используется реакция гемагглютинации. В ранние сроки болезни вирус обнаруживается методом иммунофлюоресценции.
Дифференциальный диагноз (ДД)
Грипп, вирусная инфекция Coxsackie, аденовирусная инфекция — при классической кори всегда определяются пятна Бельского-Филатова-Коплика; краснуха, скарлатина, синдром токсического шока, вызванного стафилококком, аллергическая и медикаментозная сыпь, синдром Кавасаки, синдром Стивенса - Джонсона, инфекционный мононуклеоз и другие болезни, о которых необходимо помнить при диагностике кори.
Лечение
Препаратов для специфического лечения кори не разработано.
Симптоматическое лечение включает отхаркивающие, муколитики, противовоспалительные аэрозоли для облегчения воспалительных процессов дыхательных путей.
Чтобы уменьшить лихорадку и боль, можно использовать ибупрофен или парацетамол. Детям, болеющим корью, не рекомендуется принимать аспирин, поскольку, согласно результатам некоторых исследований, аспирин может привести к развитию синдрома Рея[14]. Другие исследователи ставят под сомнение связь между развитием синдрома Рея и применением аспирина при лечении кори[15]. Тем не менее, большинство врачей рекомендуют воздержаться от использования аспирина для лечения кори и других заболеваний, сопровождающихся лихорадкой, у детей в возрасте до 16 лет[16].
Для снятия зуда на коже рекомендуются ежедневные ополаскивания тела и умывания раствором с порошком Деласкин (синтетический танин)[17].
Для промывания глаз во время болезни можно использовать раствор пищевой соды или крепкий чай. При конъюнктивите рекомендуют капли с антибиотиками (левомицитин 0,25 %, альбуцид 20 %).
Ротовую полость можно полоскать, используя настой ромашки, раствор хлоргексидина.
В случае развития пневмонии или других бактериальных осложнений при кори показаны антибиотики, в тяжёлых случаях крупа используются кортикостероиды.
Рибавирин показал[источник не указан 1157 дней] свою эффективность in vitro.
Всемирная организация здравоохранения рекомендует применение витамина А при лечении кори, с целью уменьшить риск смертности[18][19][20][21].
Профилактика
Ускоренные мероприятия по иммунизации оказали значительное воздействие на снижение смертности от кори. Глобальная смертность от кори снизилась на 73 % — с 548 000 случаев смерти в 2000 году до 145 700 случаев в 2013 году. Для обеспечения иммунитета и предотвращения вспышек болезни рекомендуются две дозы вакцины, так как примерно у 15 % вакцинированных детей после первой дозы иммунитет не вырабатывается[22].
Вакцина против кори очень эффективна[23]. После введения одной дозы 85 % детей девятимесячного возраста и 95 % детей двенадцатимесячного возраста получают иммунитет[24]. Почти все, у кого не развивается иммунитет после введения первой дозы, приобретают иммунитет после введения второй дозы[23].
При охвате вакцинации в какой-либо местности более 93 %, вспышек кори, как правило, больше не происходит, однако они могут вновь начаться при снижении охвата.[23].
Защитное действие вакцины длится много лет[23]. Остается неясным, становится ли она менее эффективной в течение длительного времени[23]. Кроме того, вакцина может защитить от заболевания при введении в течение нескольких дней после заражения[23].
Безопасность
Вакцина, как правило, безопасна, в том числе для пациентов с ВИЧ-инфекцией[23]. Побочные эффекты обычно слабо выражены и быстро проходят[23]. К ним относятся боль в месте инъекции или небольшой жар[23]. Зарегистрирован один случай анафилаксии на примерно сто тысяч вакцинаций[23]. Увеличения случаев синдрома Гийена-Барре, аутизма и воспалительных заболеваний кишечника не выявлено[23].
Лекарственная форма
Вакцина применяется самостоятельно или в комбинации с другими вакцинами, включая вакцину против краснухи, вакцину против паротита и вакцину против ветряной оспы (в составе комбинированных вакцин MMR и MMRV)[23]. Вакцина работает одинаково хорошо во всех лекарственных формах[23]. Всемирная организация здравоохранения рекомендует проведение вакцинации детям в возрасте девяти месяцев в тех регионах, где это заболевание является распространенным, и в возрасте двенадцати месяцев — в тех регионах, где заболевание встречается редко[23]. Это живая вакцина[23]. Вакцина производится в виде порошка, который необходимо смешивать непосредственно перед введением подкожно или внутримышечно[23]. Проверка эффективности вакцины осуществляется по анализу крови[23].
При случае болезни, всем непривитым контактным лицам старше 1 года проводится экстренная вакцинопрофилактика, при наличии противопоказаний вводится иммуноглобулин.
С целью создания активного иммунитета проводится плановая вакцинопрофилактика живой коревой вакциной (ЖКВ) в соответствии с календарём прививок, а также детям и взрослым при отсутствии у них противокоревых антител. Комплекс противоэпидемических мероприятий в очаге инфекции включает выявление источника инфекции, контактных, имевших факт безусловного или вероятного общения с больным, для установления границ очага.
Источник инфекции изолируется на весь заразный период (до 4-го дня высыпаний). Бывшие с ним в контакте дети и взрослые, работающие с детьми (за исключением лиц, ранее болевших корью, привитых, серопозитивных с титром противокоревых антител 1:5 и выше), подвергаются разобщению с другими детьми на 17 дней (при введении иммуноглобулина — 21 день).
Всем непривитым контактным лицам старше 1 года проводится экстренная вакцинопрофилактика, при наличии противопоказаний вводится иммуноглобулин.
Экстренная профилактика нормальным иммуноглобулином человека проводится в первые 5 дней после контакта детям от 3 до 12 мес. и беременным.
Желательно дифференцированное серологическое обследование с целью выявления серонегативных лиц с последующей вакцинацией ЖКВ или другими противокоревыми вакцинами. Вакцина против кори впервые была создана в 1966 году.
План ВОЗ по глобальной ликвидации кори
Мероприятия по борьбе с корью, предпринимаемые ВОЗ (массовая вакцинация), привели к снижению глобальной смертности от кори с 2000 по 2014 годы на 79 %, то есть почти в пять раз. К 2015 году планировалось снижение смертности от кори на 95 % (в 20 раз) по сравнению с 2000 годом, а к 2020 полностью ликвидировать корь (а также краснуху) по меньшей мере в пяти регионах ВОЗ[25].
См. также
- Краснуха
Примечания
- ↑ Disease Ontology release 2019-05-13 — 2019-05-13 — 2019.
- ↑ Monarch Disease Ontology release 2018-06-29sonu — 2018-06-29 — 2018.
- ↑ Всемирная организация здравоохранения: Корь. Информационный бюллетень № 286, Февраль 2013 г.
- ↑ Марк Реймерс. Новейшие эволюционные изменения в геноме человека. Дата обращения 8 января 2015.
- ↑ Причиной эпидемии кори в Нидерландах стали религиозные фундаменталисты, Лента.ру (12 сентября 2013). Дата обращения 28 января 2014.
- ↑ https://www.rospotrebnadzor.ru///news/news_details.php?ELEMENT_ID=8196
- ↑ RKI (Robert Koch Institut), Sentinel der Arbeitsgemeinschaft Masern (AGM) — aktuelle Ergebnisse, Epidemiologisches Bulletin, 37, 2000, 297
- ↑ Measles and atopy in Guinea-Bissau. [Lancet. 1996] - PubMed - NCBI
- ↑ Frequency of allergic d… [Allergol Immunopathol (Madr). 2006 Jul-Aug] - PubMed - NCBI
- ↑ Allergic disease and atopic sensitization in chil… [Pediatrics. 2009] - PubMed - NCBI
- ↑ Early atopic disease and early childhood immunizatio… [Allergy. 2008] - PubMed - NCBI
- ↑ Acute infections, infection pressure, and a… [Clin Exp Allergy. 2006] - PubMed - NCBI
- ↑ Age at childhood infections and risk of atopy
- ↑ Starko K. M., Ray C. G., Dominguez L. B., Stromberg W. L., Woodall D. F. Reye’s syndrome and salicylate use. (англ.) // Pediatrics. — 1980. — Vol. 66, no. 6. — P. 859-864. — PMID 7454476.
- ↑ Casteels-Van Daele M., Van Geet C., Wouters C., Eggermont E. Reye syndrome revisited: a descriptive term covering a group of heterogeneous disorders. (англ.) // European journal of pediatrics. — 2000. — Vol. 159, no. 9. — P. 641-648. — DOI:10.1007/PL00008399. — PMID 11014461.
- ↑ Schrör K. Aspirin and Reye syndrome: a review of the evidence. (англ.) // Paediatric drugs. — 2007. — Vol. 9, no. 3. — P. 195-204. — DOI:10.2165/00148581-200709030-00008. — PMID 17523700.
- ↑ Fölster-Holst R., Latussek E. Synthetic tannins in dermatology—a therapeutic option in a variety of pediatric dermatoses. (англ.) // Pediatric dermatology. — 2007. — Vol. 24, no. 3. — P. 296-301. — DOI:10.1111/j.1525-1470.2007.00406.x. — PMID 17542884.
- ↑ Strategies for reducing global measles mortality. (фр.) // Releve epidemiologique hebdomadaire / Section d’hygiene du Secretariat de la Societe des Nations = Weekly epidemiological record / Health Section of the Secretariat of the League of Nations. — 2000. — Vol. 75, no 50. — P. 411-416. — PMID 11189704.
- ↑ Huiming Y., Chaomin W., Meng M. Vitamin A for treating measles in children. (англ.) // The Cochrane database of systematic reviews. — 2005. — No. 4. — P. 001479. — DOI:10.1002/14651858.CD001479.pub3. — PMID 16235283.
- ↑ Measles vaccines: WHO position paper. (фр.) // Releve epidemiologique hebdomadaire / Section d’hygiene du Secretariat de la Societe des Nations = Weekly epidemiological record / Health Section of the Secretariat of the League of Nations. — 2009. — Vol. 84, no 35. — P. 349-360. — PMID 19714924.
- ↑ Moss W. J., Griffin D. E. Measles. (англ.) // Lancet. — 2012. — Vol. 379, no. 9811. — P. 153-164. — DOI:10.1016/S0140-6736(10)62352-5. — PMID 21855993.
- ↑ Measles Fact sheet N°286. who.int (November 2014). Дата обращения 4 февраля 2015.
- ↑ 1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 16 17 «Measles vaccines: WHO position paper» (PDF). Weekly epidemiological record. 84 (35): 349-60. 28 August 2009. PMID 19714924.
- ↑ Control, Centers for Disease. CDC health rmation for international travel 2014 the yellow book / Centers for Disease Control, Prevention. — 2014. — P. 250. — ISBN 9780199948505.
- ↑ Корь.. Информационный бюллетень N°286. ВОЗ (Март 2016 г.). Дата обращения 2 мая 2016.
Ссылки
На английском языке
- https://www.nlm.nih.gov/medlineplus/measles.html
- https://www.kidshealth.org/parent/infections/lung/measles.html
- https://www.nlm.nih.gov/medlineplus/ency/article/001569.htm
- https://www.cdc.gov/ncidod/diseases/subs/sub_measles.htm
- https://www.netdoctor.co.uk/diseases/facts/measles.htm
- Center for Disease Control and Prevention
На русском языке
- Руководство по лабораторной диагностике кори и краснухи (pdf). ВОЗ. Дата обращения 14 апреля 2016.
- Корь, учебный фильм
Литература
- Корь // Энциклопедический словарь Брокгауза и Ефрона : в 86 т. (82 т. и 4 доп.). — СПб., 1890-1907.
- Доброхотова А. И. Корь и борьба с ней. — М.: Медгиз, 1959. — 160, [20] с. — 20 000 экз. (в пер.)
- Справочник по инфекционным болезням у детей. Под редакцией профессора Л. А. Тришковой, доцента С. А. Богатырёвой. Киев
- Патологическая анатомия болезней плода и ребёнка. А. А. Биркун, В. В. Власюк, П. С. Гуревич, Б. С. Гусман и др.; Под ред. Т. Е. Ивановской, Л. В. Леоновой. Москва Медицина.
- Справочник по дифференциальной диагностике инфекционных болезней. Под редакцией профессора А. Ф. Фролова, профессора Б. Л. Угрюмова, д-ра мед. наук Е. К. Тринус. Киев
- Harrison’s Principles of Internal Medicine 14th edition — Measles (Rubeola) — Anne Gershon.
- Pathologia A.U.TH. Medical School, Thessaloniki Greece. Edition — professor M. Papadimitriou
- Руководство для участкового педиатра. С. Ш. Шамсиев, Н. П. Шабалов, Л. В. Эрман
Источник