Гнойный менингит у новорожденного последствия
Содержание статьи
Бактериальный менингит новорожденных
Бактериальный менингит новорожденных — это воспаление менингеальных оболочек, вызванное бактериальной инвазией. Признаки заболевания такие же, как и при сепсисе: раздражение центральной нервной системы (например, летаргия, судороги, рвота, раздражительность, ригидность затылочных мышц, набухший или выпуклый родничок) и аномалии черепных нервов. Диагноз ставится на основании результатов любмальной пункции. Лечение проводится с использованием антибиотиков.
Бактериальный менингит новорожденных возникает с частотой 2:10000 у доношенных детей и 2:1000 среди новорожденных с низкой массой тела при рождении, в основном заболевают мальчики. Данное заболевание выявляют примерно у 15% новорожденных с сепсисом, иногда развивается изолированно.
Основные возбудители:
Бактериальный менингит новорожденных наиболее часто является результатом бактериемии, развивающейся при неонатальном сепсисе; чем выше число колоний микроорганизмов при посеве из крови, тем выше риск заболевания менингитом. Бактериальный менингит новорожденных может развиться в результате поражения кожи головы, особенно при пороках, приводящих к сообщению поверхности кожи с субарахноидальным пространством, что предрасполагает к развитию тромбофлебита диплоических вен. Редко заболевание распространяется в ЦНС при развитии отита (например, среднего отита).
Клинические проявления
Часто четко выражены только симптомы, типичные для неонатального сепсиса (например, нестабильная температура, расстройство дыхания, желтуха, апноэ). Проявления со стороны центральной нервной системы (например, летаргия, судороги (особенно фокальные), рвота, раздражительность) более точно указывают на наличие неонатального бактериального менингита. Так называемая парадоксальная раздражительность, при которой объятия и утешение родителей скорее раздражают, а не утешают новорожденного, является более специфичной при диагностике. Набухший или выпуклый родничок выявляют примерно в 25% случаев, а ригидность в 15%. Чем младше пациент, тем реже встречаются эти признаки. Аномалии черепных нервов (особенно связанные с III, VI и VII нервами), также могут присутствовать.
Менингит, вызванный стрептококками группы В, может развиться в первые недели жизни, сопровождаясь раним сепсисом новорожденных, и часто первично проявляющийся в виде системного заболевания с выраженными признаками дыхательной недостаточности. Однако чаще менингит, вызванный стрептококками группы В, развивается по прошествии этого периода (наиболее часто в первые 3 месяца жизни) как изолированное заболевание, характеризующееся отсутствием предшествующих акушерских или перинатальных осложнений и наличием более четких признаков менингита (например, лихорадки, вялости, эпилептических припадков).
Вентрикулит часто сопровождает бактериальный менингит новорожденных, особенно когда вызван грамотрицательными кишечными бациллами. Возбудители, которые вызывают менингит вместе с тяжелым васкулитом, особенно C. diversus и Cronobacter (formerly Enterobacter) sakazakii, могут вызвать кисты и абсцессы. Pseudomonas aeruginosa, E. coli К1, и виды Serratia также могут вызвать абсцессы мозга. Ранними клиническими признаками абсцесса головного мозга являются повышение внутричерепного давления, обычно проявляющееся рвотой, выпуклый родничок, а иногда и увеличение размера головы. Ухудшение ранее стабильных новорожденных с менингитом выражается прогрессирующим повышением внутричерепного давления, вызванным абсцессом, гидроцефалией или разрывом абсцесса в систему желудочков мозга.
Определение количества клеток, глюкозы и белка, окрашивание по Граму и посев спинномозговой жидкости
ПЦР
Иногда ультрасонография или КТ, или МРТ головного мозга
Окончательный диагноз неонатальный бактериальный менингит устанавливают на основании исследования спинномозговой жидкости посредством спинномозговой пункции, которую нужно проводить всем новорожденным с подозрением на сепсис или менингит. Тем не менее, ЛП может быть тяжело провести у новорожденного, и есть некоторый риск возникновения гипоксии. Тяжелое клиническое состояние пациента (дыхательная недостаточность, шок, тромбоцитопения) делает проведение ЛП затруднительным. Если проведение ЛП откладывается, при наличии клинических признаков новорожденного следует рассматривать как имеющего менингит. Даже при улучшении клинического состояния наличие воспалительных клеток и аномальных уровней глюкозы и белка в СМЖ в течение нескольких дней после начала заболевания также дает нам право предположить наличие менингита. При проведении ЛП нужно использовать иглу с троакаром, чтобы избежать заноса частиц эпителия и последующего развития эпителиом.
СМЖ, даже если в ней отсутствуют кровь или клетки, следует исследовать культуральным методом. Примерно 15-35% новорожденных с отрицательными культуральными тестами с кровью имеют положительные результаты культуральных тестов со СМЖ. Если культуральное исследование СМЖ отрицательное, в случае подозрения на бактериальный менингит (например, если была возможность влияния на микроорганизмы предшествующим приемом антибиотиков) можно провести исследование СМЖ на наличие нескольких распространенных патогенных микроорганизмов с помощью мультиплексных ПЦР-панелей. ЛП повторяют через 24-48 ч при сомнительном клиническом ответе и через 72 ч при вовлечении грамотрицательных микроорганизмов (для подтверждения стерильности).
Повторные анализы СМЖ помогают определить продолжительность терапии и предсказать прогноз. Некоторые эксперты считают, что повторная ЛП в промежутке от 24 до 48 часов у новорожденных с менингитом, вызванным стрептококком группы В, имеет прогностическое значение. ЛП не нужно повторять в конце терапии, если отмечается положительная динамика в состоянии ребенка.
Нормальные показатели СМЖ противоречивы и частично зависят от возраста ребенка. В целом как у доношенных, так и у недоношенных новорожденных с менингитом в спинномозговой жидкости содержится ≤ 20 лейкоцитов/мкл (одна пятая из которых могут быть полиморфо-ядерными лейкоцитами). Содержание белка в спинномозговой жидкости при отсутствии менингита более изменчиво: доношенные дети содержат < 100 мг/дл, в то время как у недоношенных детей этот показатель составляет до 150 мг/дл. Содержание глюкозы в СМЖ при отсутствии менингита составляет 75% от значений в сыворотке крови, измеренных в то же время. Этот показатель может снижаться до 20-30 мг/дл (1,1-1,7 ммоль/л). Бактериальный менингит был диагностирован с помощью культурального исследования у новорожденных с нормальными показателям СМЖ, демонстрируя, что нормальные значения СМЖ не исключают диагноз менингита.
Вентрикулит у детей возникает в том случае, если антибактериальная терапия неэффективна. Диагноз вентрикулита ставят при наличии больше лейкоцитов при вентрикулярной пункции, чем при спинномозговой, при положительном окрашивании по Граму или по результатам культуральных тестов ликвора из желудочков, а также при повышенном давлении в желудочках мозга. При подозрении на вентрикулит или абсцесс мозга диагностике может помочь ультрасонография или МРТ, или КТ с контрастированием, расширенные желудочки также подтверждают наличие вентрикулита.
Без лечения смертность от бактериального менингита новорожденных приближается к 100%. При проведении лечения на прогноз влияет масса тела при рождении, тяжесть состояния ребенка и клинических проявлений. Уровень смертности среди новорожденных, которых лечили от бактериального менингита, составляет 5-20%. Микроорганизмы, вызывающие васкулит или абсцесс мозга (некротический менингит), могут обусловливать смертность до 75%. Неврологические осложнения (например, гидроцефалия, потеря слуха, умственная отсталость) развиваются у 20-50% выживших детей, имевших неблагоприятный прогноз вследствие того, что возбудителями были грамотрицательные кишечные бациллы.
Прогноз также частично зависит от числа микроорганизмов, выявленных в СМЖ на момент постановки диагноза. Продолжительность получения положительных результатов культуральных тестов СМЖ имеет прямую корреляцию с частотой осложнений. Обычно, культура СМЖ новорожденных с инфекцией, вызванной стрептококками группы B, становится стерильной в течение первых 24 ч антимикробной терапии. При менингите грамотрицательной этиологии культуральные тесты остаются положительными дольше — в среднем 2 дня.
Смертность при менингите, вызванном стрептококками группы B, значительно ниже, чем при раннем сепсисе, вызванном этими же возбудителями.
Эмпирически: ампициллин + гентамицин, цефотаксим или оба препарата с последующим определением специфической антибиотикочувствительности
Начальное эмпирическое лечение зависит от возраста пациента и по-прежнему обсуждается. Для новорожденных многие эксперты рекомендуют применять ампициллин с аминогликозидами (см. Таблицу рекомендованной дозировки некоторых аминогликозидов для новорожденных [Table ed Dosages of Select Aminoglycosides for Neonates]). При подозрении на менингит, вызванный грамотрицательным возбудителем, также добавляют цефалоспорины 3-го поколения (например, цефотаксим) пока результаты культурального исследования и чувствительности не будут доступны. Тем не менее, устойчивость может развиваться быстрее при регулярном применении цефотаксима для эмпирической терапии, а длительное использование цефалоспоринов 3-го поколения является фактором риска развития инвазивного кандидоза. Ампициллин активен в отношении стрептококков группы B, энтерококков и Listeria. Гентамицин обеспечивает синергизм в отношении этих организмов, а также лечит многие инфекции, вызванные грамотрицательной флорой. Цефалоспорины третьего поколения обладают достаточной активностью в отошении большинства грамотрицательных микроорганизмов.
Госпитализированные новорожденные, ранее получавшие антибиотики (например, при сепсисе с ранним началом), могут иметь резистентные микроорганизмы; грибковые заболевания могут также возникать после длительной госпитализации у новорожденных без врожденной инфекции. Больным новорожденным с внутрибольничной инфекцией необходимо сначала ввести ванкомицин (см. Таблица дозирования ванкомицина для новорожденных [Table Vancomycin Dosage for Neonates]) плюс аминогликозиды вместе с цефалоспоринами 3-го поколения или без них либо карбапенемами, активными в отношении Pseudomonas aeruginosa, такими как цефепим или меропенем, в зависимости от тяжести менингита.
Антибиотикотерапию корректируют после получения результатов культурального исследования СМЖ и данных о чувствительности микроорганизмов. Не следует использовать результаты окрашивания по Граму для сужения спектра действия, пока не станут известны результаты посева.
Рекомендованное стартовое лечение менингита, вызванного стрептококками группы Б (GBS meningitis), у новорожденных в возрасте < 1 недели, включает применение пенициллина G в дозе 100 000 единиц/кг внутривенно каждые 6 ч или ампициллина в дозе 100 мг/кг внутривенно каждые 8 ч для детей ≤ 7 дней или 75 мг/кг каждые 6 ч для детей > 7 дней. Кроме того, гентамицин назначается для достижения синергизма в дозе, соответствующей возрастной норме ({blank} Рекомендованные дозировки некоторых аминогликозидов для новорожденных). При выявлении клинического улучшения или стерильной СМЖ применение гентамицина можно прекратить.
При инфекциях, вызванных энтерококками или L. monocytogenes, лечение, как правило, состоит из ампициллина в комбинации с гентамицином в течение всего курса.
Менингит, вызванный грамотрицательными бактериями, трудно поддается лечению. При применении традиционной схемы ампициллина с аминогликозидами смертность может достигать 15-20% с высоким уровнем осложнений у выживших. Следует применить цефалоспорины 3-го поколения (например, цефотаксим) у новорожденных с доказанным грамотрицательным менингитом. При подозрении на наличие антибиотикорезистентности можно использовать аминогликозиды и цефалоспорины 3-го поколения или бета-лактамы широкого спектра (например, меропенем) до установления чувствительности.
Парентеральное введение препаратов при грамположительном менингите продолжают в течение как минимум 14 дней, а при тяжелом грамположительном или грамотрицательном менингите — как минимум 21 день. Внутрижелудочковое введение антибиотиков не рекомендуется.
Поскольку менингит может рассматриваться как часть продолжающегося неонатального сепсиса, для лечения этого заболевания у новорожденных также нужно применять дополнительные меры, используемые при лечении сепсиса у новорожденных. Глюкокортикоиды при лечении менингита у новорожденных не применяют. У пациентов следует четко отслеживать неврологические осложнения в течение раннего детства, в том числе нейросенсорную потерю слуха.
Наиболее распространенными причинами являются стрептококки группы В, E. coli, и L. monocytogenes.
Проявления часто неспецифические (например, нестабильность температуры, дыхательная недостаточность, желтуха, апноэ).
Хотя признаки со стороны ЦНС (например, летаргия, судороги, рвота, раздражительность) могут присутствовать, классические симптомы, такие как выпуклый родничок или его набухание и ригидность затылочных мышц не являются распространенными.
Культуральное исследование СМЖ имеет решающее значение, потому что некоторые новорожденные с менингитом имеют нормальные показатели в СМЖ (например, уровни лейкоцитов, белка и глюкозы).
Эмпирическое лечение начинают с применения ампициллина, гентамицина и цефотаксима, с последующим назначением препаратов в соответствии с результатами культурального исследования и тестирования на чувствительность.
Глюкокортикоиды при менингите у новорожденных не применяют.
Источник
Гнойный менингит (Бактериальный менингит)
Гнойный менингит — воспалительный процесс, возникающий в мягкой оболочке головного мозга при проникновении в нее гноеродных микроорганизмов (пневмококков, менингококков, стрептококков и пр.). Гнойный менингит характеризуется высокой температурой тела, интенсивной головной болью, тошнотой, рвотой, нарушениями со стороны черепно-мозговых нервов, ранним появлением менингеальных симптомов, гиперестезией, расстройством сознания, психомоторным возбуждением. Диагностировать гнойный менингит можно на основании типичной клинической картины и данных анализа цереброспинальной жидкости. Гнойный менингит является показанием к обязательному проведению антибиотикотерапии. Применяются противоотечные препараты, глюкокортикостероиды, транквилизаторы, противосудорожные средства и пр. симптоматическая терапия.
Общие сведения
Гнойный менингит — это воспаление мозговых оболочек (менингит), имеющее бактериальную этиологию. Гнойный менингит встречается с частотой 3,3 случаев на 100 тыс. населения. Заболеванию подвержены все возрастные категории, но наиболее часто гнойный менингит развивается у детей до 5 лет. Отмечено, что гнойный менингит часто возникает на фоне ослабленного состояния иммунной системы. Повышение заболеваемости наблюдается в зимне-весенний период. С начала 90-х годов прошлого века произошло существенное снижение заболеваемости гнойным менингитом, уменьшение числа летальных исходов и случаев развития тяжелых осложнений.
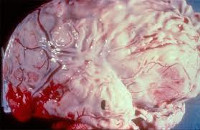
Гнойный менингит
Причины возникновения гнойного менингита
К развитию гнойного менингита может приводить не только менингококковая инфекция, но также пневмококки, гемофильная палочка и другие бактерии. Почти половина случаев гнойного менингита приходится на долю гемофильной палочки. В 20% причиной гнойного менингита является менингококк, в 13% случаев — пневмококк. У новорожденных гнойный менингит зачастую возникает в результате стрептококковой инфекции, сальмонеллеза или инфицирования кишечной палочкой.
В зависимости от механизма проникновения возбудителя в оболочки головного мозга в неврологии выделяют первичный и вторичный гнойный менингит. Первичный гнойный менингит развивается при гематогенном распространении возбудителя из полости носа или глотки, куда он попадает из внешней среды. Заражение происходит от больных лиц и носителей воздушно-капельным и контактным путем. Прямое инфицирование мозговых оболочек возможно при переломе черепа и открытой черепно-мозговой травме, открытых повреждениях сосцевидного отростка и придаточных пазух носа, недостаточно тщательном соблюдении правил асептики в ходе нейрохирургических вмешательств.
Вторичный гнойный менингит возникает на фоне имеющегося в организме первичного септического очага, инфекция из которого проникает в оболочки головного мозга. Контактное распространение гноеродных микроорганизмов может наблюдаться при абсцессе головного мозга, остеомиелите костей черепа, септическом синустромбозе. Гематогенное и лимфогенное распространение возбудителя возможно из инфекционного очага любой локализации, но наиболее часто происходит при длительно протекающих инфекциях лор-органов (остром среднем отите, хроническом гнойном среднем отите, синуситах).
Проникновению возбудителей гнойного менингита через гематоэнцефалический барьер способствует ослабленное состояние иммунной системы организма, которое может быть вызвано частыми ОРВИ, гиповитаминозом, перенесенным стрессом, физическими перегрузками, резкой сменой климата.
Классификация гнойного менингита
В зависимости от тяжести клинических проявлений гнойный менингит классифицируется на легкую, среднетяжелую и тяжелую формы. Тяжелые формы заболевания наблюдаются в основном на фоне резкого снижения иммунитета и у пациентов с удаленной селезенкой.
По особенностям течения выделяют молниеносный, абортивный, острый и рецидивирующий гнойный менингит. Наиболее часто встречается острый гнойный менингит с типичными общемозговыми и оболочечными симптомами. Молниеносное течение гнойного менингита с первых часов заболевания характеризуется быстрым нарастанием отека головного мозга, приводящего к нарушению сознания и витальных функций. Абортивный вариант отличается стертой клинической картиной, в которой на первый план выходят симптомы интоксикации. Рецидивирующий гнойный менингит может наблюдаться при недостаточном или запоздалом лечении острой формы заболевания, а также при наличии в организме хронического очага гнойной инфекции.
Симптомы гнойного менингита
Инкубационный период первичного гнойного менингита в среднем длится от 2 до 5 суток. Типично острое начало с резкого повышения температуры тела до 39-40°С, сильного озноба, интенсивной и нарастающей головной боли, тошноты и многократной рвоты. Могут наблюдаться психомоторное возбуждение, бред, нарушения сознания. В 40% случаев гнойный менингит протекает с судорожным синдромом. Специфичные для менингита оболочечные симптомы (симптом Кернига, Брудзинского, Гийена, ригидность затылочных мышц) выражены с первых часов заболевания и усиливаются на 2-3-й день. Типичны выраженная гиперестезия и снижение брюшных рефлексов на фоне общего повышения глубоких рефлексов. Возможно появление диффузной сыпи геморрагического характера.
Очаговая симптоматика, сопровождающая гнойный менингит, чаще всего заключается в нарушении функций различных черепно-мозговых нервов. Наиболее часто наблюдается поражение глазодвигательных нервов, приводящее к двоению, развитию косоглазия, опущению верхнего века и появлению разницы в размере зрачков (анизокории). Реже отмечается неврит лицевого нерва, поражение тройничного нерва, расстройство функции зрительного нерва (выпадение полей зрения, снижение остроты зрения) и преддверно-улиткового нерва (прогрессирующая тугоухость). Более тяжелая очаговая симптоматика свидетельствует о распространении воспалительных изменений на вещество головного мозга или о развитии сосудистых нарушений по типу ишемического инсульта, обусловленных васкулитом, рефлекторным спазмом или тромбозом сосудов головного мозга.
При переходе воспалительного процесса на вещество мозга говорят о развитии менингоэнцефалита. При этом гнойный менингит протекает с присоединением характерной для энцефалита очаговой симптоматики в виде парезов и параличей, нарушений речи, изменений чувствительности, появления патологических рефлексов, повышения мышечного тонуса. Возможны гиперкинезы, галлюцинаторный синдром, нарушения сна, вестибулярная атаксия, расстройства поведенческих реакций и памяти. Распространение гнойного процесса на желудочки мозга с развитием вентрикулита проявляется спастическими приступами по типу горметонии, сгибательными контрактурами рук и разгибательными ног.
Осложнения гнойного менингита
Ранним и грозным осложнением, которым может сопровождаться гнойный менингит, является отек головного мозга, приводящий к сдавлению мозгового ствола с расположенными в нем жизненно важными центрами. Острый отек головного мозга, как правило, возникает на 2-3-й день заболевания, при молниеносной форме — в первые часы. Клинически он проявляется двигательным беспокойством, нарушением сознания, расстройством дыхания и нарушениями со стороны сердечно-сосудистой системы (тахикардия и артериальная гипертензия, в терминальной стадии сменяющиеся брадикардией и артериальной гипотонией).
Среди прочих осложнений гнойного менингита могут наблюдаться: септический шок, надпочечниковая недостаточность, субдуральная эмпиема, пневмония, инфекционный эндокардит, пиелонефрит, цистит, септический панофтальмит и др.
Диагностика гнойного менингита
Типичные клинические признаки, наличие менингеальных симптомов и очаговой неврологической симптоматики в виде поражения черепно-мозговых нервов, как правило, позволяют неврологу предположить у пациента гнойный менингит. Более затруднительна диагностика в случаях, когда гнойный менингит имеет абортивное течение или возникает вторично на фоне симптомов существующего септического очага другой локализации. Чтобы подтвердить гнойный менингит необходимо произвести люмбальную пункцию, в ходе которой выявляется повышенное давление ликвора, его помутнение или опалесцирующая окраска. Последующее исследование цереброспинальной жидкости определяет увеличенное содержание белка и клеточных элементов (в основном за счет нейтрофилов). Выявление возбудителя производится в ходе микроскопии мазков цереброспинальной жидкости и при ее посеве на питательные среды.
С диагностической целью производят также анализ крови и отделяемого элементов кожной сыпи. При предположении о вторичном характере гнойного менингита проводятся дополнительные обследования, направленные на поиск первичного инфекционного очага: консультация отоларинголога, пульмонолога, терапевта; рентгенография околоносовых пазух, отоскопия, рентгенография легких.
Дифференцировать гнойный менингит необходимо от вирусного менингита, субарахноидального кровоизлияния, явлений менингизма при других инфекционных заболеваниях (сыпном тифе, лептоспирозе, тяжелых формах гриппа и др.).
Лечение гнойного менингита
Все имеющие гнойный менингит пациенты подлежат лечению в условиях стационара. Таким больным должна быть неотложно проведена люмбальная пункция и бактериоскопическое исследование ликвора. Сразу же после установления этиологии менингита пациенту назначается антибиотикотерапия. В большинстве случаев она представляет собой сочетание ампициллина с препаратами цефалоспоринового ряда (цефтриаксоном, цефотаксимом, цефтазидимом). При гнойном менингите неустановленной этиологии стартовая терапия заключается во внутримышечном введении аминогликозидов (канамицина, гентамицина) или их комбинации с ампициллином. Тяжело протекающий гнойный менингит может потребовать внутривенного или интратекального введения антибиотиков.
С целью уменьшения гидроцефалии и отека мозга при гнойном менингите назначают дегидратационную терапию (фуросемид, маннитол). Патогенетическое лечение гнойного менингита также включает применение глюкокортикостероидных препаратов (дексаметазона, преднизолона), дозы которых зависят от тяжести заболевания. Наряду с этим производится необходимая симптоматическая терапия. При нарушениях сна назначаются транквилизаторы; для купирования психомоторного возбуждения и судорог — литические смеси (хлорпромазин, дифенгидрамин, тримеперидина), диазепам, вальпроевая кислота; при гиповолемии и развитии инфекционно-токсического шока проводится инфузионная терапия.
В восстановительном периоде после перенесенной острой фазы гнойного менингита рекомендован прием ноотропных и нейропротекторных препаратов, витаминотерапия и общеукрепляющее лечение. Лечение пациентов, имеющих вторичный гнойный менингит, должно включать ликвидацию первичного септического очага, в том числе и путем хирургического вмешательства (санирующая операция при среднем отите, фронтотомия, этмоидотомия, сфенотомия, удаление внутримозгового абсцесса и т. п.).
Прогноз гнойного менингита
По некоторым данным в 14% случаев гнойный менингит приводит к летальному исходу. Однако при своевременно начатом и корректно проведенном лечении гнойный менингит имеет в основном благоприятный прогноз. После перенесенного менингита может наблюдаться астения, ликворно-динамические нарушения, нейросенсорная тугоухость, отдельные слабо выраженные очаговые симптомы. Тяжелые последствия гнойного менингита (гидроцефалия, амавроз, глухота, деменция, эпилепсия) в наше время являются редкостью.
Профилактика гнойного менингита
На сегодняшний день наиболее эффективным способом, позволяющим предупредить гнойный менингит, является вакцинация. Прививки проводится против основных возбудителей гнойного менингита: гемофильной палочки, менинго- и пневмококков. В России эти вакцины не считаются обязательными и вводятся по показаниям или по желанию пациентов.
Вакцинация против гемофильной инфекции проводится в основном детям в возрасте от 3 месяцев до 5 лет и людям, страдающим иммунодефицитными состояниями в результате ВИЧ-инфекции, проведения иммуносупрессивной терапии онкозаболеваний, удаления тимуса или селезенки и т. п. Вакцинация против менингококковой инфекции рекомендована детям после 18 месяцев и взрослым. Детям до 18 месяцев вакцинация проводится по эпидемическим показаниям (например, если менингококковый гнойный менингит диагностирован у одного из членов семьи). В регионах, опасных по менингококковому гнойному менингиту, вакцинация должна проводиться пациентам с иммунодефицитом и людям, имеющим анатомические дефекты черепа. Вакцинация против пневмококковой инфекции показана часто болеющим детям, пациентам с частыми пневмониями и отитами, в случаях пониженного иммунитета.
Источник