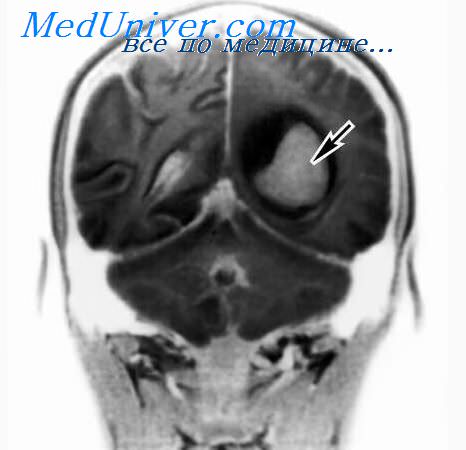
Гнойный менингит человек в коме
Содержание статьи
Менингеальная кома
Белкин Андрей Августович
Директор ООО «Клиника Института Мозга», д.м.н., профессор кафедры физической и реабилитационной медицины Уральского государственного медицинского Университета, председатель Наблюдательного Совета АНО «Клинический Институт Мозга».
Пинчук Елена Анатольевна
Заместитель главного врача по лечебной работе, кмн, врач-невролог, врач физической и реабилитационной медицины
Липовка Надежда Сергеевна
Заведующий отделением медицинской реабилитации, врач физической и реабилитационной медицины, врач-невролог
Менингеальная кома возникает как острое осложнение любого инфекционно-воспалительного процесса протекающего в центральной нервной системе. К менингеальной коме может привести наличие у больного энцефалита или менингита. Инфекционное поражение головного мозга приводит к нарушению большинства его функций.
Клиническая картина и симптомы
Основным симптомом при развитии менингеальной комы является ригидность мышц затылка и патологические менингеальные признаки. При исследовании спинномозговой жидкости при цитологическом исследовании выявляется большое количество лейкоцитов и бактерий. Что говорит о бактериальном поражении мозга. Непосредственно перед утратой сознания больного беспокоит сильная и мучительная головная боль, резь в глазах. Больной адинамичен и малоконтактен. У пациента возможно возникновение рвоты неприносящей облегчения, при развитии отёка головного мозга. При отсутствии помощи кома становится глубокой и приводит к нарушению дыхания, и резкому снижению артериального давления.
Причины менингеальной комы
Менингеальная кома является самым опасным осложнением инфекционных заболеваний мозга. Поражение центральной нервной системы может быть вирусной и бактериальной этиологии. При развитии воспалительного процесса в головном мозге происходит его отекание и появляется гиперпродукция ликвора, что ведёт за собой к увеличению внитричерепного давления и сдавлению структур головного мозга. Это состояние приводит к нарушению деятельности корковых структур, а затем и подкорковых ядер.
Лечение
Такой пациент обязательно должен находиться в отделении интенсивной терапии. При бактериальной природе менингита или энцефалита проводят массивную антибактериальную терапию. Для купирования отёка головного мозга применяют форсированный диурез, в самых серьёзных случаях проводят люмбальную пункцию. Клинический Институт Мозга проводит лечение пострадавших от менингеальной комы. На базе Центра работают специалисты с внушительным опытом лечения данного патологического состояния.
Первая помощь
При выявлении пострадавшего из-за менингеальной комы обязательно вызовите скорую помощь и не покидайте больного до приезда специалистов. Придайте больному горизонтальное положение, однако головной конец немного приподнимите. Обязательно осуществляйте постоянный контроль за дыхательной и сердечнососудистой деятельностью. Каждые несколько минут проверяйте пульс на лучевых или сонных артериях, а также проверяйте дыхание пострадавшего. К сожалению, при возникновении коматозного состояния пациент нуждается в специализированной помощи, и сделать что-либо без специальных препаратов не представляется возможным.
Осложнения при менингеальной коме
К осложнениям менингеальной комы можно отнести необратимые нарушения работы структур головного мозга. При неосуществлении декомпрессии головного мозга. Пострадавший может погибнуть из-за избыточного внутричерепного давления из-за вклинения ствола головного мозга в большое затылочное отверстие.
Клинический институт мозга
Рейтинг: 4/5 — 3 голосов
Программы:
Другие статьи по теме:
Источник
енингеальная кома. Кома при абсцессе мозга.
Менингеальная кома. Кома при абсцессе мозга.При менингеальной коме ведущими симптомами являются ригидность затылка и другие менингеальные признаки. Диагноз выясняют данные люмбальной пункции. При наличии воспалительного ликвора имеется одна из форм менингита. При кровянистом ликворе речь идет о прорыве в желудочки при кровоизлияниях в мозг различного происхождения, геморрагическом лептоменингите, включая аневризмы общей сонной артерии, или о внутреннем геморрагическом пахименингите. Чрезвычайно редки изолированные кровоизлияния в мозг при общих геморрагических диатезах. Коматозные состояния вследствие внутримозговых процессов наблюдаются при опухолях мозга, абсцессе, тромбозе мозгового синуса, энцефалитах. Если причина коматозного состояния неясна, всегда надо искать типичные для опухолевого процесса симптомы повышения внутричерепного давления. Анамнестически имеются указания на «церебральную» рвоту; жестокие головные боли, как правило, могут быть прослежены на протяжении длительного времени. Головная боль описывается то как постоянная, то как ремиттирующе-обостряющаяся или также мигренеподобная. Она отличается особой интенсивностью и иногда диффузна, а иногда локализована в области затылка или лба. У некоматозных больных боли при поколачивании и надавливании на череп могут дать указания на локализацию процесса (Bing). Рентгенологически имеются различные симптомы повышенного внутричерепного давления. Venae diploicae расширены. Турецкое седло может быть расширено, причем клиновидные отростки и спинка седла могут быть разрушены, даже если патологический процесс локализуется и не в области гипофиза. Такого рода изменения турецкого седла вследствие повышения давления могут наблюдаться и в качестве отдаленных последствий. Обызвествления отмечаются при олигодендроглиомах, причем их не следует смешивать с очень частыми обызвествлениями эпифиза, а также менингеальных оболочек, falx cerebri и plexus chorioidei. Изменения самих костей черепа (выбухания, истончение или при опухолях твердой мозговой оболочки утолщения) отмечаются лишь в небольшом проценте случаев опухолей мозга. С помощью доступной только специалистам энцефалографии могут быть распознаны местные изменения формы желудочков мозга, что делает этот метод исключительно ценным.
Застойные соски развиваются по меньшей мере в 75% опухолей большого мозга и в 90% случаев опухолей мозжечка, что придает особое диагностическое значение этому методу исследования, доступному каждому врачу. Границы сосков нечетко очерчены и представляются увеличенными, на периферии появляется тонкая радиальная исчерченность, переходящая также на ретину, физиологическая экскавация сглажена, калибр сосудов изменен (вены расширены, артерии сужены). Меньшую диагностическую ценность представляют данные о состоянии пульса и дыхания. Напряженного пульса и брадикардии до 40 в минуту часто не бывает или в терминальной стадии она сменяется тахикардией. Чейн-стоксово дыхание наблюдается и при коматозных состояниях иного происхождения. Если имеется подозрение, что повышение внутричерепного давления обусловлено опухолевым процессом с локализацией в задней черепной ямке, ни при каких обстоятельствах нельзя проводить люмбальной пункции для подтверждения диагноза, так как при этом возможно опасное для жизни повреждение продолговатого мозга. Диагноз абсцесса мозга может представлять исключительные трудности. Общие проявления очень сходны с таковыми при опухолях мозга, однако застойные соски наблюдаются значительно реже, а повышение температуры и лейкоцитоз чаще. Однако при выраженной инкапсуляции процесса общие воспалительные симптомы могут полностью отсутствовать. Следует помнить, что абсцесс мозга часто развивается per continuit a t e m после поражений среднего уха, нагноений лобных пазух, травм черепа и метастатически при абсцессах легких, бронхоэктазах (в половине случаев), затяжном септическом эндокардите (Liithy) и грибковых заболеваниях. О тромбозе мозгового синуса следует подумать, если после тяжелого общего заболевания, прежде всего инфекционного характера, внезапно появляются жестокие головные боли, затуманенное сознание, потрясающие ознобы и локальные признаки застоя в виде отечности век и выпячивания глазных яблок. Из энцефалитов потеря сознания чаще обусловливается негнойными формами. Верхний геморрагический полиоэнцефалит (Wernicke) поражает почти исключительно тяжелых алкоголиков и в течение нескольких недель приводит к смерти. Наряду с внезапно возникающими общими проявлениями, (головная боль, головокружение, рвота, затуманенность сознания и состояние возбуждения) характерным симптомом является полная офтальмоплегия. Острый геморрагический энцефалит у взрослых (Strumpell) развивается вторично при острых инфекционных заболеваниях (скарлатина, менингит, пневмония, брюшной тиф, эпидемический паротит, грипп и т. д.), реже первично (аутохтонно), также и у беременных. Клиническая картина характеризуется высокой температурой, сильными головными болями, гемиплегией, потерей сознания; прогноз крайне плохой. Диагноз комы после травматического повреждения мозга может представить значительные затруднения также и для терапевтов, если необходимо решить, обусловлена ли наступившая после травмы головы кома исключительно травмой или в основе ее лежат и другие факторы (например, первично развившийся апоплексический инсульт, который уже и обусловил травму). Учебное видео степени нарушения сознания и шкала комы ГлазгоСкачать данное видео и просмотреть с другого видеохостинга можно на странице: Здесь. — Также рекомендуем «Кома при сотрясении мозга. Комы при нарушениях обмена веществ.» Оглавление темы «Причины комы. Нарушения водно-солевого обмена.»: 1. Церебральная кома. Причины церебральной комы. 2. Менингеальная кома. Кома при абсцессе мозга. 3. Кома при сотрясении мозга. Комы при нарушениях обмена веществ. 4. Сбор анамнеза при коме. Клинические проявления комы. 5. Лабораторные исследования при коме. Нарушения водно-электролитного обмена. 6. Взаимные влияния воды и электролитов. Изменения концентрации водородных ионов. 7. Щелочной резерв. Буферные системы. 8. Симптомы ацидоза и алкалоза. Клиника ацидоза и алкалоза. 9. Почечный ацидоз. Причины респираторного алкалоза. 10. Причины метаболического алкалоза. Дефицит воды — дегидратация. |
Источник
Кома при менингите
Кома при менингите. Развивается при воспалении (преимущественно гнойном) мягкой и паутинной оболочек различной этиологии (менингококк, пневмококк, стафилококк, стрептококк, гемофильная палочка Афанасьева — Пфейффера и др.). В патогенезе комы основную роль играют воспалительные изменения в оболочках, их отек, ликвородинамические и гемодинамические нарушения, отек мозга с дислокацией ствола, повышение температуры тела до 39 — 41 °С, нередко — ДВС-синдром. Характерно острое развитие комы на фоне гипертермии, общего недомогания, сонливости, тактильной, оптической и акустической гиперестезии, сильной головной боли и повторной рвоты. Обращает на себя внимание поза больного: голова запрокинута, нижние конечности согнуты в коленных и тазобедренных суставах. Нередко наблюдаются кожная сыпь, брадикардия, симптомы Кернига и Брудзинского, ригидность мышц затылка, патологические рефлексы, поражаются черепные нервы. Развиваются генерализованные и парциальные судорожные припадки. Нарастает нарушение сознания вплоть до комы.
При люмбальной пункции обнаруживают повышение давления спинномозговой жидкости, высокий плеоцитоз (нейтрофильный при гнойном менингите, лимфоцитарный — при серозном), повышение содержания белка. Нередко определяют изменение содержания глюкозы и хлоридов. Изменения на глазном дне свидетельствуют о развитии неврита зрительного нерва.
Неотложная помощь. Больного госпитализируют в палату интенсивной терапии или в реанимационное отделение инфекционной больницы. При гнойном менингите после внутрикожной пробы внутримышечно или внутривенно вводят большие дозы бензилпенициллина — по 3 000 000 — б 000 000 ЕД каждые 3 ч (суточная доза до 32 000 000 — 48 000 000 ЕД). При очень тяжелом состоянии больного допускается эндолюмбальное введение натриевой соли бензилпенициллина от 5000 ЕД до 50 000 ЕД в стерильном изотоническом растворе натрия хлорида из расчета 10 000 ЕД на 1 мл растворителя; предварительно извлекают соответствующее количество спинномозговой жидкости. При эндолюмбальном введении 1/3 объема 10-граммового шприца наполняют раствором пенициллина и 1/3 — воздухом. При непереносимости бензилпенициллина используют другие антибиотики (левомицетина сукцинат натрия по 75 — 100 мг/кг массы тела в сутки внутривенно или клафоран по 1 — 2 г внутривенно через каждые 4 ч в течение 6 — 8 дней), после чего делают контрольное исследование ликвора. В случае непереносимости антибиотиков при гнойном менингите допустимо назначение сульфаниламидных препаратов пролонгированного действия — сульфамонометоксина и сульфадиметоксина. Патогенетическая терапия включает назначение реополиглюкина — по 100 — 400 мл, изотонического раствора натрия хлорида — по 400 — 800 мл в сутки, 5% раствора глюкозы — по 500 мл. Общее количество вводимой жидкости не должно превышать 40 — 50 мл/кг в сутки.
С первых часов проводят противоотечную терапию: назначают 10 — 20% раствор маннита (0,5 -1,5 г сухого вещества на 1 кг массы тела больного), фуросемид — по 2 мл 1 % раствора внутримышечно или внутривенно 2 — 3 раза в сутки, преднизолон — по 1 мг/кг в сутки или гидрокортизон — по 3 — 5 мг/кг в сутки. При сверхостром менингококковом сепсисе нередко развивается синдром Уотерхауса-Фридериксена (острая недостаточность коркового вещества надпочечников), характеризующийся снижением артериального давления, коллапсом, нитевидным пульсом, тахикардией, цианозом, угнетением дыхания. Кроме этиотропной и патогенетической терапии таким больным проводят комплекс реанимационных мероприятий. Вводят глюкокортикоиды: гидрокортизон — по 5 — 75 мг/кг и преднизолон — по 15 — 30 мг/кг, дексаметазон — по 3 — 8 мг/кг внутривенно капельно с перфузионными жидкостями (реополиглюкин, 100 мл 20% раствора альбумина). Одновременно осуществляют коррекцию электролитного баланса и кислотно-основного состояния крови. При необходимости проводят ИВЛ. При герпетическом менингите и менингоэнцефалите немедленно начинают капельное внутривенное введение зовиракса (виролекса) — по 15 — 30 мг/кг в сутки в течение 8 — 20 дней в зависимости от степени тяжести процесса, дезоксирибонуклеазу — по 30 мг внутримышечно до 6 раз в сутки.
При гриппозном, парагриппозном, паротитном, энтеровирусном менингите внутримышечно вводят рибонуклеазу — по 30 мг б раз в сутки. Антибиотики на вирусы не действуют и их назначение оправдано при наличии хронических очагов гнойной инфекции. Одновременно проводят патогенетическую терапию.
Источник
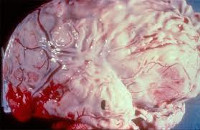
Гнойный менингит (Бактериальный менингит)
Гнойный менингит — воспалительный процесс, возникающий в мягкой оболочке головного мозга при проникновении в нее гноеродных микроорганизмов (пневмококков, менингококков, стрептококков и пр.). Гнойный менингит характеризуется высокой температурой тела, интенсивной головной болью, тошнотой, рвотой, нарушениями со стороны черепно-мозговых нервов, ранним появлением менингеальных симптомов, гиперестезией, расстройством сознания, психомоторным возбуждением. Диагностировать гнойный менингит можно на основании типичной клинической картины и данных анализа цереброспинальной жидкости. Гнойный менингит является показанием к обязательному проведению антибиотикотерапии. Применяются противоотечные препараты, глюкокортикостероиды, транквилизаторы, противосудорожные средства и пр. симптоматическая терапия.
Общие сведения
Гнойный менингит — это воспаление мозговых оболочек (менингит), имеющее бактериальную этиологию. Гнойный менингит встречается с частотой 3,3 случаев на 100 тыс. населения. Заболеванию подвержены все возрастные категории, но наиболее часто гнойный менингит развивается у детей до 5 лет. Отмечено, что гнойный менингит часто возникает на фоне ослабленного состояния иммунной системы. Повышение заболеваемости наблюдается в зимне-весенний период. С начала 90-х годов прошлого века произошло существенное снижение заболеваемости гнойным менингитом, уменьшение числа летальных исходов и случаев развития тяжелых осложнений.
Гнойный менингит
Причины возникновения гнойного менингита
К развитию гнойного менингита может приводить не только менингококковая инфекция, но также пневмококки, гемофильная палочка и другие бактерии. Почти половина случаев гнойного менингита приходится на долю гемофильной палочки. В 20% причиной гнойного менингита является менингококк, в 13% случаев — пневмококк. У новорожденных гнойный менингит зачастую возникает в результате стрептококковой инфекции, сальмонеллеза или инфицирования кишечной палочкой.
В зависимости от механизма проникновения возбудителя в оболочки головного мозга в неврологии выделяют первичный и вторичный гнойный менингит. Первичный гнойный менингит развивается при гематогенном распространении возбудителя из полости носа или глотки, куда он попадает из внешней среды. Заражение происходит от больных лиц и носителей воздушно-капельным и контактным путем. Прямое инфицирование мозговых оболочек возможно при переломе черепа и открытой черепно-мозговой травме, открытых повреждениях сосцевидного отростка и придаточных пазух носа, недостаточно тщательном соблюдении правил асептики в ходе нейрохирургических вмешательств.
Вторичный гнойный менингит возникает на фоне имеющегося в организме первичного септического очага, инфекция из которого проникает в оболочки головного мозга. Контактное распространение гноеродных микроорганизмов может наблюдаться при абсцессе головного мозга, остеомиелите костей черепа, септическом синустромбозе. Гематогенное и лимфогенное распространение возбудителя возможно из инфекционного очага любой локализации, но наиболее часто происходит при длительно протекающих инфекциях лор-органов (остром среднем отите, хроническом гнойном среднем отите, синуситах).
Проникновению возбудителей гнойного менингита через гематоэнцефалический барьер способствует ослабленное состояние иммунной системы организма, которое может быть вызвано частыми ОРВИ, гиповитаминозом, перенесенным стрессом, физическими перегрузками, резкой сменой климата.
Классификация гнойного менингита
В зависимости от тяжести клинических проявлений гнойный менингит классифицируется на легкую, среднетяжелую и тяжелую формы. Тяжелые формы заболевания наблюдаются в основном на фоне резкого снижения иммунитета и у пациентов с удаленной селезенкой.
По особенностям течения выделяют молниеносный, абортивный, острый и рецидивирующий гнойный менингит. Наиболее часто встречается острый гнойный менингит с типичными общемозговыми и оболочечными симптомами. Молниеносное течение гнойного менингита с первых часов заболевания характеризуется быстрым нарастанием отека головного мозга, приводящего к нарушению сознания и витальных функций. Абортивный вариант отличается стертой клинической картиной, в которой на первый план выходят симптомы интоксикации. Рецидивирующий гнойный менингит может наблюдаться при недостаточном или запоздалом лечении острой формы заболевания, а также при наличии в организме хронического очага гнойной инфекции.
Симптомы гнойного менингита
Инкубационный период первичного гнойного менингита в среднем длится от 2 до 5 суток. Типично острое начало с резкого повышения температуры тела до 39-40°С, сильного озноба, интенсивной и нарастающей головной боли, тошноты и многократной рвоты. Могут наблюдаться психомоторное возбуждение, бред, нарушения сознания. В 40% случаев гнойный менингит протекает с судорожным синдромом. Специфичные для менингита оболочечные симптомы (симптом Кернига, Брудзинского, Гийена, ригидность затылочных мышц) выражены с первых часов заболевания и усиливаются на 2-3-й день. Типичны выраженная гиперестезия и снижение брюшных рефлексов на фоне общего повышения глубоких рефлексов. Возможно появление диффузной сыпи геморрагического характера.
Очаговая симптоматика, сопровождающая гнойный менингит, чаще всего заключается в нарушении функций различных черепно-мозговых нервов. Наиболее часто наблюдается поражение глазодвигательных нервов, приводящее к двоению, развитию косоглазия, опущению верхнего века и появлению разницы в размере зрачков (анизокории). Реже отмечается неврит лицевого нерва, поражение тройничного нерва, расстройство функции зрительного нерва (выпадение полей зрения, снижение остроты зрения) и преддверно-улиткового нерва (прогрессирующая тугоухость). Более тяжелая очаговая симптоматика свидетельствует о распространении воспалительных изменений на вещество головного мозга или о развитии сосудистых нарушений по типу ишемического инсульта, обусловленных васкулитом, рефлекторным спазмом или тромбозом сосудов головного мозга.
При переходе воспалительного процесса на вещество мозга говорят о развитии менингоэнцефалита. При этом гнойный менингит протекает с присоединением характерной для энцефалита очаговой симптоматики в виде парезов и параличей, нарушений речи, изменений чувствительности, появления патологических рефлексов, повышения мышечного тонуса. Возможны гиперкинезы, галлюцинаторный синдром, нарушения сна, вестибулярная атаксия, расстройства поведенческих реакций и памяти. Распространение гнойного процесса на желудочки мозга с развитием вентрикулита проявляется спастическими приступами по типу горметонии, сгибательными контрактурами рук и разгибательными ног.
Осложнения гнойного менингита
Ранним и грозным осложнением, которым может сопровождаться гнойный менингит, является отек головного мозга, приводящий к сдавлению мозгового ствола с расположенными в нем жизненно важными центрами. Острый отек головного мозга, как правило, возникает на 2-3-й день заболевания, при молниеносной форме — в первые часы. Клинически он проявляется двигательным беспокойством, нарушением сознания, расстройством дыхания и нарушениями со стороны сердечно-сосудистой системы (тахикардия и артериальная гипертензия, в терминальной стадии сменяющиеся брадикардией и артериальной гипотонией).
Среди прочих осложнений гнойного менингита могут наблюдаться: септический шок, надпочечниковая недостаточность, субдуральная эмпиема, пневмония, инфекционный эндокардит, пиелонефрит, цистит, септический панофтальмит и др.
Диагностика гнойного менингита
Типичные клинические признаки, наличие менингеальных симптомов и очаговой неврологической симптоматики в виде поражения черепно-мозговых нервов, как правило, позволяют неврологу предположить у пациента гнойный менингит. Более затруднительна диагностика в случаях, когда гнойный менингит имеет абортивное течение или возникает вторично на фоне симптомов существующего септического очага другой локализации. Чтобы подтвердить гнойный менингит необходимо произвести люмбальную пункцию, в ходе которой выявляется повышенное давление ликвора, его помутнение или опалесцирующая окраска. Последующее исследование цереброспинальной жидкости определяет увеличенное содержание белка и клеточных элементов (в основном за счет нейтрофилов). Выявление возбудителя производится в ходе микроскопии мазков цереброспинальной жидкости и при ее посеве на питательные среды.
С диагностической целью производят также анализ крови и отделяемого элементов кожной сыпи. При предположении о вторичном характере гнойного менингита проводятся дополнительные обследования, направленные на поиск первичного инфекционного очага: консультация отоларинголога, пульмонолога, терапевта; рентгенография околоносовых пазух, отоскопия, рентгенография легких.
Дифференцировать гнойный менингит необходимо от вирусного менингита, субарахноидального кровоизлияния, явлений менингизма при других инфекционных заболеваниях (сыпном тифе, лептоспирозе, тяжелых формах гриппа и др.).
Лечение гнойного менингита
Все имеющие гнойный менингит пациенты подлежат лечению в условиях стационара. Таким больным должна быть неотложно проведена люмбальная пункция и бактериоскопическое исследование ликвора. Сразу же после установления этиологии менингита пациенту назначается антибиотикотерапия. В большинстве случаев она представляет собой сочетание ампициллина с препаратами цефалоспоринового ряда (цефтриаксоном, цефотаксимом, цефтазидимом). При гнойном менингите неустановленной этиологии стартовая терапия заключается во внутримышечном введении аминогликозидов (канамицина, гентамицина) или их комбинации с ампициллином. Тяжело протекающий гнойный менингит может потребовать внутривенного или интратекального введения антибиотиков.
С целью уменьшения гидроцефалии и отека мозга при гнойном менингите назначают дегидратационную терапию (фуросемид, маннитол). Патогенетическое лечение гнойного менингита также включает применение глюкокортикостероидных препаратов (дексаметазона, преднизолона), дозы которых зависят от тяжести заболевания. Наряду с этим производится необходимая симптоматическая терапия. При нарушениях сна назначаются транквилизаторы; для купирования психомоторного возбуждения и судорог — литические смеси (хлорпромазин, дифенгидрамин, тримеперидина), диазепам, вальпроевая кислота; при гиповолемии и развитии инфекционно-токсического шока проводится инфузионная терапия.
В восстановительном периоде после перенесенной острой фазы гнойного менингита рекомендован прием ноотропных и нейропротекторных препаратов, витаминотерапия и общеукрепляющее лечение. Лечение пациентов, имеющих вторичный гнойный менингит, должно включать ликвидацию первичного септического очага, в том числе и путем хирургического вмешательства (санирующая операция при среднем отите, фронтотомия, этмоидотомия, сфенотомия, удаление внутримозгового абсцесса и т. п.).
Прогноз гнойного менингита
По некоторым данным в 14% случаев гнойный менингит приводит к летальному исходу. Однако при своевременно начатом и корректно проведенном лечении гнойный менингит имеет в основном благоприятный прогноз. После перенесенного менингита может наблюдаться астения, ликворно-динамические нарушения, нейросенсорная тугоухость, отдельные слабо выраженные очаговые симптомы. Тяжелые последствия гнойного менингита (гидроцефалия, амавроз, глухота, деменция, эпилепсия) в наше время являются редкостью.
Профилактика гнойного менингита
На сегодняшний день наиболее эффективным способом, позволяющим предупредить гнойный менингит, является вакцинация. Прививки проводится против основных возбудителей гнойного менингита: гемофильной палочки, менинго- и пневмококков. В России эти вакцины не считаются обязательными и вводятся по показаниям или по желанию пациентов.
Вакцинация против гемофильной инфекции проводится в основном детям в возрасте от 3 месяцев до 5 лет и людям, страдающим иммунодефицитными состояниями в результате ВИЧ-инфекции, проведения иммуносупрессивной терапии онкозаболеваний, удаления тимуса или селезенки и т. п. Вакцинация против менингококковой инфекции рекомендована детям после 18 месяцев и взрослым. Детям до 18 месяцев вакцинация проводится по эпидемическим показаниям (например, если менингококковый гнойный менингит диагностирован у одного из членов семьи). В регионах, опасных по менингококковому гнойному менингиту, вакцинация должна проводиться пациентам с иммунодефицитом и людям, имеющим анатомические дефекты черепа. Вакцинация против пневмококковой инфекции показана часто болеющим детям, пациентам с частыми пневмониями и отитами, в случаях пониженного иммунитета.
Источник