Гемохелп анализ на коклюш
Содержание статьи
Коклюш (Bordetella pertusis) (антитела класса IgG)
Коклюш — острая антропонозная инфекция, вызываемая бактериями коклюша (Bordetella pertussis), сопровождаемая катаральными явлениями в верхних дыхательных путях и приступообразным спазматическим кашлем.
Первое описание этой болезни было сделано в 1578 г. Гийомом де Байю во время эпидемии коклюша в Париже, сопровождавшейся высокой летальностью. Сиденгам в 1679 г. назвал это заболевание «pertussis», что в переводе с латинского означает «сильный кашель» и отражает его самый яркий симптом. Само название «коклюш» отражает еще одно характерное проявление заболевания — реприз, или глубокий «вскрикивающий» вдох, следующий за серией кашлевых толчков (от французского «coq» — петух).
В настоящее время по данным ВОЗ в мире ежегодно заболевает коклюшем около 60 млн человек, умирает около 1 млн детей, преимущественно в возрасте до одного года.
Возбудителем коклюша является палочка B. pertussis, относящаяся по современной классификации к роду Bordetella, включающему в себя B. pertussis, B. раrаpertussis и некоторых других представителей рода Bordetella. Для бактерий этого рода характерен тканевой тропизм к цилиарному эпителию респираторного тракта соответствующего хозяина. Паразитами для человека являются B. pertussis и B. раrаpertussis.
Сезонные подъемы заболеваемости коклюшем характерны для всех возрастных групп, однако имеют различную выраженность. Наиболее выражен сезонный подъем в группах «дети 3–6 лет организованные» и «дети 7–14 лет» — он длился с сентября по июнь и составлял 10 месяцев. Месяц максимальной заболеваемости приходился на декабрь. В эпидемический процесс первыми вовлекаются «дети 3–6 лет неорганизованные» — сезонный подъем в этой группе начинается в июне и заканчивается в феврале. Затем вовлекаются неорганизованные дети 1–2 лет (сезонный подъем с августа по февраль). Дети 3–6 лет, посещающие ДОУ, и школьники вовлекаются в эпидемический процесс в сентябре, что связано со временем формирования организованных коллективов. В группах «дети до года» и «дети 1–2 лет организованные» сезонный подъем начинается в октябре, заканчивается в январе-феврале. В группе взрослых сезонный подъем наименее выражен — с ноября по сентябрь.
Источниками инфекции являются больные клинически выраженными формами инфекции, больные стертыми формами и бактерионосители. Коклюш характеризуется цикличностью течения. Выделяют инкубационный период от 3 до 14 дней (в среднем 7–8 дней), катаральный период — от 3 до 14 дней (в среднем 7–10 дней), период спазматического кашля — от 2–3 до 6–8 недель и более и период реконвалесценции — от 2–4 недель до 6 месяцев.
В катаральный период больной представляет наибольшую опасность для окружающих. В стадию судорожного кашля больной еще зара¬зен, но чаще всего не более 2 недель. Бактериовыделение длится 4 недели, причем в конце этого срока опасность, исходящая от больного, уже невелика.
Механизм передачи — аэрозольный. Путь и факторы передачи — воздушно-капельный. Несмотря на массивное выделение возбудителя во внешнюю среду, благодаря крупнодисперсному характеру выделяемого аэрозоля передача микроба возможна только при тесном общении с больным. При этом заражение происходит на расстоянии не более 2 м от источника инфекции. Из-за нестойкости возбудителя во внешней среде передача через предметы обихода, как правило, не происходит.
Наряду с ярко выраженными типичными формами инфекции встречаются легкие, атипичные формы болезни (абортивная и стертая) и бессимптомные формы инфекции — носительство (главным образом у взрослых, чаще у матерей больных детей и работающих в детских дошкольных учреждениях — до 10% по отношению к больным).
Лабораторно диагноз можно подтвердить тремя методами.
Посев. Забор материала производят двумя способами: методом «кашлевых пластинок» и «заднеглоточного тампона». В первые две недели посев дает положительные результаты у 70–80% детей и у 30–60% взрослых. В дальнейшем его диагностическая ценность снижается. Через 4 недели после начала заболевания возбудителя уже, как правило, выделить не удается. Однако в реальных условиях процент бактериологического подтверждения у больных коклюшем не превышает 20–30%. Неудачи при выделении возбудителя связаны с особенностями микроорганизма и его медленным ростом, сроков бактериологического обследования (лучшая высеваемость достигается при обследовании больных в течение первых двух недель от начала болезни), правил взятия посева материала, кратности обследования, сроков и условий доставки материала, качества питательных сред и др.
Полимеразная цепная реакция (ПЦР). Определение ДНК B. pertussis в содержимом носоглотки с помощью ПЦР расширяет возможности лабораторной диагностики коклюша, особенно у больных, получающих антибиотики, но на поздних сроках заболевания редко дает положительные результаты.
Серология. Подтвердить диагноз коклюша на 2–3 неделе заболевания позволяют только серологические методы. С помощью иммуноферментного анализа (ИФА) определяют IgG- и IgA-антитела к коклюшному токсину и волокнистому гемагглютинину.
Необходимо воздержаться от приема пищи в течение 2-3 часов.
Источник
Коклюш (Bordetella pertusis) (антитела класса IgA)
В связи с высокой загруженностью телефонной линии, значительно увеличилось время ожидания ответа оператора.
Рейтинг статьи:
4,85 (32)
Коклюш – острое инфекционное заболевание, вызываемое грамотрицательной аэробной бактерией, сопровождающееся воспалительным процессом в верхних дыхательных путях и приступообразным спазматическим кашлем.
Возбудитель коклюша Bordetella pertussis прикрепляется к мерцательному эпителию дыхательных путей и вырабатывает токсины, которые подавляют активность ресничек эпителия, вызывают местное воспаление и нарушают очищение бронхов, вызывая характерные приступы кашля.
Наиболее часто заражаются непривитые дети в возрасте до 5 лет, причем особенно опасен коклюш для детей первого года жизни. В более старшем возрасте инфекция протекает значительно легче. Микроб передается воздушно-капельным путем Заболевание очень заразное. Контактно-бытовой путь передачи инфекции маловероятен, поскольку бактерия быстро погибает во внешней среде. Иммунитет после болезни вырабатывается очень стойкий и обычно сохраняется на всю жизнь.
Инкубационный период инфекции обычно составляет 5 — 10 суток (иногда до 3 недель). Это длительное заболевание, в котором выделяют 3 периода: катаральный (неотличимый от обычной простуды), период спазматического кашля и период выздоровления. Возможно развитие острых и хронических осложнений, как инфекционных, так и неинфекционных. Большинство из них развивается в период спазматического кашля, который длится от 1 до 6 недель
В типичных случаях диагноз ставят по клинической картине, классические проявления коклюша трудно спутать с другим заболеванием. У иммунизированных лиц симптомы не столь типичны. Подтверждение диагноза проводится с использованием специфических методов лабораторной диагностики.
Лабораторная диагностика :
1. Посев отделяемого носоглотки в первые 1- 2 недели болезни; в более поздние сроки ценность исследования снижается. Рекомендовано двухкратное исследование с интервалом в один-два дня.
2. Для подтверждения диагноза в раннем периоде 1-3 недели заболевания возможно использование молекулярно-генетического (ПЦР) исследования в соскобах с задней стенки глотки.
3. Серологическая диагностика — определение антител класса М, А и G к Bordetella pertussis и Bordetella pertussis токсину. Определение антител рекомендовано не ранее 3-4 недели заболевания. Сначала вывляются антитела класса М – маркер первичного заражения коклюшем, острой фазы заболевания. Они начинают нарабатываться со 2 недели заболевания, достигая максимума к 4 недели заболевания.
Антитела класса А – маркер текущей инфекции. Начинают выявляться в острую фазу заболевания вплоть до раннего периода реконвалесценции. В отличие от антител классов М и G, антитела класса А определяются только при текущей инфекции и не выявляются после вакцинации.
Антитела класса G – маркер перенесенного заболевания ( начинают определяться не ранее 4 -5 недели от начала заболевания) или определяются как результат вакцинации .
У новорожденных и людей с иммунодефицитом антителообразование снижено.
Показания к исследованию:
- Подозрение на коклюш
- Сохранение кашля более 2-х недель
- Оценка эффективности вакцинации
Необходимо воздержаться от приема пищи в течение 2-3 часов.
Тип биоматериала
кровь венозная
Процедура взятия биоматериала оплачивается отдельно и зависит от типа материала:
Взятие биоматериала в процедурном кабинете (кровь)
110 руб.
Взятие биоматериала в процедурном кабинете (отделяемое мочеполовых органов)
130 руб
Взятие биоматериала в процедурном кабинете (отделяемое уха, глаза, верхних дыхательных путей)
70 руб
Источник
Коклюш (Bordetella pertusis) (антитела класса IgA)
В связи с высокой загруженностью телефонной линии, значительно увеличилось время ожидания ответа оператора.
Рейтинг статьи:
0,00 (0)
Коклюш – острое инфекционное заболевание, вызываемое грамотрицательной аэробной бактерией, сопровождающееся воспалительным процессом в верхних дыхательных путях и приступообразным спазматическим кашлем.
Возбудитель коклюша Bordetella pertussis прикрепляется к мерцательному эпителию дыхательных путей и вырабатывает токсины, которые подавляют активность ресничек эпителия, вызывают местное воспаление и нарушают очищение бронхов, вызывая характерные приступы кашля.
Наиболее часто заражаются непривитые дети в возрасте до 5 лет, причем особенно опасен коклюш для детей первого года жизни. В более старшем возрасте инфекция протекает значительно легче. Микроб передается воздушно-капельным путем Заболевание очень заразное. Контактно-бытовой путь передачи инфекции маловероятен, поскольку бактерия быстро погибает во внешней среде. Иммунитет после болезни вырабатывается очень стойкий и обычно сохраняется на всю жизнь.
Инкубационный период инфекции обычно составляет 5 — 10 суток (иногда до 3 недель). Это длительное заболевание, в котором выделяют 3 периода: катаральный (неотличимый от обычной простуды), период спазматического кашля и период выздоровления. Возможно развитие острых и хронических осложнений, как инфекционных, так и неинфекционных. Большинство из них развивается в период спазматического кашля, который длится от 1 до 6 недель
В типичных случаях диагноз ставят по клинической картине, классические проявления коклюша трудно спутать с другим заболеванием. У иммунизированных лиц симптомы не столь типичны. Подтверждение диагноза проводится с использованием специфических методов лабораторной диагностики.
Лабораторная диагностика :
1. Посев отделяемого носоглотки в первые 1- 2 недели болезни; в более поздние сроки ценность исследования снижается. Рекомендовано двухкратное исследование с интервалом в один-два дня.
2. Для подтверждения диагноза в раннем периоде 1-3 недели заболевания возможно использование молекулярно-генетического (ПЦР) исследования в соскобах с задней стенки глотки.
3. Серологическая диагностика — определение антител класса М, А и G к Bordetella pertussis и Bordetella pertussis токсину. Определение антител рекомендовано не ранее 3-4 недели заболевания. Сначала вывляются антитела класса М – маркер первичного заражения коклюшем, острой фазы заболевания. Они начинают нарабатываться со 2 недели заболевания, достигая максимума к 4 недели заболевания.
Антитела класса А – маркер текущей инфекции. Начинают выявляться в острую фазу заболевания вплоть до раннего периода реконвалесценции. В отличие от антител классов М и G, антитела класса А определяются только при текущей инфекции и не выявляются после вакцинации.
Антитела класса G – маркер перенесенного заболевания ( начинают определяться не ранее 4 -5 недели от начала заболевания) или определяются как результат вакцинации .
У новорожденных и людей с иммунодефицитом антителообразование снижено.
Показания к исследованию:
- Подозрение на коклюш
- Сохранение кашля более 2-х недель
- Оценка эффективности вакцинации
Источник
Коклюш (Bordetella pertusis) (антитела класса IgG)
В связи с высокой загруженностью телефонной линии, значительно увеличилось время ожидания ответа оператора.
Рейтинг статьи:
0,00 (0)
Коклюш — острая антропонозная инфекция, вызываемая бактериями коклюша (Bordetella pertussis), сопровождаемая катаральными явлениями в верхних дыхательных путях и приступообразным спазматическим кашлем.
Первое описание этой болезни было сделано в 1578 г. Гийомом де Байю во время эпидемии коклюша в Париже, сопровождавшейся высокой летальностью. Сиденгам в 1679 г. назвал это заболевание «pertussis», что в переводе с латинского означает «сильный кашель» и отражает его самый яркий симптом. Само название «коклюш» отражает еще одно характерное проявление заболевания — реприз, или глубокий «вскрикивающий» вдох, следующий за серией кашлевых толчков (от французского «coq» — петух).
В настоящее время по данным ВОЗ в мире ежегодно заболевает коклюшем около 60 млн человек, умирает около 1 млн детей, преимущественно в возрасте до одного года.
Возбудителем коклюша является палочка B. pertussis, относящаяся по современной классификации к роду Bordetella, включающему в себя B. pertussis, B. раrаpertussis и некоторых других представителей рода Bordetella. Для бактерий этого рода характерен тканевой тропизм к цилиарному эпителию респираторного тракта соответствующего хозяина. Паразитами для человека являются B. pertussis и B. раrаpertussis.
Сезонные подъемы заболеваемости коклюшем характерны для всех возрастных групп, однако имеют различную выраженность. Наиболее выражен сезонный подъем в группах «дети 3–6 лет организованные» и «дети 7–14 лет» — он длился с сентября по июнь и составлял 10 месяцев. Месяц максимальной заболеваемости приходился на декабрь. В эпидемический процесс первыми вовлекаются «дети 3–6 лет неорганизованные» — сезонный подъем в этой группе начинается в июне и заканчивается в феврале. Затем вовлекаются неорганизованные дети 1–2 лет (сезонный подъем с августа по февраль). Дети 3–6 лет, посещающие ДОУ, и школьники вовлекаются в эпидемический процесс в сентябре, что связано со временем формирования организованных коллективов. В группах «дети до года» и «дети 1–2 лет организованные» сезонный подъем начинается в октябре, заканчивается в январе-феврале. В группе взрослых сезонный подъем наименее выражен — с ноября по сентябрь.
Источниками инфекции являются больные клинически выраженными формами инфекции, больные стертыми формами и бактерионосители. Коклюш характеризуется цикличностью течения. Выделяют инкубационный период от 3 до 14 дней (в среднем 7–8 дней), катаральный период — от 3 до 14 дней (в среднем 7–10 дней), период спазматического кашля — от 2–3 до 6–8 недель и более и период реконвалесценции — от 2–4 недель до 6 месяцев.
В катаральный период больной представляет наибольшую опасность для окружающих. В стадию судорожного кашля больной еще зара¬зен, но чаще всего не более 2 недель. Бактериовыделение длится 4 недели, причем в конце этого срока опасность, исходящая от больного, уже невелика.
Механизм передачи — аэрозольный. Путь и факторы передачи — воздушно-капельный. Несмотря на массивное выделение возбудителя во внешнюю среду, благодаря крупнодисперсному характеру выделяемого аэрозоля передача микроба возможна только при тесном общении с больным. При этом заражение происходит на расстоянии не более 2 м от источника инфекции. Из-за нестойкости возбудителя во внешней среде передача через предметы обихода, как правило, не происходит.
Наряду с ярко выраженными типичными формами инфекции встречаются легкие, атипичные формы болезни (абортивная и стертая) и бессимптомные формы инфекции — носительство (главным образом у взрослых, чаще у матерей больных детей и работающих в детских дошкольных учреждениях — до 10% по отношению к больным).
Лабораторно диагноз можно подтвердить тремя методами.
Посев. Забор материала производят двумя способами: методом «кашлевых пластинок» и «заднеглоточного тампона». В первые две недели посев дает положительные результаты у 70–80% детей и у 30–60% взрослых. В дальнейшем его диагностическая ценность снижается. Через 4 недели после начала заболевания возбудителя уже, как правило, выделить не удается. Однако в реальных условиях процент бактериологического подтверждения у больных коклюшем не превышает 20–30%. Неудачи при выделении возбудителя связаны с особенностями микроорганизма и его медленным ростом, сроков бактериологического обследования (лучшая высеваемость достигается при обследовании больных в течение первых двух недель от начала болезни), правил взятия посева материала, кратности обследования, сроков и условий доставки материала, качества питательных сред и др.
Полимеразная цепная реакция (ПЦР). Определение ДНК B. pertussis в содержимом носоглотки с помощью ПЦР расширяет возможности лабораторной диагностики коклюша, особенно у больных, получающих антибиотики, но на поздних сроках заболевания редко дает положительные результаты.
Серология. Подтвердить диагноз коклюша на 2–3 неделе заболевания позволяют только серологические методы. С помощью иммуноферментного анализа (ИФА) определяют IgG- и IgA-антитела к коклюшному токсину и волокнистому гемагглютинину.
Источник
коклюш (Bordetella pertussis), паракоклюш (Bordetella parapertussis), бронхисептикоз ( Bordetella bronchiseptica) (определение ДНК c дифференциацией)
В связи с высокой загруженностью телефонной линии, значительно увеличилось время ожидания ответа оператора.
Рейтинг статьи:
4,99 (84)
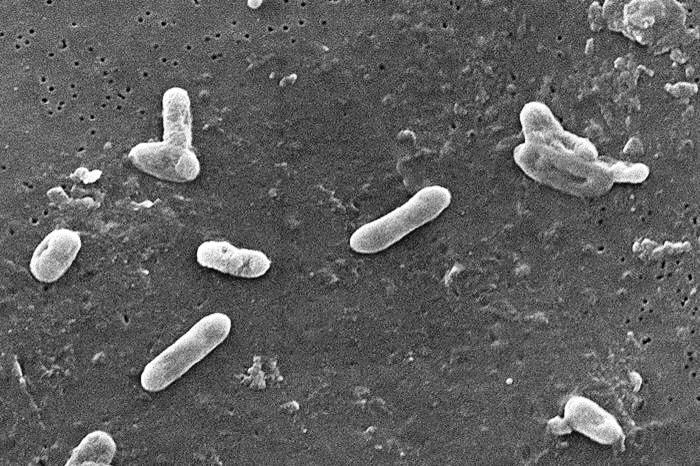 Коклюш — острая антропонозная инфекция, вызываемая бактериями коклюша (Bordetella pertussis), сопровождаемая катаральными явлениями в верхних дыхательных путях и приступообразным спазматическим кашлем.
Коклюш — острая антропонозная инфекция, вызываемая бактериями коклюша (Bordetella pertussis), сопровождаемая катаральными явлениями в верхних дыхательных путях и приступообразным спазматическим кашлем.
Первое описание этой болезни было сделано в 1578 г. Гийомом де Байю во время эпидемии коклюша в Париже, сопровождавшейся высокой летальностью. Сиденгам в 1679 г. назвал это заболевание «pertussis», что в переводе с латинского означает «сильный кашель» и отражает его самый яркий симптом. Само название «коклюш» отражает еще одно характерное проявление заболевания — реприз, или глубокий «вскрикивающий» вдох, следующий за серией кашлевых толчков (от французского «coq» — петух).
В настоящее время по данным ВОЗ в мире ежегодно заболевает коклюшем около 60 млн человек, умирает около 1 млн детей, преимущественно в возрасте до одного года.
Возбудителем коклюша является палочка B. pertussis, относящаяся по современной классификации к роду Bordetella, включающему в себя B. pertussis, B. раrаpertussis и некоторых других представителей рода Bordetella. Для бактерий этого рода характерен тканевой тропизм к цилиарному эпителию респираторного тракта соответствующего хозяина. Паразитами для человека являются B. pertussis и B. раrаpertussis.
Сезонные подъемы заболеваемости коклюшем характерны для всех возрастных групп, однако имеют различную выраженность. Наиболее выражен сезонный подъем в группах «дети 3–6 лет организованные» и «дети 7–14 лет» — он длился с сентября по июнь и составлял 10 месяцев. Месяц максимальной заболеваемости приходился на декабрь. В эпидемический процесс первыми вовлекаются «дети 3–6 лет неорганизованные» — сезонный подъем в этой группе начинается в июне и заканчивается в феврале. Затем вовлекаются неорганизованные дети 1–2 лет (сезонный подъем с августа по февраль). Дети 3–6 лет, посещающие ДОУ, и школьники вовлекаются в эпидемический процесс в сентябре, что связано со временем формирования организованных коллективов. В группах «дети до года» и «дети 1–2 лет организованные» сезонный подъем начинается в октябре, заканчивается в январе-феврале. В группе взрослых сезонный подъем наименее выражен — с ноября по сентябрь.
Источниками инфекции являются больные клинически выраженными формами инфекции, больные стертыми формами и бактерионосители. Коклюш характеризуется цикличностью течения. Выделяют инкубационный период от 3 до 14 дней (в среднем 7–8 дней), катаральный период — от 3 до 14 дней (в среднем 7–10 дней), период спазматического кашля — от 2–3 до 6–8 недель и более и период реконвалесценции — от 2–4 недель до 6 месяцев.
В катаральный период больной представляет наибольшую опасность для окружающих. В стадию судорожного кашля больной еще зара¬зен, но чаще всего не более 2 недель. Бактериовыделение длится 4 недели, причем в конце этого срока опасность, исходящая от больного, уже невелика.
Механизм передачи — аэрозольный. Путь и факторы передачи — воздушно-капельный. Несмотря на массивное выделение возбудителя во внешнюю среду, благодаря крупнодисперсному характеру выделяемого аэрозоля передача микроба возможна только при тесном общении с больным. При этом заражение происходит на расстоянии не более 2 м от источника инфекции. Из-за нестойкости возбудителя во внешней среде передача через предметы обихода, как правило, не происходит.
Наряду с ярко выраженными типичными формами инфекции встречаются легкие, атипичные формы болезни (абортивная и стертая) и бессимптомные формы инфекции — носительство (главным образом у взрослых, чаще у матерей больных детей и работающих в детских дошкольных учреждениях — до 10% по отношению к больным).
Лабораторно диагноз можно подтвердить тремя методами.
Посев. Забор материала производят двумя способами: методом «кашлевых пластинок» и «заднеглоточного тампона». В первые две недели посев дает положительные результаты у 70–80% детей и у 30–60% взрослых. В дальнейшем его диагностическая ценность снижается. Через 4 недели после начала заболевания возбудителя уже, как правило, выделить не удается. Однако в реальных условиях процент бактериологического подтверждения у больных коклюшем не превышает 20–30%. Неудачи при выделении возбудителя связаны с особенностями микроорганизма и его медленным ростом, сроков бактериологического обследования (лучшая высеваемость достигается при обследовании больных в течение первых двух недель от начала болезни), правил взятия посева материала, кратности обследования, сроков и условий доставки материала, качества питательных сред и др.
Полимеразная цепная реакция (ПЦР). Определение ДНК B. pertussis в содержимом носоглотки с помощью ПЦР расширяет возможности лабораторной диагностики коклюша, особенно у больных, получающих антибиотики, но на поздних сроках заболевания редко дает положительные результаты.
Серология. Подтвердить диагноз коклюша на 2–3 неделе заболевания позволяют только серологические методы. С помощью иммуноферментного анализа (ИФА) определяют IgG- и IgA-антитела к коклюшному токсину и волокнистому гемагглютинину.
В зависимости от вида биоматериала Правила подготовки см. здесь
Тип биоматериала
любой вид биоматериала в соответствии с целью исследования
Процедура взятия биоматериала оплачивается отдельно и зависит от типа материала:
Взятие биоматериала в процедурном кабинете (кровь)
110 руб.
Взятие биоматериала в процедурном кабинете (отделяемое мочеполовых органов)
130 руб
Взятие биоматериала в процедурном кабинете (отделяемое уха, глаза, верхних дыхательных путей)
70 руб
Источник