Дифф диагноз при краснухе
Содержание статьи
Краснуха: симптомы, диагностика, лечение
Краснуха — высококонтагиозное заболевание, которое проявляется сыпью и интоксикацией. Есть вероятность угрожающих жизни осложнений.
- Клинические проявления типичной формы приобретённой краснухи
- Осложнения краснухи
- Исходы заболевания
- Диагностика
- Дифференциальная диагностика
- Лечение
Клиническая классификация включает в себя следующие формы заболевания приобретённой краснухой:
1. Типичная (с сыпью), с вариантами:
а) краснуха только с сыпью;
б) краснуха с сыпью и лихорадкой;
в) краснуха с сыпью, лихорадкой и катаральными явлениями.
2. Атипичная (без сыпи) 20-30%,
3. Инаппарантная (бессимптомная).
По МКБ-10 выделяют:
- В06 Краснуха /немецкая корь/;
- В06.0 Краснуха с неврологическими осложнениями (Краснушные: G05.1 энцефалит; G02.0 менингит; G05.1 менингоэнцефалит);
- В06.8 Краснуха с другими осложнениями (Краснушные: М01.4 артрит; Л7.1 пневмония);
- В06.9 Краснуха без осложнений.
Клинические проявления типичной формы приобретённой краснухи
В течении заболевания следует выделить четыре основных периода:
- Инкубационный период (от 11 до 24 дней).
- Начальный (продромальный, катаральный) период — длительностью от нескольких часов до 3 суток.
- Разгар болезни (период экзантемы) — длительностью от 3 до 5-7 дней.
- Период реконвалесценции (с момента исчезновения сыпи).
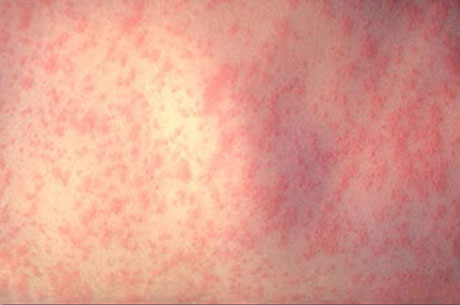
Сыпь при краснухе
Начальный (продромальный) период, как правило, короткий, чаще встречается у взрослых; явления продромы выражены слабо, могут вообще отсутствовать. Отмечаются:
- субфебрилитет,
- головная боль,
- миалгии,
- артралгии,
- иногда лёгкий насморк,
- ощущение «першения» в горле,
- сухой кашель,
- конъюнктивит,
- склерит (проявляются слезотечением, светобоязнью).
Состояние больных в подавляющем большинстве случаев расценивается как удовлетворительное. Уже в этом периоде возможно появление лимфаденопатии.
Разгар заболевания характеризуется появлением сыпи.
Катаральные явления, лихорадка и другие симптомы интоксикации продромального периода не имеют склонности дальнейшему усилению в периоде разгара заболевания. Могут впервые появиться одновременно с сыпью.
Экзантема первоначально появляется на лице, шее и в течение нескольких часов распространяется по всему телу так быстро, что создается впечатление одномоментности высыпания. Локализуется преимущественно на разгибательных поверхностях конечностей, на спине и ягодицах. На коже передней поверхности живота, груди и особенно на лице высыпания бывают более скудными. На подошвах и ладонях экзантема отсутствует. Элементами сыпи служат круглые или овальной формы пятна розового цвета величиной от булавочной головки до чечевицы, иногда слегка приподнимающиеся над уровнем не изменённой кожи. Сыпь не имеет склонности к слиянию, держится от нескольких часов до 4 дней и исчезает, не оставляя пигментации.
Однако у взрослых больных сыпь нередко бывает обильной, может сливаться с образованием эритематозных полей, что затрудняет дифференциальную диагностику краснухи с корью и скарлатиной. У взрослых иногда появляются единичные геморрагии, в основном, в естественных складках кожи. У 20-30% больных сыпь может вообще отсутствовать.
Одновременно с экзантемой или опережая её у части больных на слизистой оболочке зева появляется энантема в виде мелких красных пятнышек (пятна Форхгеймера).
Лимфаденопатия появляется за 1-3 дня до появления сыпи или одновременно с ней, исчезает после угасания сыпи, но может сохраняться в течение последующих 2-3 недель. Характеризуется увеличением прежде всего заушных, затылочных, заднешейных, подчелюстных, реже других групп лимфатических узлов. Лимфаденопатия не всегда является постоянным симптомом краснухи.
Со стороны внутренних органов, как правило, отклонений не отмечается. В отдельных случаях, возможно увеличение печени и селезёнки. Могут появляться симптомы полиартрита (чаще встречаются у женщин), сохраняющиеся около 2-х недель.
При атипичном течении краснухи (20-30%) особенностью клинической картина заболевания является отсутствие сыпи.
Инаппарантные — бессимптомные формы болезни — диагностируются только на основании выявления специфических антител.
Клиническая картина синдрома врождённой краснухи (СВК) складывается из классической триады: катаракта, глухота, пороки сердца.
Формирование пороков развития плода зависит от сроков гестации. В случаях инфицирования женщины на 1-й неделе беременности поражение плода возникает в 75-80% случаев, на 2-4 неделе — в 61% случаев, на 5-8 неделе — 26-30% случаев, на 9-13 неделе — в 8% случаев. При инфицировании на 4-м месяце беременности врожденные пороки формируются в 1,4-5,7% случаев, на 5-м месяце и позже в 0,4-1,7%.
Частота мертворождений составляет около 10% при заболевании в I триместре беременности, 5% — во II и 2% — в III триместре беременности.
Осложнения краснухи
Специфические осложнения при приобретенной краснухе встречаются редко, преимущественно у взрослых.
Наиболее типичным осложнением являются доброкачественно протекающие острые артриты. Они возникают одновременно с появлением сыпи и могут продолжаться несколько недель. Чаще других поражаются коленные суставы, суставы кисти и лучезапястные суставы. Хронический краснушный полиартрит формируется крайне редко. Вирус краснухи при остром артрите обнаруживается в синовиальной жидкости, при хроническом — в крови.
К серьёзным, но довольно редко встречающимся (1 на 3000 случаев) специфическим осложнениям приобретённой краснухи следует отнести возможные кровоизлияния во внутренние органы (например, в глаза, головной мозг), обусловленные тромбоцитопенией и повышением сосудистой проницаемости. Описаны случаи тромбоцитопенической пурпуры.
К ещё более редким осложнениям относят развитие энцефалита, менингоэнцефалита и энцефаломиелита. Летальность при этих осложнениях достигает 20-50%.
Прогрессирующий краснушный панэнцефалит (ПКПЭ) прежде регистрировался исключительно у лиц с синдромом врождённой краснухи. Начиная с 1976 года были получены данные о возникновении ПКПЭ у пациентов, которые перенесли краснуху не внутриутробно, а в первые 1-2 года жизни и до появления симптомов ПКПЭ были здоровы.
ЭПКП, как правило, развивается на втором десятилетии жизни, протекает как медленная инфекция с летальным исходом. Возникает в результате реактивации персистирующего в нейронах ЦНС вируса краснухи.
Заболевание сопровождается прогрессирующим уменьшением количества нейронов, выраженным астроцитозом с образованием глиальных узелков в коре и других структурах мозга. Обширные процессы демиелинизации объясняются гибелью нейронов в результате реализации цитокиновых и иммунных механизмов, а также цитопатического действия вируса на олигодендроциты, нейроны или аксоны. О роли иммунных механизмов в патогенезе ПКПЭ, в частности, свидетельствует обнаружение в спинномозговой жидкости и сыворотке крови больных в РСК и РТГА противокраснушных антител IgG-класса в высоких титрах.
Проведенный сравнительный анализ соотношения их титров в ликворе и сыворотке крови дал основание говорить о синтезе этих антител в пределах ЦНС (при неповрежденном гематоэнцефалическим барьере). Вокруг сосудов ЦНС образуются лимфоцитарные и плазмоклеточные инфильтраты (муфты), образованные преимущественно CD4+, Т и В клетками. Развитие эксудативно-продуктивного васкулита также способствует прогрессированию дегенеративно-атрофических изменений тканей мозга.
Клинически ПКПЭ характеризуется развитием прогрессирующих нарушений интеллекта, и двигательных расстройств со смертельным исходом. В клинической картине появляются и медленно нарастают моторные и психические расстройства (сенсорных нарушения нет). Развивается парез лицевого нерва, который может сопровождаться подергиванием челюсти, речь замедляется, становится невнятной. Повышается мышечный тонус, развивается клонус стоп, больной не может стоять. Прогрессирует слабоумие.
В терминальной стадии возникают судорожные приступы с утратой сознания.
На ЭЭГ видны нарушения во фронтальных проводящих путях. Диагноз устанавливается, когда развивается прогрессирующее неврологическое повреждение на фоне повышения количества клеток, общего белка и гамма-глобулина в СМЖ, а также при выявлении повышенного титра антител к вирусу краснухи или при выделении вируса из ткани мозга. Специфическое лечение этого заболевания отсутствует.
Неспецифические осложнения при приобретённой краснухе: пневмония, отит, артрит, ангина — встречаются редко и обусловлены присоединением вторичной микробной флоры.
Исходы заболевания
Прогноз при краснухе благоприятный, но в случаях развития энцефалита, менингоэнцефалита и энцефаломиелита летальность может достигать 20-40 %. При врожденной краснухе прогноз всегда серьезный, зависит от тяжести процесса и сроков беременности, на которых произошло заражение.
Диагностика
В практическом здравоохранении диагноз приобретённой краснухи устанавливается на основании клинико-эпидемических данных.
Острое развитие заболевания, протекающего с умеренной интоксикацией, катаральным воспалением в ротоглотке, лимфоаденопатией с преимущественным увеличением затылочных, шейных, заушных лимфоузлов, мелкопятнистой сыпью на неизменённом фоне кожи; групповой характер заболеваемости, установленный контакт пациента с больным краснухой в пределах трёх недель дают основания для клинической диагностики краснухи.
В гемограмме: для краснухи характерны умеренная лейкопения (нейтропения, редко — незначительное увеличение лейкоцитов), лимфоцитоз, плазмоцитоз (появление в крови плазматических клеток — до 10-20 %), СОЭ не измененено. У взрослых не исключено наличие нейтрофильного сдвига лейкоцитарной формулы влево. Нередко гемограмма остается неизменённой.
Закономерных изменений в биохимических показателях крови и в общем анализе мочи при краснухе также не наблюдается. В целях этиологической диагностики используются вирусологические и серологические методы, молекулярно-биологические (ПЦР).
Вирусологические методы основаны на культивировании вируса в культуре клеток с последующим выявлением его цитопатического действия, нейтрализации вируса специфической анти-сывороткой (PH), определением РНК вируса в ПЦР, обнаружение вирусных антигенов иммунологическими методами. Ввиду сложности выполнения вирусологические методики для диагностики краснухи в практическом здравоохранении не используются.
Серологические методы. Классический метод основан на выявлении специфических антител в различных реакциях. В настоящее время отдается предпочтение иммуноферментному анализу (ИФА).
Современные методы лабораторной диагностики краснухи включают использование молекулярно-генетического метода — ПЦР для выявления РНК вируса в различном биоматериале (слюна, плазма периферической крови, моча, смывы из носоглотки, спинномозговая жидкость). ПЦР является основным методом для верификации диагноза краснухи в ранние сроки заболевания (1-4 день болезни) с дальнейшим подтверждением серологических реакциях (ИФА). На более поздних сроках приоритет имеют серологические методы диагностики.
Дифференциальная диагностика
Дифференциально-диагностический поиск проводят с заболеваниями, протекающими с синдромом интоксикации, экзантемой, лимфоаденопатией, воспалительными изменениями в ротоглотке. Наибольшие затруднения у врача чаще всего возникают при проведении им дифференциального диагноза между краснухой и корью, краснухой и парвовирусной инфекцией.
В диагностике кори может существенно помочь выявление в клинической картине заболевания выраженной цикличности течения с наличием диагностически значимых симптомов для каждого из периодов. Для кори типичны более высокая и продолжительная чем при краснухе лихорадка, выраженные синдром интоксикации, катаральные проявления (ринит, конъюнктивит, сухой кашель, и т.д.), наличие пятен Бельского-Филатова-Коплика, этапное распространение и угасание крупной пятнисто-папулезной, обильной экзантемы на фоне неизмененного цвета кожных покровов, склонной к слиянию и последующему шелушению и пигментации.
Инфекционная эритема встречается чаще у детей, имеет зимне-весеннюю сезонность (в это время в детских коллективах отмечаются эпидемический подъем заболеваемости), протекает легко, характеризуется появлением яркой пятнистой сыпи на щеках («нашлепанные» щеки). Иногда высыпаниям предшествует субфебрильная лихорадка. Чаще всего сыпь пятнисто-папулезная, имеет сетчатый, кружевной вид; она быстро распространяется на конечности (на туловище, ладонях и подошвах встречается крайне редко). Иногда сыпь бывает кореподобной, везикулёзной, геморрагической, зудящей.
Обычно экзантема через неделю проходит, но в течение последующих недель могут появляться новые преходящие волны высыпаний (после переохлаждения, стрессов и т.п.). У взрослых высыпания встречаются реже, или быть нетипичными — без характерной эритемы на лице. Чаще встречается артриты — с симметричным поражением суставов кисти и запястья, а также коленных суставов. Артриты обычно проходят через 3 недели, не оставляя деструктивных изменений.
Парвовирусная инфекция у больных с хроническими гемолитическими анемиями может спровоцировать внезапный апластический криз — привести к идиопатической аплазии эритроидного ростка. Почти у 10% беременных, перенесших парвовирусную инфекцию, плод погибает от тяжёлой анемии и сердечной недостаточности.
Диагноз парвовирусной инфекции устанавливают определением в ИФА специфических IgМ и IgG. Об острой инфекции свидетельствуют типичная клиническая картина и высокие титры специфических IдМ или выделение самого вируса. О ранее перенесенной инфекции — высокие титры специфических IgG.
Детская розеола («внезапная экзантема»), вызывается герпесвирусом VI типа. Заболевание характеризуется внезапным подъемом температуры тела до 39,0-40,СТО. Высокая лихорадка держится 3-5 дней, затем температура критически снижается до нормальных цифр. Одновременно с лихорадкой или через несколько часов после повышения температуры появляется обильная полиморфная сыпь вначале на коже туловища (чаще на спине), затем она распространяется на кожу груди, живота и конечностей. На лице сыпь отсутствует или бывает очень скудной. Через 2-3 дня сыпь угасает, не оставляя пигментации.
Дифференциальный диагноз краснухи с гриппом, парагриппом, аденовирусной инфекцией, респираторно-синцитиальной инфекцией, скарлатиной следует проводить, предварительно изучив материалы данного методического пособия.
Лечение
Необходимость госпитализации определяется тяжестью течения заболевания, а также риском эпидемического распространения инфекции в коллективах (детские учреждения с постоянным пребыванием воспитанников, общежития, стеснённые бытовые условия). Больные неосложнённой краснухой могут лечиться амбулаторно. Лечение симптоматическое, включает в себя соблюдение постельного режима, витаминотерапию, антигистаминные препараты, назначение НПВС при артритах.
В случае осложнения краснухи энцефалитом показана обязательная госпитализация, в ряде случаев в ОРИТ для проведение дезинтоксикационной, дегидратационной и, при необходимости, противосудорожной и глюкокортикостероидной терапии.
Выписка производится по клиническому выздоровления не ранее 7 дня с момента появления сыпи.
Источник
9. Краснуха. Клиника приобретенной и врожденной краснухи. Дифференциальный диагноз. Осложнения. Лечение. Профилактика.
Краснуха (Rubeola) — вирусная болезнь, протекающая в виде приобретенной и врожденной инфекции.
Приобретенная краснуха — острое инфекционное заболевание, вызываемое вирусом краснухи, передающееся воздушно-капельным путем, характеризующееся мелкопятнистой сыпью, увеличением периферических л.у., преимущественно затылочных и заднешейных, умеренной интоксикацией и незначительными катаральными явлениями.
Врожденная краснуха — хроническая инфекция с трансплацентарным путем передачи, приводящая к гибели плода, раннему выкидышу или тяжелым порокам развития.
Этиология: Rubivirus — вирус краснухи (семейство Togaviridae).
Эпидемиология: источник — больные краснухой (становятся заразным за 7 дней до развития первых клинических признаков болезни и до 21 дня после появления сыпи, особенно заразны в первые 5 дней с момента появления сыпи), дети с врожденной краснухой (выделяют вирус с мокротой, мочой и калом в течение 1,5-2 лет после рождения) и вирусоносители, пути передачи — воздушно-капельный, контактно-бытовой (при приобретенной краснухе), трансплацентарный (при врожденной краснухе); восприимчивость высокая, дети первых 6 мес к краснухе невосприимчивы (есть специфические АТ от матери); иммунитет стойкий, пожизненный
Патогенез: приобретенной краснухи: проникновение вируса через слизистые верхних дыхательных путей —> репликация вируса в л.у. —> гематогенная диссеминация в различные органы и ткани и их поражение; врожденной краснухи: трансплацентарное попадание вируса в эмбрион —> инфицирование эпителия ворсин хориона и эндотелия сосудов плаценты с последующим развитием хронической ишемии тканей и органов плода —> диссеминация вируса с нарушением митотической активности клеток, хромосомными изменениями, приводящими к гибели плода или формированию у ребенка тяжелых ВПР; в первую очередь поражаются критические органы
Клиническая картина приобретенной краснухи:
а) инкубационный период в среднем 16-20 дней
б) продромальный период непостоянный, продолжается от нескольких часов до 1-2 дней:
— повышение температуры тела до субфебрильных цифр, умеренный синдром интоксикации (недомогание, утомляемость, сонливость, головная боль, снижение аппетита)
— умеренный катаральный синдром (насморк или заложенность носа, першение в горле, сухой кашель), редко — синдром поражения слизистых (мелкопятнистая энантема на мягком небе, гиперемия дужек и задней стенки глотки)
— синдром лимфаденопатии (увеличение и болезненность при пальпации заднешейных и затылочных л.у.)
в) период высыпания — характеризуется появлением синдрома экзантемы на фоне клинических проявлений, наблюдавшихся в продромальном периоде, длится 2-3 дня:
— сыпь появляется одновременно, в течение суток покрывает лицо (всегда!), грудь, живот, спину, ягодицы, разгибательные поверхности рук, боковые поверхности ног; места естественных сгибов, как правило, остаются свободными от высыпаний
— сыпь мелкопятнистая на неизменненном фоне кожи, с ровными очертаниями, довольно обильная, бледно-розовая, без тенденции к слиянию отдельных элементов; этапность высыпаний отсутствует; исчезает бесследно, без пигментации и шелушения кожи
— иногда наблюдается изменчивость сыпи: в 1-й день она может быть яркой, крупной, пятнисто-папулезной, похожей на коревую; на 2-й день элементы сыпи по морфологии похожи на скарлатинозные, располагаются в значительном количестве на сгибательных поверхностях; на 3-й день сыпь приобретает черты, характерные для типичной краснухи
— полиаденит — постоянный признак, характерно поражение заднешейных, затылочных л.у., возможно увеличение околоушных, переднешейных, подколенных, подмышечных л.у.; л.у. увеличены умеренно, иногда незначительно болезненны
— лихорадка непостоянная, температура чаще субфебрильная, сохраняется 1-3 дня, синдром интоксикации выражен лишь у детей старшего возраста и подростков
— умеренное или слабое катаральное воспаление слизистых верхних дыхательных путей и конъюнктив в виде ринита, фарингита, конъюнктивита с небольшими слизистыми выделениями из носа, неприятными ощущениями при глотании, сухостью, саднением в горле, сухим кашлем, отечностью век, слезотечением, светобоязнью
г) период реконвалесценции — протекает благоприятно.
Атипичные формы: с изолированным синдромом зкзантемы — наличие кратковременной быстро проходящей мелкопятнистой сыпи, с изолированным синдромом лимфаденопатии — отмечается только увеличение л.у. и др.
Осложнения при приобретенной краснухе крайне редки, среди специфических осложнений встречаются артриты, тромбоцитопеническая пурпура, энцефалит, серозный менингит, менингоэнцефалит.
Клиническая картина врожденной краснухи.
После рождения у больного с врожденной краснухой выявляют множественные пороки развития:
1) «малый» краснушный синдром (триада Грегга) — глухота, катаракта, пороки сердца
2) «большой» (расширенный) синдром — глубокое поражение головного мозга (анэнцефалия, микроцефалия, гидроцефалия), пороки развития сердца и сосудов (открытый артериальный проток, стеноз легочной артерии, ДМЖП, ДМПП, тетрада Фалло, коарктация аорты, транспозиция магистральных сосудов), поражения глаз (глаукома, катаракта, микрофтальмия, ретинопатия), пороки развития скелета (трубчатых костей в области метафиза) и черепа (незаращение твердого неба), пороками мочеполовых органов и пищеварительной системы, поражения органа слуха (глухота), гепатоспленомегалия, реактивный гепатит, тромбоцитопеническая пурпура, интерстициальная пневмония, миокардит.
Диагностика:
1. Клинические опорно-диагностические признаки приобретенной краснухи: контакт с больным краснухой; мелкопятнистая сыпь; синдром лимфаденопатии с преимущественным увеличением затылочных и заднешейных л.у.; температура тела нормальная или умеренно повышенная; умеренный катаральный синдром
2. Лабораторная диагностика:
а) вирусологический метод — выделение вируса краснухи из крови, носоглоточных смывов, кала, мочи
б) серологический метод (РН, РСК, РТГА, РИФ) — определение АТ к вирусу краснухи в парных сыворотках (в начале заболевания и через 7-10 дней, диагностически значимо нарастание титра специфических АТ в 4 раза и более; выявление IgM свидетельствует об острое процесса, IgG свидетельствует об иммунитете)
3. ОАК: лейкопения, лимфоцитоз, увеличение числа плазматических клеток, нормальная СОЭ
Дифференциальная диагностика (см. вопрос 1):
Корь от краснухи отличается выраженной тяжестью, наличием катарального периода и пятен Вельского-Филатова-Коплика, этапностью высыпания и пигментации; сыпь при кори — крупная пятнисто-папулезная, при краснухе — мелкопятнистая.
Скарлатина от краснухи отличается морфологией и локализацией экзантемы; сыпь при краснухе мелкопятнистая, располагается на неизмененном фоне кожи, покрывает лицо и носогубный треугольник, ягодицы; при скарлатине сыпь мелкоточечная, отмечается острый тонзиллит с отграниченной гиперемией и регионарным лимфаденитом; характерна типичная динамика очищения языка; катаральные явления и конъюнктивит отсутствуют.
Энтеровирусная экзантема характеризуется острым началом, выраженной лихорадкой и интоксикацией; сыпь появляется позже, чем при краснухе; энтеровирусной инфекции свойственен полиморфизм клинических проявлений, весенне-летний подъем заболеваемости.
Аллергическая сыпь имеет пятнисто-папулезный характер, с уртикарными элементами, характеризуется изменчивостью формы и величины, зудом.
Лечение:
1. В острый период — постельный режим, затем полупостельный еще в течение 3-5 дней
2. Этиотропная терапия: рекомбинантные ИФН (виферон, интрон А, роферон А и др.) по показаниям (все случаи врожденной краснухи с признаками активно текущей инфекции; приобретенная краснуха, протекающая с поражением ЦНС)
3. Поливитамины, симптоматические средства (туссин, панадол и др.), при краснушных артритах — делагил (хлорохин), НПВС (бруфен, индометацин), антигистаминные препараты (кларитин, супрастин, фенкарол)
Профилактика:
— изоляция больных приобретенной краснухой до полного выздоровления, но не менее 5 дней от начала заболевания, первого заболевшего в детском учреждении рекомендуется изолировать до 10 дней от начала высыпания, а в тдельных случаях (при наличии в семье, коллективе беременных) срок разобщения целесообразно продлить до 3 недель
— воздействие на механизм передачи инфекции: проветривание, влажная уборка в очаге, палате с больным
— контактных детей до 10 лет, не болевших краснухой, не разрешается направлять в детские учреждения закрытого типа (санатории, дома ребенка и др.) в течение 21 дня с момента разобщения с больным
— специфическая профилактика: живая ослабленная вакцина «Рудивакс», а также комбинированная вакцина против кори, эпидемического паротита, краснухи; для профилактики врожденной краснухи девочек следует вакцинировать в возрасте 12-16 лет с последующей ревакцинацией серонегативных перед планируемой беременностью; вакцинировать беременных нельзя: беременность нежелательна в течение 3 мес. после иммунизации против краснухи (не исключается возможность поствакцинального поражения плода)
— в случае контакта беременной с больным краснухой вопрос о сохранении беременности следует решать с учетом результатов 2-кратного серологического обследования (с обязательным определением количественного содержания специфических иммуноглобулинов классов М и G); при наличии у беременной стабильного титра специфических АТ контакт следует считать не опасным.
Соседние файлы в предмете Государственный экзамен
- #
- #
- #
- #
- #
- #
- #
Источник