Биохимические показатели при механической желтухе
Содержание статьи
Существуют три типа нарушений обмена билирубина
Ситуации, при которых в крови накапливается билирубин, в зависимости от причины делятся на три вида:
- Гемолитические — в результате гемолиза при избыточном превращении гемоглобина в билирубин,
- Печеночно-клеточные — когда печень не в состоянии обезвредить билирубин,
- Механические — если билирубин не может попасть из печени в кишечник из-за механического перекрытия желчевыводящих путей.
В норме билирубин и его фракции находятся в крови в концентрации не более 20 мкмоль/л, но накопление билирубина в крови свыше 43 мкмоль/л ведет к связыванию его эластическими волокнами кожи и конъюнктивы, что проявляется в виде желтухи. Поскольку свободный билирубин липофилен, то он легко накапливается в подкожном жире и нервной ткани. Последнее очень опасно для детей, особенно для новорожденнных, т.к. происходит резкое нарушение окислительного фосфорилирования и образования АТФ в нейронах.
Гемолитическая желтуха
Гемолитическая (надпеченочная) желтуха — ускоренное образование билирубина в результате усиления внутрисосудистого гемолиза любого происхождения — сепсис, лучевое поражение, несовместимость крови по AB0 или резус-фактору, дефект глюкозо-6-фосфатдегидрогеназы пентозофосфатного пути, отравление гемолитическими ядами (хлорбензол, яд кобры), малярия. У новорожденных желтуха может развиться как симптом гемолитической болезни новорожденного.
Гепатоциты усиленно переводят избыток непрямого билирубина в связанную форму, секретируют его в желчь, в результате в кале увеличивается содержание стеркобилина, интенсивно его окрашивая.
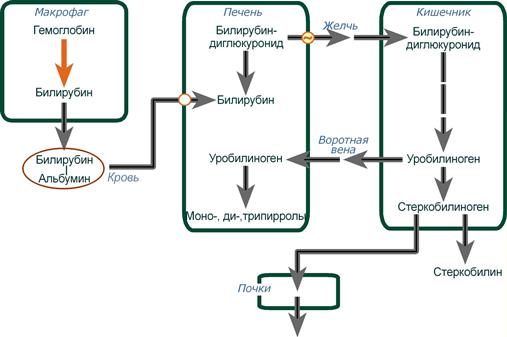
Схема патогенеза гемолитической желтухи
Гемолитические состояния, независимо от причины, имеют характерные проявления — синдром гемолиза. Биохимическими маркерами синдрома являются:
- Гипербилирубинемия за счет повышения содержания в крови свободного (непрямого) билирубина.
- Интенсивная окраска мочи, обусловленная накоплением в ней пигмента стеркобилина (билирубина и уробилина нет).
- Насыщенный цвет кала за счет увеличенного содержания в нем стеркобилина.
- Низкий уровень гаптоглобина в крови.
- Повышение в сыворотке крови активности лактатдегидрогеназы-5 (из эритроцитов).
Механическая желтуха
Механическая (подпеченочная) желтуха развивается вследствие снижения оттока желчи при непроходимости желчного протока (закупорка желчного протока опухолями, желчными камнями). При этом происходит растяжение желчных капилляров, увеличивается проницаемость их стенок и не имеющий оттока в кишечник прямой билирубин поступает в кровь, развивается гипербилирубинемия.
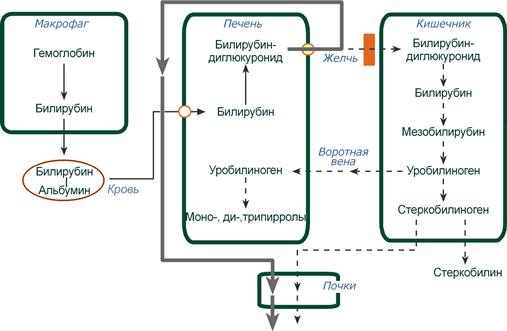
Схема патогенеза механической желтухи
Биохимическими маркерами синдрома холестаза (в «чистом» виде, без повреждения гепатоцитов) являются:
- Гипербилирубинемия за счёт связанного (прямого) билирубина.
- В моче высокий уровень билирубина (коричневый цвет, цвет темного пива) и снижено количество стеркобилина, уробилина нет.
- В кале практически отсутствует стеркобилин (обесцвеченность, серовато-белое окрашивание).
- Повышение в сыворотке крови активности ферментов, специфичных для желчных канальцев — щелочная фосфатаза (желчный изофермент), 5′-нуклеотидаза, γ-глутамилтранспептидаза.
- Уменьшение концентрации альбуминов и увеличение содержания α2-, β- и γ-глобулинов в сыворотке крови (протеинограмма для механической желтухи).
Паренхиматозная желтуха
Паренхиматозная (печеночно-клеточная) желтуха — причиной может быть нарушение на всех трех стадиях превращения билирубина в печени:
- извлечение билирубина из крови печеночными клетками,
- конъюгирование билирубина,
- АТФ-зависимая секреция в желчь.
Наблюдается при различных формах гепатитов (вирусные, токсические) и иных поражениях печени.
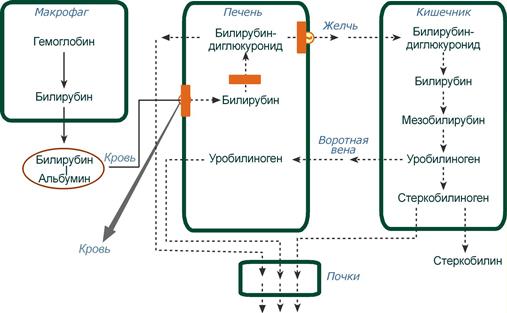
Схема патогенеза паренхиматозной желтухи
У младенцев вариантами паренхиматозной желтухи являются физиологические желтухи новорожденных и недоношенных:
- физиологическая желтуха,
- желтуха, вызываемая молоком матери и т.п.
Наследственные желтухи печеночного происхождения представляют собой синдромы Жильбера-Мейленграхта, Дубина-Джонсона, Криглера-Найяра.
Биохимическими маркерами синдрома цитолиза являются:
- Гипербилирубинемия за счёт обеих фракций билирубина — прямой и непрямой. Их концентрация в крови возрастает из-за одновременного нарушения секреции в желчь и увеличения проницаемости мембран клеток печени.
- В моче имеется билирубин (коричневый цвет, цвет черного чая), появляется уробилин.
- В кале стеркобилин снижен или в норме.
- Повышение в сыворотке крови активности ферментов, специфичных для гепатоцитов — ЛДГ-5, АЛТ, АСТ, γ-глутамилтранспептидаза, глутаматдегидрогеназа.
- Уменьшение концентрации альбуминов и увеличение содержания β- и γ-глобулинов в сыворотке крови (протеинограмма для гепатитов).
Источник
4.2.1.3. Механическая желтуха
МЕХАНИЧЕСКАЯ (обтурационная) желтуха называется так потому, что в её основе лежит нарушение транспорта жёлчи из печени в 12-пёрстную кишку. Она может носить врождённый характер вследствие внутриутробных дефектов жёлче-выводящих путей (атрезии, гипоплазии). Но чаще симптомы механической желтухи проявляются как следствие заболеваний близлежащих органов (например, опухолей головки поджелудочной железы, фатерова сосочка, различных стриктур (рубцов), панкреатита, увеличения лимфоузлов и т.д.), в результате происходит сдавливание ductus choledochus communis.
Следует заметить, что наиболее распространённым является синдром холестаза (stasis — остановка) при закупорке жёлчевыводящих путей различными камнями (жёлчнокаменная болезнь), реже гельминтами (клубком аскарид, пузырём эхинококка).
Патогенез развивающихся при этом симптомов однотипен: постоянно образующаяся в печени жёлчь не находит выхода, накапливается в жёлчевыводящих путях и в конечном итоге из-за близкого анатомического расположения кровеносных сосудов оказывается в них. Иными словами, в общем кровотоке регистрируются все компоненты жёлчи (холемия). Наблюдающаяся при этом гипербилирубинемия очень высока, причём увеличение идёт за счёт связанной фракции (50 и более % от общего количества), отсутствует уробилин. Оказываются заинтересованными показатели липидов: регистрируется гиперхолестеринемия, растет количество глицерофосфатидов (последний симптом крайне редко встречается при других недугах).
Что касается солей жёлчных кислот, их обычно не стремятся выявить биохимическими методами, так как они обнаруживают себя клинически: эти вещества активируют парасимпатическую нервную систему, что сказывается на функционировании сердечно-сосудистой системы (развитием гипотонии, брадикардии). Мало того, они раздражают афферентные нервные окончания в коже, вызывая зуд, а выделяясь с мочой, провоцируют образование пены.
Повышенное гидростатическое давление жёлчи в капиллярах вызывает слущивание поверхностных участков мембран холангиоцитов. Это выявляется в крови путём обнаружения повышенной активности щелочной фосфатазы (ЩФ), гамма-глутаминилтранспептидазы (ГГТП), 5′-нуклеотидазы, локали-зующихся обычно в плазмолеммах.
Из-за отсутствия компонентов жёлчи в кишечнике кал не приобретает окраски (бесцветный). Мало того, дефицит солей жёлчных кислот препятствует эмульгированию липидов и активации липаз — отсюда не перевариваются и не всасываются липиды, что обусловливает жирную консистенцию фекалий. Вышеописанные нарушения в переваривании мешают абсорбции липовитаминов (A, D, E, K, F), что проявляется соответствующими симптомами их недостатка.
В отличие от кала, который при механической желтухе теряет цвет, моча сохраняет окраску, но несколько с изменёнными оттенком и интенсивностью, так как они обусловлены не уробилином, а конъюгированным билирубином. (табл.2).
Таблица 2
Сравнительная характеристика биохимических показателей при различных видах желтух.
Состояние | Кровь | Моча | Кал | |
Здоровый человек | 8 — 20 мкмоль/л билируби-на, не менее 75% свободной формы, не более 25% связанной формы, следы l-уробилина | Следы l — уробилина | l-уробилин (стеркобилин) | |
Гемолитическая желтуха | Более 20 мкмоль/л билирубина, более 85% свободной формы, менее 15-20% связанной формы, увеличение количества l-уробилина. Эритроцито-пения, повышение коли-чества гемоглобина, ионов железа в плазме крови. Может появиться i-уробилиноген | Количественное увеличение l-уробилина, появление гемоглобина F, i-уробилина | Количественное увеличение l-уробилина (стеркобилина) | |
Механическая желтуха | Более 50-80 мкмоль/л билирубина, менее 75% свободной формы, нет l-уробилина, повы-шенная активность ЩФ, ГГТП, 5’нуклеотидазы; гиперхолестеринемия, холемия, накопление глицерофосфолипидов | Нет l-уробилина | Нет l-уробилина (обесцвечен), присутствуют липиды, липовитамины (жирный, глинистый кал) | |
Паренхиматозные наследственные желтухи: | ||||
Синдром Жильбера | Более 20 мкмоль/л билирубина, более 75% свободной формы; | Уменьшение количества l-уробилина | Уменьшение количества l-уробилина (стеркобилина) | |
Синдром Криглера-Найяра | Более 200 мкмоль/л билирубина, более 20% связанной с липидами формы | Следы l-уробилина, появление связанного билирубина | Уменьшение количества l-уробилина (стеркобилина) | |
Синдром Дабина-Джонсона | Более 50-80 мкмоль/л билирубина, более 25% связанной формы | Следы l-уробилина, связанный билирубин | l-уробилин | |
Соседние файлы в папке кровь
- #
- #
- #
- #
Источник
%PDF-1.4 % 2 0 obj >stream x+r 26S0030QIr *T0T0 Bf endstream endobj 4 0 obj >>>/Contents 2 0 R/Parent 3 0 R>> endobj 6 0 obj >stream x+r 26S0030QIr *T0T0 Bf ‘ endstream endobj 7 0 obj >>>/Contents 6 0 R/Parent 3 0 R>> endobj 9 0 obj >stream x+r 26S0030QIr *T0T0 Bf . endstream endobj 10 0 obj >>>/Contents 9 0 R/Parent 3 0 R>> endobj 12 0 obj >stream x+r 26S0030QIr *T0T0 Bf 5 endstream endobj 13 0 obj >>>/Contents 12 0 R/Parent 3 0 R>> endobj 15 0 obj >stream x+r 26S0030QIr *T0T0 Bf >>>/Contents 15 0 R/Parent 3 0 R>> endobj 18 0 obj >stream x+r 26S0030QIr *T0T0 Bf C endstream endobj 19 0 obj >>>/Contents 18 0 R/Parent 3 0 R>> endobj 21 0 obj >stream x+r 26S0030QIr *T0T0 Bf J endstream endobj 22 0 obj >>>/Contents 21 0 R/Parent 3 0 R>> endobj 24 0 obj >stream x+r 26S0030QIr *T0T0 Bf Q endstream endobj 25 0 obj >>>/Contents 24 0 R/Parent 3 0 R>> endobj 27 0 obj >stream x+r 26S0030QIr *T0T0 Bf X endstream endobj 28 0 obj >>>/Contents 27 0 R/Parent 3 0 R>> endobj 30 0 obj >stream x+r 26S0030QIr *T0T0 Bfh endstream endobj 31 0 obj >>>/Contents 30 0 R/Parent 3 0 R>> endobj 33 0 obj >stream x+r 26S0030QIr *T0T0 Bfh endstream endobj 35 0 obj >>>/Contents 33 0 R/Parent 34 0 R>> endobj 37 0 obj >stream x+r 26S0030QIr *T0T0 Bfh endstream endobj 38 0 obj >>>/Contents 37 0 R/Parent 34 0 R>> endobj 40 0 obj >stream x+r 26S0030QIr *T0T0 Bfh endstream endobj 41 0 obj >>>/Contents 40 0 R/Parent 34 0 R>> endobj 43 0 obj >stream x+r 26S0030QIr *T0T0 Bfh endstream endobj 44 0 obj >>>/Contents 43 0 R/Parent 34 0 R>> endobj 46 0 obj >stream x+r 26S0030QIr *T0T0 Bfh endstream endobj 47 0 obj >>>/Contents 46 0 R/Parent 34 0 R>> endobj 49 0 obj >stream x+r 26S0030QIr *T0T0 Bfh endstream endobj 50 0 obj >>>/Contents 49 0 R/Parent 34 0 R>> endobj 52 0 obj >stream x+r 26S0030QIr *T0T0 Bfh endstream endobj 53 0 obj >>>/Contents 52 0 R/Parent 34 0 R>> endobj 55 0 obj >stream x+r 26S0030QIr *T0T0 Bfh endstream endobj 56 0 obj >>>/Contents 55 0 R/Parent 34 0 R>> endobj 58 0 obj >stream x+r 26S0030QIr *T0T0 Bfh endstream endobj 59 0 obj >>>/Contents 58 0 R/Parent 34 0 R>> endobj 61 0 obj >stream x+r 26S0030QIr *T0T0 Bfd endstream endobj 62 0 obj >>>/Contents 61 0 R/Parent 34 0 R>> endobj 64 0 obj >stream x+r 26S0030QIr *T0T0 Bfd endstream endobj 66 0 obj >>>/Contents 64 0 R/Parent 65 0 R>> endobj 68 0 obj >stream x+r 26S0030QIr *T0T0 Bfd endstream endobj 69 0 obj >>>/Contents 68 0 R/Parent 65 0 R>> endobj 71 0 obj >stream x+r 26S0030QIr *T0T0 Bfd endstream endobj 72 0 obj >>>/Contents 71 0 R/Parent 65 0 R>> endobj 74 0 obj >stream x+r 26S0030QIr *T0T0 Bfd endstream endobj 75 0 obj >>>/Contents 74 0 R/Parent 65 0 R>> endobj 77 0 obj >stream x+r 26S0030QIr *T0T0 Bfd endstream endobj 78 0 obj >>>/Contents 77 0 R/Parent 65 0 R>> endobj 80 0 obj >stream x+r 26S0030QIr *T0T0 Bfd endstream endobj 81 0 obj >>>/Contents 80 0 R/Parent 65 0 R>> endobj 83 0 obj >stream x+r 26S0030QIr *T0T0 Bfd endstream endobj 84 0 obj >>>/Contents 83 0 R/Parent 65 0 R>> endobj 86 0 obj >stream x+r 26S0030QIr *T0T0 Bfd endstream endobj 87 0 obj >>>/Contents 86 0 R/Parent 65 0 R>> endobj 89 0 obj >stream x+r 26S0030QIr *T0T0 Bfd endstream endobj 90 0 obj >>>/Contents 89 0 R/Parent 65 0 R>> endobj 92 0 obj >stream x+r 26S0030QIr *T0T0 Bfl endstream endobj 93 0 obj >>>/Contents 92 0 R/Parent 65 0 R>> endobj 95 0 obj >stream x+r 26S00ճ4RIr *T0T0 Bfl endstream endobj 97 0 obj >>>/Contents 95 0 R/Parent 96 0 R>> endobj 99 0 obj >stream x+r 26S00ճ4RIr *T0T0 Bfl endstream endobj 100 0 obj >>>/Contents 99 0 R/Parent 96 0 R>> endobj 102 0 obj >stream x+r 26S00ճ4RIr *T0T0 Bfl endstream endobj 103 0 obj >>>/Contents 102 0 R/Parent 96 0 R>> endobj 105 0 obj >stream x+r 26S00ճ4RIr *T0T0 Bfl endstream endobj 106 0 obj >>>/Contents 105 0 R/Parent 96 0 R>> endobj 108 0 obj >stream x+r 26S00ճ4RIr *T0T0 Bfl endstream endobj 109 0 obj >>>/Contents 108 0 R/Parent 96 0 R>> endobj 111 0 obj >stream x+r 26S00ճ4RIr *T0T0 BT咯 endstream endobj 112 0 obj >>>/Contents 111 0 R/Parent 96 0 R>> endobj 114 0 obj >stream x+r 26S00ճ4RIr *T0T0 Bfl endstream endobj 115 0 obj >>>/Contents 114 0 R/Parent 96 0 R>> endobj 117 0 obj >stream x+r 26S00ճ4RIr *T0T0 Bfl endstream endobj 118 0 obj >>>/Contents 117 0 R/Parent 96 0 R>> endobj 120 0 obj >stream x+r 26S00ճ4RIr *T0T0 Bfl endstream endobj 121 0 obj >>>/Contents 120 0 R/Parent 96 0 R>> endobj 123 0 obj >stream x+r 26S00ճ4RIr *T0T0 Bfb endstream endobj 124 0 obj >>>/Contents 123 0 R/Parent 96 0 R>> endobj 126 0 obj >stream x+r 26S00ճ4RIr *T0T0 Bfb endstream endobj 128 0 obj >>>/Contents 126 0 R/Parent 127 0 R>> endobj 1 0 obj >/XObject>/ProcSet[/PDF/Text/ImageB/ImageC/ImageI]>>/Type/XObject/Subtype/Form/BBox[0 0 594.96 842.04]/Matrix[1 0 0 1 0 0]/FormType 1>>stream xYˮ6?xyohDQO»@E+0@.tVӢE)Rrd;N)rC~iL:MAgRTBct~{~w%=+1s%I+tEVC{ GKNnnnO;m?>kF+T4eXx0Y̚||ep^GUH~G 4g~[T6ӋI
Источник
МЕХАНИЧЕСКАЯ ЖЕЛТУХА: диагностический алгоритм и лечение
Cреди хирургических заболеваний печени и внепеченочных желчных путей наиболее тяжелыми могут быть признаны те, которые сопровождаются стойкой непроходимостью магистральных желчных протоков с последующим развитием механической желтухи (МЖ). Проблемы диагностики и дифференциальной диагностики причин обтурации желчных путей не потеряли актуальности и в настоящее время. Хирургические вмешательства у больных МЖ, выполняемые по экстренным показаниям, сопровождаются большим числом осложнений, а летальность достигает 15-30%, что в 4 раза выше, чем в тех случаях, когда МЖ удается ликвидировать до операции [3, 7]. Огромный опыт, накопленный зарубежными и отечественными хирургами, показывает, что синдром МЖ возникает у 15-40% больных с желчнокаменной болезнью (ЖКБ) и у всех больных, имеющих опухолевое поражение желчных путей [1, 5, 9]. Декомпрессия билиарной системы является одной из главных целей и важнейшим компонентом лечебных мероприятий у этих пациентов.
Людей, страдающих МЖ, следует относить к группе пациентов с острыми хирургическими заболеваниями. В настоящее время большинство зарубежных и отечественных авторов считают оптимальным проведение лечения больных МЖ в два этапа [1, 2, 3, 7, 9, 10]. На первом этапе выполняют временную наружную или внутреннюю декомпрессию билиарных путей с помощью различных методов желчеотведения, а на втором, после ликвидации МЖ, при плановой операции стараются устранить причину, вызвавшую МЖ. Такая тактика лечения позволяет добиться уменьшения количества послеоперационных осложнений и снижения уровня общей летальности.
Вместе с тем в ходе разработки способов желчеотведения у больных МЖ возникает ряд проблем и спорных вопросов. Тяжелыми осложнениями МЖ являются холангит и печеночная недостаточность (ПН). Ведущие факторы в патогенезе холангита — холестаз с последующим присоединением инфекции.
В последнее время для декомпрессии желчных путей используют малоинвазивные эндоскопические или чрескожные чреспеченочные методы желчеотведения под контролем рентгенологического аппарата, ультразвукового аппарата (УЗИ), компьютерного томографа (КТ) или лапароскопа [2, 4, 6, 8, 10]. В 2001 году исполнилось 75 лет с начала применения чрескожных методов контрастирования билиарной системы (Burckhardt H., Muller W., 1921) и 40 лет — чрескожного чреспеченочного желчеотведения у больных МЖ (Remolar I. et al., 1956).
Узловыми вопросами в лечении МЖ остаются сроки и виды декомпрессивных вмешательств, методы профилактики и лечения послеоперационной ПН. Кроме того, оценки эффективности, преимуществ и недостатков различных «закрытых» и «открытых» методов декомпрессии желчных путей при МЖ не проводилось. Поэтому проблема выбора инструментальной дооперационной декомпрессии желчных протоков при МЖ и гнойном холангите остается предметом дискуссии.
Итак, основная цель хирургического вмешательства при МЖ — декомпрессия желчевыводящих путей, устранение обтурации, ликвидация желтухи и профилактика возникновения или прогрессирования ПН. В настоящее время арсенал желчеотводящих методов при МЖ достаточно велик и включает в себя:
- эндоскопическую ретроградную холангиопанкреатографию (ЭРХПГ) с эндоскопической папиллосфинктеротомией (ЭПСТ);
- чрескожную чреспеченочную холангиографию (ЧЧХГ) с чрескожной чреспеченочной холангиостомией (ЧЧХС);
- холецистостомию под контролем УЗИ, КТ или лапароскопа;
- назобилиарное дренирование;
- различные варианты эндопротезирования желчных протоков;
- различные интраоперационные методы декомпрессии желчных протоков.
МЖ может быть доброкачественного (наблюдается у 45-55% больных) и злокачественного генеза. Среди МЖ доброкачественного генеза наиболее часто встречается холедохолитиаз, в остальных случаях речь идет о рубцовых стриктурах внепеченочных желчных путей, панкреатитах, паразитарных заболеваниях гепатобилиарной зоны, дивертикулах и доброкачественных опухолях большого дуоденального сосочка (БДС). Опухолевая природа заболевания обусловлена раком головки поджелудочной железы (ПЖ), БДС, желчного пузыря, гепатикохоледоха, ворот печени и метастазами рака другой локализации в печень.
Накопленный опыт лечения больных МЖ позволил нам разработать и внедрить новый алгоритм диагностики и лечения данной категории больных. В алгоритм диагностики МЖ кроме стандартного клинико-лабораторного исследования входят УЗИ, эзофагогастродуоденоскопия (ЭГДС), ЭРХПГ, КТ, ЧЧХГ и лапароскопия. Каждое исследование при необходимости можно превратить из диагностической процедуры в лечебную. При разработке алгоритма мы исходили из того, что МЖ должна быть ликвидирована как можно раньше от начала заболевания из-за опасности развития холангита и ПН. При этом процесс диагностики МЖ не должен отодвигать сроки начала ее лечения. Целесообразно диагностику и лечение МЖ проводить одновременно, хотя нередко лечение опережает по времени дифференциальную диагностику причины и уровня обтурации желчных путей.
Лечение больных с МЖ должно носить комплексный характер. Консервативные мероприятия кроме нормализации гомеостаза и инфузионной терапии включают следующие мероприятия:
- удаление из организма токсических веществ. Это достигается проведением форсированного диуреза, а также введением гемодеза и аналогичных ему препаратов;
- введение пластических веществ, необходимых для репаративных процессов печеночной паренхимы. При этом необходимо иметь в виду два основных момента: во-первых, до устранения желчной гипертензии пластические вещества усваиваются гепатоцитами плохо и в небольших количествах; во-вторых, перегрузка ими организма больного до восстановления нормального оттока желчи предъявляет повышенные требования к гепатоцитам и вследствие этого может вызвать срыв адаптационных процессов и ухудшить функцию печени. В связи с этим пластические вещества должны назначаться в дозах на уровне минимальных терапевтических (если предварительно не проводилась холецисто- или холангиостомия) и не слишком продолжительными курсами (до 7-10 дней). К этой группе препаратов относятся нуклеинат натрия и другие пуриновые и пирмидиновые основания: метацин, пентоксил, оротат калия и др.;
- улучшение обмена веществ в гепатоцитах. С этой целью целесообразно введение АТФ, коэнзима А, комплекса витаминов группы В, аскорбиновой кислоты, мексидола и др. Для нормализации сниженного уровня факторов свертывания крови, протромбинового комплекса обязательно введение викасола;
- применение анаболических гормонов. Дозы препаратов не должны быть большими, чтобы не вызвать срыва компенсаторных процессов в гепатоцитах. Следует предостеречь от применения гипербарической оксигенации, которая эффективна лишь после устранения желчной гипертензии. Для улучшения кровоснабжения паренхимы печени обязательно введение препаратов, улучшающих микроциркуляцию (реополиглюкина и др.);
- борьба с инфекцией. Введение антибактериальных препаратов у больных с длительной МЖ и сниженным вследствие этого иммунитетом должно сочетаться с проведением курса стимулирующей терапии продигиозаном, имунофаном или левамизолом.
Все существующие малоинвазивные методы декомпрессии билиарной системы можно разделить на две группы: эндоскопические (без нарушения целостности кожного покрова) и чрескожные. К первой группе относятся ЭРХПГ с ЭПСТ, назобилиарное дренирование, различные варианты эндопротезирования желчных путей. ЭРХПГ с ЭПСТ на протяжении многих лет остается основным методом эндоскопического лечения холедохолитиаза. Этот метод позволяет в 85-90% случаев удалять конкременты из общего желчного протока и восстанавливать желчеотток. ЭРХПГ дает возможность не только контрастировать протоки, но и визуально оценить состояние БДС, а также периампулярной области. С этой точки зрения возможности ЭРХПГ, безусловно, шире по сравнению с другими методами исследования желчевыводящих путей. При наличии крупных фиксированных камней по ходу магистральных желчных протоков к ретроградному контрастированию последних прибегать не следует, ограничившись проведением УЗИ или КТ. Ретроградное контрастирование в этом случае ведет к ухудшению состояния больного в связи с увеличением гипертензии во внутрипеченочных протоках, инфицированием и затрудненной эвакуацией контрастного вещества и желчи. В такой ситуации показана чрескожная чреспеченочная декомпрессия желчных путей. Если размер камня больше диаметра образованного устья общего желчного протока, прибегают к внутрипротоковому разрушению камня с помощью ретроградной механической литотрипсии. Эта методика, по данным многих зарубежных авторов, может быть признана высокоэффективной. Иногда ЭРХПГ с ЭПСТ недоступна — после резекции желудка по Бильрот-II, наличие крупных дивертикулов и непреодолимых препятствий в устье общего желчного протока.
Необходимость во временном эндопротезировании гепатикохоледоха и назобилиарном дренировании вызвана наличием у пациентов выраженной желтухи и холангита в условиях, когда санация гепатикохоледоха оказалась неполной и желчеотток не был окончательно восстановлен. Назобилиарное дренирование в этих случаях помимо желчеотведения позволяет также промывать желчные пути растворами антибиотиков, что способствует быстрой ликвидации холангита и дает возможность выполнять рентгеноконтрастные исследования для контроля за отхождением фрагментов разрушенного камня и мелких конкрементов.
Транспапиллярное эндопротезирование гепатикохоледоха нами выполняется в основном при опухолях панкреатобилиарной зоны, стриктурах. Для этой цели используются стандартные эндопротезы фирм «Olimpus» (Япония) и «Willson-Cook» (США), сроки функционирования которых составляют 4-5 месяцев. Перед эндопротезированием выполняется ЭПСТ в целях профилактики острого панкреатита, который может возникнуть при обтурации устья панкреатического протока концом эндопротеза.
Ко второй группе малоинвазивных методов декомпрессии желчных путей относят ЧЧХГ с ЧЧХС, чрескожную чреспеченочную холецистостомию под контролем УЗИ, КТ или лапароскопа. Несмотря на совершенствование УЗИ диагностики и КТ, объективная информация о патологии желчных протоков, достаточная для принятия решения о методе декомпрессии, может быть получена только при прямом контрастировании желчных путей. В последние 10 лет широкое распространение получили методы чрескожных чреспеченочных эндобилиарных вмешательств [2, 5, 7, 8, 10]. Их удается осуществить независимо от уровня и протяженности обтурации желчных путей. Осложнения и летальность при них составляют от 3 до 10%. На начальном этапе ЧЧХГ проводили в целях дифференциальной диагностики МЖ, определения уровня блока желчных протоков, решения вопроса о возможности выполнения наружного дренирования. Абсолютными противопоказаниями к ЧЧХГ мы считаем непереносимость контрастных препаратов и выраженные нарушения свертывающей системы крови.
С внедрением в клиническую практику УЗИ, КТ потребность в выполнении ЧЧХГ сократилась. В настоящее время мы выполняем ЧЧХГ у больных с незначительной дилятацией желчных протоков, а также при подозрении на доброкачественную стриктуру желчных протоков и вентильный камень дистального отдела гепатикохоледоха у пациентов, которым невозможно выполнить ЭРХПГ.
В последние годы наложение чрескожной чреспеченочной холецистостомы под контролем УЗИ, КТ или лапароскопа стало наиболее распространенным методом, позволяющим не только сразу установить характер и место обтурации желчных путей, но и осуществить их декомпрессию. Рентгенологический вид блока при заболеваниях, вызывающих обтурационную желтуху, не является строго специфичным, что может быть объяснено различной распространенностью процесса, наличием мелких включений, замазкоподобных масс и воспалительного отека. Противопоказания к чрескожным чреспеченочным вмешательствам — множественные метастазы в печень, крайне тяжелое состояние больных с некорригируемой ПН, выраженная гипокоагуляция с угрозой кровотечения.
Целесообразность применения каждого метода декомпрессии определяется несколькими факторами, основными из которых являются:
- информативность диагностической методики;
- возможность трансформации диагностической процедуры в эффективное лечебное вмешательство;
- безопасность метода (вероятность осложнений и степень их тяжести);
- ехническая сложность метода.
Преимущественное значение, определяющее лечебный результат, имеют два первых фактора.
С учетом накопленного нами опыта мы рекомендуем придерживаться следующей схемы лечебно-диагностических малоинвазивных инструментальных вмешательств при МЖ: клинико-лабораторные данные, УЗИ, КТ Ѓ ЭРХПГ или ЧЧХГЃ ЭПСТ или ЧЧХС или холецистостомия Ѓ лапаротомия.
Если возможности малоинвазивных методов декомпрессии желчных протоков исчерпаны или ограничены, то в срочном порядке больному показана лапаротомия с выполнением одного из методов интраоперационного желчеотведения.
Адекватность декомпрессии оценивается нами путем изучения функционального состояния печени и изменения пейзажа микрофлоры. О степени нарушения функционального состояния печени позволяют судить данные радиоизотопной гепатографии, антипириновой и биливердиновой проб, которые выявляют снижение поглотительно-выделительной и обезвреживающей функций печени, повышение уровня билирубина в крови. Для выявления степени инфицированности желчи и определения эффективности антибактериальной терапии проводится изучение микрофлоры и количественного бактериологического анализа желчи методом газовой хроматографии и масс-спектрометрии.
Таким образом, малоинвазивные эндоскопические и чрескожные чреспеченочные декомпрессионные вмешательства представляют собой эффективный способ восстановления желчеоттока при обструкции билиарной системы. Эти методики позволяют достаточно быстро и эффективно ликвидировать МЖ и холангит, дают возможность проводить хирургические вмешательства в наиболее благоприятных условиях, в плановом порядке, а у больных пожилого возраста с тяжелой сопутствующей патологией могут служить альтернативой хирургическому лечению. Эти вмешательства малотравматичны и сопровождаются небольшим числом осложнений. Применение этих методов позволяет значительно улучшить результаты лечения больных МЖ.
Литература
1. Данилов М. В., Глабай В. П., Кустов А. Е. и др. Хирургическое лечение больных механической желтухой опухолевой этиологии //Анналы хир. гепатологии. 1997. Т. 2. С. 110-116.
2. Ившин В. Г., Якунин А. Ю., Макаров Ю. И. Чрескожные чреспеченочные диагностические и лечебные вмешательства у больных с механической желтухой //Анналы хир. гепатологии. 1996. Т. 1. С. 121-131.
3. Каримов Ш. И. Эндобилиарные вмешательства в диагностике и лечении больных с механической желтухой. Ташкент: Издательство им. Ибн Сины, 1994. 239 с.
4. Прокубовский В. И., Капранов С. А. Чреспеченочное эндопротезирование желчных протоков //Хирургия. 1990. № 1. С.18-23.
5. Савельев В. С., Прокубовский В. И., Филимонов М. И. и др. Чрескожное чреспеченочное дренирование желчных путей при механической желтухе //Хирургия. 1988. № 1. С. 3-7.
6. Хрусталева М. В. Современные эндоскопические транспапиллярные методы лечения механической желтухи //Анналы НЦХ РАМН. 1997. С. 39-42.
7. Шаповальянц С. Г., Цкаев А. Ю., Грушко Г. В. Выбор метода декомпрессии желчных путей при механической желтухе //Анналы хир. гепатологии. 1997. Т. 2. С. 117-122.
8. Cotton P. B. Endoscopic management of biliary strictures //Annu gastrointes. endoscopy. 1993. P. 6.
9. Guschieri A., Buess G., Perissat J. Operative manual of endoscopic surgery //Springer-Verlag. 1993. V. 2. P. 273.
10. Murai R., Hashig Ch., Kusujama A. Percutaneus stenting for malignant biliary stenosis //Surgical endoscopy. 1991. V. 5. P. 140.
Обратите внимание!
- Механическая желтуха должна быть ликвидирована в течение первых 10 суток от момента возникновения в связи с угрозой развития холангита и печеночной недостаточности.
- Лечение больных механической желтухой должно быть комплексным.
- Лечение механической желтухи может быть более эффективным за счет применения малоинвазивных методов, основная цель которых — не только диагностика, но и лечение, проводимые одновременно.
- На первом этапе лечения необходимо осуществить временную декомпрессию желчных путей в качестве подготовки к основному (второму) этапу лечения; в ряде случаев эта процедура полностью заменит собой хирургическое лечение.
Источник