Аспирин дети ветрянка у
Содержание статьи
ак правильно лечить ветрянку у ребенка? Ветряная оспа у детей
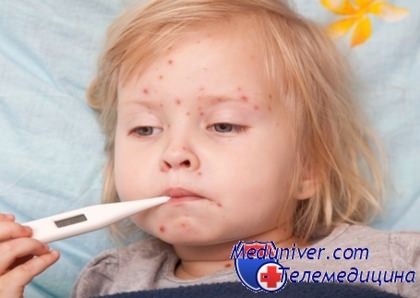
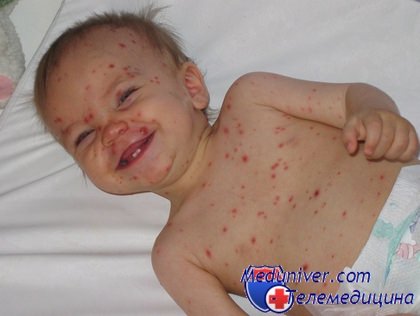
Как правильно лечить ветрянку у ребенка? Ветряная оспа у детейВ нашей стране никого не удивляет ребенок разукрашенный зеленкой в целях дезинфекции высыпаний во время болезни ветрянкой. Каждый год ветрянкой или ветряной оспой в России болеют около 800 тысяч детей. Эта вирусная инфекция, протекающая с появлением многочисленных высыпаний на коже и слизистых оболочках, редко вызывает серьезные беспокойства у родителей. Обычно ветрянку воспринимают как определенный этап жизни ребенка, который обязательно надо пройти, чтобы не заболеть этой «заразой» будучи взрослым. Ведь взрослые, в отличие от детей, тяжело переносят эту болезнь. Особенно опасно заражение вирусом ветряной оспы женщинам в первом триместре беременности. Это вызывает большой риск выкидыша или рождения малыша с различными пороками развития. У переболевшего ветрянкой ребенка вырабатывается пожизненный иммунитет к данной инфекции, а сам вирус ветрянки остается в организме и скрывается в нервных клетках. При снижении иммунитета из-за перенесенной болезни или ослабления организма в пожилом возрасте он может активизироваться и вызвать другое более опасное заболевание под названием опоясывающий лишай. Возбудитель ветряной оспы — вирус герпеса 3 типа. Чтобы заразиться им, достаточно пройти мимо места, где находиться больной ветрянкой или опоясывающим лишаем. Вирус ветряной оспы передается воздушно-капельным путем не только во время кашля, поцелуя и разговора, но и при нахождении в одном помещении с больным человеком. Самый типичный признак ветрянки — появление сыпи на коже ребенка. Поэтому это заболевание и называют ветряной оспой, сыпь при ней, как и при настоящей оспе представляет собой папулы — мягкие пузырьки, наполненные прозрачной жидкостью. Но по тяжести болезни ветрянку с оспой даже нельзя сравнивать.
Инфицирование вирусом натуральной оспы намного опаснее, оно протекает и лечится во много раз труднее ветрянки. В среднем инкубационный период ветрянки длится 17 дней. В это время заболевший ребенок не ощущает никаких проявлений болезни, хотя сам уже может заразить других детей за 2 дня до ухудшения самочувствия и появления папул. Первые высыпания имеют вид красных бугорков, которые сильно напоминают обычные прыщи. Они могут появиться в любой части тела и быстро превращаются в пузырьки с прозрачной жидкостью, которые через 1-2 дня лопаются и подсыхают, образуя корочки на поверхности. У многих детей во время болезни наблюдается повышение температуры тела до 38 градусов, а количество высыпаний увеличивается с каждым днем все больше и больше. При легком течении болезни через 2-4 дня температура тела спадает, а новые высыпания перестают появляться. По мере высыхания пузырьков ребенок перестает быть заразным и может спокойно играть с другими детьми. Заражения вирусом ветрянки не стоит бояться, если последние высыпания ребенка уже подсохли. У здоровых детей ветрянка протекает легко и без осложнений. При нормальном течении болезни ребенок не нуждается в специальном лечении. Единственное, что требуется от родителей при уходе за больным ветрянкой ребенком — это регулярно мазать высыпания зеленкой. Зеленка подсушивает и дезинфицирует ранки, тем самым препятствуя размножению вирусов герпеса. Но в последние годы не все врачи поддерживают необходимость обработки папул зеленкой, большинство педиатров рекомендуют использовать для этой цели мази с антибиотиками, например, синтомициновую эмульсию.
По их мнению, зеленка не содержит компоненты, способные бороться с вирусами, подкрашивает одежду и ведет к образованию рубцов на обработанной ею поверхности кожи. Какой способ обработки сыпи применить для лечения ветрянки у ребенка, решать самим родителям. Конкретных рекомендаций в пользу применения зеленки или мазей с антибиотиками сегодня никто не даст. Если прислушаетесь совета своих родителей, то они будут утверждать, что без зеленки при ветрянке никак нельзя обойтись. А молодые врачи, наоборот, порекомендуют отказаться от зеленки, чтобы не навредить нежной коже ребенка и быстрее победить инфекцию. Но мазать чем-то папулы надо обязательно, иначе они будут сильно увеличиваться в размерах, чесаться и доставлять большой дискомфорт ребенку. А это уже может стать причиной занесения бактериальной инфекции в ранки и привести к нагноению. В этом случае гнойные корочки будут долго держаться, а после лечения оставят после себя оспины, которые будут напоминать те, которые имеют люди, переболевшие натуральной оспой. Поэтому правильное лечение ветрянки у детей заключается в том, чтобы не допустить расчесывания высыпаний грязными руками и предотвращении присоединения бактериальной инфекции. Для этого в период болезни ребенка надо постоянно поддерживать чистоту его рук и тела. Следите за тем, чтобы ногти у него были аккуратно подстрижены, а руки чаще мойте мылом. Раньше педиатры рекомендовали не мочить высыпания при ветрянке водой, сейчас же у них мнение изменилось. Теперь они разрешают детям больным ветрянкой мыться под душем при отсутствии температуры. Но купать в ванной или парить в бане больного ветрянкой ребенка нельзя. Мыть тело малыша надо под теплым душем с мылом без использования мочалок, чтобы не царапать корочки и не повредить целостность пузырьков. Обработку ран больного ветрянкой ребенка зеленкой надо проводить не чаще двух раз в день, чтобы не провоцировать появления шрамов и рубцов на коже. При повышении температуры тела выше 38 градусов необходимо принимать жаропонижающие средства, например, ибупрофен или парацетамол. Давать ребенку аспирин при ветрянке ни в коем случае нельзя! Это может вызвать синдром Рея, который вызывает тяжелые поражения мозга и печени. При тяжелых формах ветряной оспы назначают принимать антивирусные препараты, чаще всего ацикловир и виралекс. В настоящее время все желающие могут сделать прививку от ветряной оспы на платной основе. Данная вакцинация не входит в календарь профилактических прививок России, но по требованию ее делают во многих поликлиниках городов. В обязательном порядке рекомендуется вакцинация от ветряной оспы детям, имеющим хронические заболевания и со слабым иммунитетом. — Вернуться в оглавление раздела «Микробиология.» Автор: Искандер Милевски Оглавление темы «Диагностика и лечение микозов»: 1. Диагностика и лечение криптоспоридиоза. Циклоспориоз 2. Вухерериоз. Возбудитель вухерериоза 3. Микозы — кератомикозы. Разноцветный лишай 4. Диагностика и лечение пьедры. Дерматофитии 5. Возбудители дерматомикозов. Патогенез дерматофитий 6. Микоз рук и ногтей. Микоз кожи головы 7. Микоз туловища. Паховая эпидермофития 8. Криптококкоз. Возбудитель и распространенность криптококкоза 9. Кокцидиоидоз. Возбудитель и эпидемиология кокцидиоидоза 10. Мицетома. Возбудитель и распространенность мицетомы 11. Диагностика мицетомы. Лечение и профилактика мицетомы |
Источник
Синдром Рея
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Синдром Рея — довольно редкая, но опасная болезнь, которая может даже угрожать жизни, если её запустить. Заболевание характеризуеться развитием отечного синдрома в головном мозге и в печени, в дальнейшем — жировой дистрофии. Впервые данный синдром был описан в 1963 г в журнале The Lancet доктором Дугласом Рейе вместе с коллегами — Грэмом Морган и Джимом Барал. Чаще всего он появлялся у больных ветрянкой, гриппом типа В и других вирусных инфекций.
В ходе исследований выяснилось, что развитие синдрома более вероятно у кровных родственников тех людей, которые болели этой болезнью. Выявить, с чем конкретно это связано, пока не удалось.
[1], [2], [3], [4]
Эпидемиология
Синдром Рея встречается исключительно у детей.
[5], [6], [7], [8], [9], [10]
Причины синдрома Рея
Болезнь развивается из-за гиперчувствительности детей к лекарствам, в которых содержится ацетилсалициловая кислота (она и является причиной развития данного заболевания). Подобные средства назначают в случае лихорадки и высокой температуры — к примеру, при гриппе, ветрянке гастроэнтерите или обычном ОРЗ.
Оказавшись в организме, эта кислота может привести к разрушению элементов мембран клеток, нарушается обмен жирных кислот и водно-электролитный баланс, наблюдается увеличение в сыворотке крови аминотрансфераз и / или аммиака.
Вследствие этого в печени развивается так называемая печеночная жировая инфильтрация. Вместе с этим развивается асептическое воспаление в головном мозге с развитием отёка. Именно поэтому данный синдром также называют острой печёночной энцефалопатией или, реже, белой печёночной болезнью.
[11], [12], [13]
Патогенез
Клинические исследования показали, что основе синдрома Рея лежит разрушение митохондрий. В патогенезе важную роль играет нарушение бета-окисления жирных кислот вследствие экзогенных (инфекционные болезни, прием определенных лекарственных средств) или эндогенных (врождённые патологии, сопровождающиеся нарушением обмена веществ) причин, что приводит к снижению уровня Acetyl-CoA и активности пируваткарбоксилазы. Из-за этого уменьшается выработка гликогена, что приводит к развитию гипогликемии.
Помимо этого, в цитратном цикле происходит уменьшение активности малат-, а также сукцинатдегидрогеназы, а в дыхательной цепи уменьшается активность цитохромоксидазы. Происходит нарушение активности энзимов в митохондриальном участке цикла мочевины — орнтитинтранскарбамилазы, а также карбамилфосфатсинтетазы.
[14], [15], [16], [17], [18], [19], [20], [21], [22], [23]
Симптомы синдрома Рея
В клинике различают два варианта протекания болезни: классический и атипический.
При классическом аспирин-ассоциированном синдроме Рея признаки болезни развивается чаще всего у детей старше 5 лет, имеет двухфазное течение, обычно сопровождается продромальными явлениями, приемом аспирина в обычных лечебных дозировках, имеет двухфазное течение.
Клинические признаки синдрома Рея появляются после перенесенной вирусной инфекции (грипп, ветрянка) и не длительного (в среднем 3 суток) латентного периода.
При поражении головного мозга и печени, возникают такие признаки:
- Неврологическа симптоматика (больной не понимает, где находится, никого не узнает, не способен отвечать даже на простейшие вопросы, агрессия, апатия);
- Ускоренное и поверхностное дыхание с развитием гипервентиляции;
- Проявляется сильная агрессия, вплоть до беспричинных нападений;
- У больного начинаются судороги, он впадает в кому длительность от 24 часов до 3 суток, иногда до нескольких недель.
Первые признаки
То, когда начнут проявляться первые признаки болезни, зависит от степени тяжести поражения органов. Обычно синдром впервые проявляется спустя 5-6 дней после возникновения вирусного заболевания. Если же он появился при ветрянке, симптомы могут начаться раньше — на 4-й день после возникновения сыпи.
Среди первых симптомов синдрома Рея:
- Появившаяся внезапно тошнота, которая сопровождается регулярной сильной рвотой;
- Вялость и отсутствие у ребёнка энергии;
- Странные поведенческие реакции — раздражительность, некоторая заторможенность в действиях, проблемы с речью;
- Постоянная сонливость.
[24], [25]
Синдром Рея у детей и новорожденных
Синдром Рея обычно появляется у подростков или детей, принявших аспирин в процессе лечения какого-то вирусного заболевания. Он нарушает функциональную деятельность мозга, печени, а также почек. Без проведения быстрого своевременного лечения болезнь способна привести к смерти.
У грудных детей до 5 лет синдром Рея проявляется в атипичной форме (так называемый рея-подобный синдром), сопровождается врожденными аномалиями обмена веществ.
Начальными проявлениями болезни у детей в возрасте до 2-х лет становятся гипервентиляция и диарея.
Синдром Рея у взрослых
Обычно синдромом Рея болеют маленькие дети и подростки, а вот взрослых данное заболевание затрагивает в крайне редких случаях.
Стадии
Синдром Рея проходит через пять стадий:
Стадия I
- Сыпь на ладонях рук и ногах.
- Стойкая тяжелая рвота.
- Общая вялость.
- Спутанность сознания.
- Ночные кошмары.
- Головные боли.
Стадия II
- Ступор.
- Гипервентиляция.
- Жироая дистрофия печени (по результатам биопсии).
- Гиперактивные рефлексы.
Стадия III
- Симптомы I и II этапов.
- Возможна кома.
- Возможен отек мозга.
- Редко, остановка дыхания.
Стадия IV
- Углубление комы.
- Расширенные зрачки с минимальной реакцией на свет.
- Минимальная дисфункция печени.
Стадия V
- Глубокая кома.
- Судороги.
- Полиорганная недостаточность.
- Вялость.
- Гипераммониемия (выше 300 мг / дл крови).
- Смерть.
[26], [27], [28], [29], [30], [31], [32]
Осложнения и последствия
Возможные последствия и осложнения синдрома Рея:
- сердечно-сосудистый коллапс с признаками острой дыхательной недостаточности, нарушение проводимости (аритмии), внезапная остановка сердца;
- аспирационные пневмонии;
- ДВС-синдром;
- несахарный диабет;
- септическое состояние;
- параплегии и паралич ног и рук;
- острые желудочно-кишечные;
- коматозное состояние.
[33], [34], [35], [36], [37], [38]
Диагностика синдрома Рея
Диагностировать синдром Рея достаточно сложно, так как у него нет особенных, присущих только ему, симптомов. Именно поэтому риск ошибиться при постановке диагноза у врача довольно высок. Следует отметить, что перед обследованием доктору необходимо сообщить обо всех медикаментозных препаратах, которые больной принимал во время лечения вирусного заболевания.
[39], [40], [41], [42], [43]
Анализы
Проводятся анализы для выявления возможных нарушений в процессе окисления жирных кислот, а также обнаружения прочих метаболических расстройств.
Для синдрома Рея характерны следующие показатели анализа крови:
- повышение уровня трансаминаз (АЛТ, АСТ), аммиака в крови;
- удлинение протромбинового времени;
- снижение уровня глюкозы в крови (гипогликемия).
Выполняется также процедура люмбальной пункции — у пациента берут образец жидкости из спинного мозга. Проводится она для того, чтобы исключить наличие прочих болезней, при которых наблюдаются неврологические проявления — таких, как энцефалит и менингит. При синдроме Рея количество лейкоцитов в мазке недолжно превышать — 8 /мкл.
Процедура биопсии печени — чтобы исключить болезни, при которых происходит поражение печени, берётся образец печёночной ткани.
Биопсии печени проводится в основном у детей до 1 года, при частых рецидивах или атипичными признаками синдрома (без продрома и рвоты).
В процессе взятия анализа пациенту делают анестезию, затем специальной иглой проводится маленький прокол в правой части живота и берется небольшой кусочек печени.
При биопсии обнаруживают диффузную жировую дистрофию клеток печени, депонируемый гликоген воспалительные клеточные инфильтраты отсутствуют.
[44], [45], [46], [47], [48], [49], [50], [51]
Инструментальная диагностика
При диагностике синдрома Рея используются также инструментальные методы исследования. Например, это компьютерная томография, электроэнецефалограмма, а также МРТ.
Благодаря МРТ и КТ головы можно исключить возможные нарушения в мозговой деятельности, проявлением которых становятся вялость и изменение в поведении больного. Это позволяет провести дифференциальную диагностику с опухолями, различными аневризмами, кровоизлияниями в головной мозг, а также абсцессами.
Дифференциальная диагностика
Так как признаки синдрома Рея не являются специфическими и могут возникать при других заболеваниях, их можно диагностировать только методом исключения. Дифференцируют синдром Рея с нейромышечными болезнями, вирусными инфекциями и побочными эффектами различных лекарств, а также токсинов, из-за которых может появится энцефалопатия и гепатопатия.
[52], [53], [54], [55], [56], [57], [58]
Лечение синдрома Рея
Лечение синдрома Рея проводится стационарно. Если болезнь протекает тяжело, больного могут отправить в палату интенсивной терапии. В больнице пациент будет находиться под постоянным контролем — его жизненные показатели будут тщательно отслеживаться.
Лечение направленно, в первую очередь, на снятие отека головного мозга, коррекции метаболических расстройств и нарушения свертываемости крови.
Лечебные процедуры при этом могут быть такими:
- Вливание лекарственных препаратов внутривенно (через капельницу могут вводиться назначенные врачом растворы электролитов и глюкоза);
- Противосудорожные лекарства, чтобы провести профилактику возможных судорожных припадков;
- Мочегонные средства — диуретики избавляют организм от избытка жидкости, уменьшая тем самым внутричерепное давление;
- Лечение возможных кровотечений, возникающих из-за острой жировой дистрофии печени. При этом возможно применение витамина К, а также переливание больному тромбоцитарной массы и плазмы.
При наличии у больного проблем с самостоятельным дыханием проводится искусственная вентиляция лёгких. В тяжелых случаях может выполнятся трансплантация печени
Лекарства
В процессе лечения часто назначаются мочегонные и противосудорожные лекарства.
При синдроме Рея проводить лечение при помощи гомеопатических препаратов, народной медицины и лечебных трав не рекомендуется.
Профилактика
В качестве профилактики заболевания существует только один метод — отказ от использования ацетилсалициловой кислоты и лекарств её содержащих при лечении маленьких детей, а также подростков. К примеру, не следует применять такие средства, как Цитрамон либо Аскофен. Не рекомендуется также использовать медикаменты, в которых есть салицилаты или салициловая кислота.
[59], [60], [61], [62], [63]
Прогноз
Синдром Рея может иметь благоприятный прогноз, если заболевание протекает в лёгкой форме — вероятность смерти в этом случае составляет лишь 2%. Но следует понимать, что это зависит от тяжести повреждения функциональной деятельности головного мозга, а также скорости прогресса гепатологических и метаболических нарушений. Важными факторами являются также уровень аммиака в крови и степень отека головного мозга. В случае впадения пациента в глубокую кому вероятность последующей смерти увеличивается до 80%.
Если же пациент смог перенести острую стадию болезни, он начнёт выздоравливать. Позднее при появлении судорог могут проявляться симптомы повреждения мозговых клеток — судорожные расстройства, мышечное подёргивание, нарушения в работе периферических нервов, возможна умственная отсталость. В редких случаях такая болезнь может появляться дважды у одного человека.
[64], [65], [66]
Источник