Ангина корь могут попасть в среднее ухо через
Содержание статьи
Острый отит при кори
Медицинский эксперт статьи
х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Корь — острая инфекционная болезнь вирусной этиологии, протекающая с характерной лихорадкой (38-39°С), катаральным воспалением слизистой оболочки глаз, носоглотки, глотки и верхних дыхательных путей, специфическими высыпаниями на слизистой оболочке полости рта, пятнисто-папулезной сыпью на коже. Возбудителем кори является РНК-содержащий парамиксовирус Роlynosa morbillorum. Источник возбудителя — больной корью человек, являющийся инфекционно опасным для окружающих в последние 1-2 дня инкубационного периода (10 дней). В странах, где не проводится специфическая профилактика, переболевшие корью составляют 80-90% от числа жителей, что связано с почти абсолютной восприимчивостью людей к данной инфекции. Перенесенная болезнь, как правило, оставляет пожизненный иммунитет. Повторные заболевания возникают у 1-2% лиц и связаны с отсутствием выработки в организме вирус-нейтрализующих антител.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13], [14], [15]
Код по МКБ-10
B05 Корь
B05.3 Корь, осложненная средним отитом Н67.1*
Симптомы острого отита при кори
Коревой отит возникает почти так же часто, как и скарлатинозный отит, в любом периоде развития коревой инфекции, но обычно в поздней стадии одновременно с возникновением воспалительного процесса в глотке и в бронхолегочной системе. Внезапный подъем температуры тела до высоких значений должен вызвать подозрение на возникновение коревого отита. Обнаруженные воспалительные изменения барабанной перепонки являются показанием к немедленному ее парацентезу, поскольку воздержание от этой процедуры приводит к таким же деструктивным изменениям образований барабанной полости, как и при скарлатинозном отите. Односторонний коревой отит чаще всего обязан тубарному происхождению, двусторонний — гематогенному.
Коревой отит начинается с сильных одно- или двусторонних болей в ушах, подъема температуры тела до 39-40°С, вслед за чем быстро возникает спонтанная перфорация барабанной перепонки. Своевременное адекватное местное и общее лечение обеспечивает, как правило, полное морфологическое и функциональное выздоровление, однако отит, появившийся в гипертоксической стадии, чреват опасностью возникновения менингоэнцефалита даже в самом начале возникновения коревого отита или перехода его в хронический гнойный процесс среднего уха.
Существует также некротическая форма коревого отита, которая по клиническому течению схожа с аналогичной формой скарлатинозного отита, но в менее выраженном виде. При коревом отите вирус кори может проникать в ушной лабиринт, при этом каких-либо явных признаков мастоидита не наблюдается. В этом случае наступает поражение волосковых клеток улитки, ведущее к полной глухоте, а при двустороннем поражении у детей младше 3 лет — к глухонемоте, причиной которой в 3-4% случаев является коревой отит. Одностороннее поражение вестибуллярного аппарата вызывает бурный вестибулярный синдром, характерный для серозного или гнойного лабиринтита, проявляющийся головокружением и спонтанным нистагмом в сторону здорового уха, нарушением координационных проб, тошнотой и рвотой. При двустороннем поражении вестибулярного аппарата указанные выше симптомы не столь выражены или вовсе отсутствуют, однако возникает резкое нарушение статики, компенсация которого протекает в течение месяцев и никогда не бывает полной. Поражение ушного лабиринта вирусом кори является необратимым.
Какие анализы необходимы?
Лечение отита при кори
Лечение коревого отита предполагает применение всего комплекса мероприятий (общего характера, местных процедур и манипуляций, вплоть до хирургического вмешательства), которые используют при тяжелой форме острого гнойного среднего отита.
Источник
Ангина при кори. Причины. Симптомы. Диагностика. Лечение
Корь — острое инфекционное заболевание преимущественно детского возраста, характеризующееся общей интоксикацией, повышением температуры тела, катаральным воспалением слизистой оболочки верхних дыхательных путей и глаз, специфическими высыпаниями на слизистой оболочке полости рта, пятнисто-папулезной сыпью на коже.
До XVIII в. корь не выделяли в отдельную нозологическую форму из общей группы сыпных болезней и, вероятно, она была известна с глубокой древности, как лихорадочное состояние, для которого характерны особые изменения слизистых оболочек верхних дыхательных путей и кожи, трактовавшееся в IX в. как одна из разновидностей оспы. Несмотря на существовавшее со второй половины XVII в. достаточно полное описание клинических проявлений кори, в самостоятельное заболевание она была выделена лишь в XVIII в. итальянским ученым Вorsieri. В России слово «корь» впервые встречается в 1744 г. В России и практически во всех европейских странах весь XIX в. прошел под знаком коревых эпидемий; из Европы корь была завезена в Америку. Корь не оставляла человечество и в XX в., и имеются все основания полагать, что она будет нежеланным гостем и в XXI в.
Эпидемиология. Источником возбудителя инфекции является больной корью человек. Он заразен для окружающих в последние I-2 дня инкубационного периода и в первые 3-4 дня высыпания, к 5-му дню после появления сыпи больной становится эпидемически не опасен. Передача инфекции происходит воздушно-капельным путем во время разговора, чиханья, кашля. Заражение вирусом кори происходит не только при близком контакте с больным, но и на значительном расстоянии, поскольку вирус с током воздуха может проникать в соседние помещения и даже на другие этажи зданий. Возможен также и трансплацентарный путь передачи вируса плоду, при котором плод рождается с симптомами кори.
Иммунитет (активный) у переболевших корью, как правило, сохраняется пожизненно. Поствакцинальный иммунитет, также относящийся к активному, стоек и но напряженности приближается к естественному. Дети, родившиеся от матери, в крови которой имеются антитела к вирусу кори, обладают унаследованным от нес нестойким пассивным иммунитетом, который после 3 мес жизни начинает снижаться, а к 9 мес исчезает.
Причина и патогенез ангины при кори. Возбудителем кори является фильтрующийся, РНК-содержащий парамиксовирус Polynosa morbillorum. В окружающей среде он быстро погибает под воздействием солнечного света, УФО, высокой температуры, формалина, эфира, ацетона. Входными воротами для вируса кори являются слизистые оболочки верхних дыхательных путей и глаз. Первичная фиксация и размножение вируса происходят в клетках реснитчатого эпителия дыхательных путей и в альвеолоцитах — эпителиальных клетках, выстилающих альвеолы легкого. Кроме того, во время инкубационного периода вирус фиксируется во многих других органах (ЦНС, ЖКТ, лимфоидная ткань, печень, селезенка, костный мозг), где продолжается его размножение, сопровождающееся развитием небольших воспалительных инфильтратов с пролиферацией ретикулярных элементов и образованием многоядерных гигантских клеток.
Патологическая анатомия. Патологоанатомические изменения при кори, если не считать кожной сыпи, сосредотачиваются преимущественно в глотке, гортани и нижележащих дыхательных органах и проявляются катаральным воспалением слизистой оболочки конъюнктивы, носа, носоглотки и глотки, являющимся одним из признаков продромального периода. Этот катар в дальнейшем, к моменту побледнения коревой сыпи, постепенно исчезает. При более тяжелом течении болезни катаральные явления довольно быстро осложняются поверхностным некрозом слизистой оболочки, чаще всего в гортани, особенно в области голосовых складок. Здесь коревой некроз имеет вид шероховатой полосы, идущей поперек гортани по краю голосовых складок и распространяющийся по ним на 1-5 мм, часто выходя за их пределы в область гута glotidis. Процесс может распространяться кверху в область входа в гортань и гортаноглотку и книзу на верхнюю часть трахеи. К концу продромального периода, который длится от 3 до 5 дней, на слизистой оболочке мягкого неба появляются преходящие точечные кровоизлияния и вместе с ними появляются на слизистой оболочке характерные пятна Вельского — Филатова — Коплика в виде белесоватых остролистных папул, чаще всего с внутренней стороны щек на уровне верхних моляров. Эти пятна окружены ореолом гиперемии и могут распространяться на слизистой оболочке губ и десен. Они представляют собой подвергшиеся жировой дегенерации эпителиальные клетки.
Симптомы ангины при кори. Инкубационный период кори — от 9 до 17 дней, чаще 10 дней. В типичных случаях в течении болезни выделяют три периода: катаральный (начальный, продромальный), период высыпания и период пигментации. По тяжести заболевания различают легкую, среднетяжелую и тяжелую формы кори.
При наиболее типичной среднетяжелой форме катаральный период начинается остро с типичных симптомов вирусной (гриппозной) инфекции: насморк, кашель, конъюнктивит, признаки интоксикации (повышение температуры тела до 38-39°С, головная боль, недомогание, вялость, потеря аппетита и др.). Кашель грубый, лающий, голос охрипший, может развиться синдром крупа. Указанные симптомы могут симулировать аденовирусную инфекцию, грипп, обычную простуду. Однако при осмотре лица больного при кори обращают на себя внимание его одутловатость, припухлость век и губ, необычно яркая гиперемия конъюнктивы, расширение и гиперемия сосудов склер, слезотечение и светобоязнь. Со 2-3-го дня на слизистой оболочке обнаруживаются красные пятна (энантема), а на слизистой оболочке щек на уровне малых коренных зубов, а иногда и на слизистой оболочке губ и конъюнктиве появляются мелкие папулы (диаметром 0,5-1 мм), они имеют серовато-беловатый цвет, возвышаются над поверхностью слизистой оболочки, прочно спаяны с подлежащей тканью. Эти элементы представляют собой специфичный для кори симптом и, как уже отмечалось выше, носят название пятен Вельского — Филатова — Коплика. Они сохраняются 2-4 дня и исчезают в 1-й, реже на 2-й день периода высыпания.
Период высыпания начинается с 5-го дня болезни и продолжается обычно 3 дня. Для коревой сыпи характерен признак пространственной последовательности высыпания: сначала сыпь появляется за ушами, на спинке носа, затем в течение 1-х суток быстро распространяется на лицо, шею, частично на верхнюю часть груди и спины. На 2-е сутки сыпь покрывает все туловище, на 3-й — конечности. Сыпь обычно обильная, яркая, пятнисто-папулезная, располагается на неизмененной коже. В период высыпания температура тела еще больше повышается. Становятся более выраженными симптомы поражения верхних дыхательных путей, глаз, усиливаются признаки интоксикации. Усиливаются катаральные явления в глотке, явления поверхностного некроза слизистой оболочки миндалин, а активизация условно-патогенных микроорганизмов к более глубоким и распространением патологического процесса.
Период пигментации начинается с конца 3-го — начала 4-го дня от начала высыпания в той же последовательности, в какой она начиналась. Одновременно снижается выраженность всех местных и общих признаков коревой инфекции. Сыпь сначала тускнеет, становится бурой или светло-коричневой, Период пигментации продолжается 1-2 нед и может сопровождаться мелким отрубевидным шелушением. Следует иметь в виду, что именно в периоде пигментации может возникать синдром крупа, обусловленный присоединением вторичной инфекции.
При легкой форме кори катаральный период укорочен до 1-2 дней, симптомы интоксикации выражены слабо или отсутствуют, температура тела субфебрильная, катаральные явления незначительные, пятна Вельского — Филатова — Коплика могут отсутствовать, сыпь скудная, пигментация не выраженная, быстро исчезающая. При тяжелых формах кори наблюдается гипертермический синдром (повышение температуры тела до 40°С и выше, сопровождающийся нарушением функции ЦНС, сердечно-сосудистой системы и обмена веществ различной выраженности).
В ряде случаев наблюдается атипичное течение кори. Так, у грудных детей с отягощенным преморбидным состоянием (дистрофия, рахит и др.) и ослабленных детей более старшего возраста корь может протекать стерто, однако, несмотря на слабую выраженность основных симптомов болезни, или даже отсутствия части их, общее состояние больного тяжелое, часто возникают серьезные осложнения (пневмония, некротические ангины, ложный круп и др.). Крайне тяжело протекает редко встречающаяся геморрагическая корь с кровоизлияниями в кожу и слизистые оболочки носа, глотки и гортани, гематурией и др.
У контактировавших с больным корью детей, которым в инкубационном периоде вводили у-глобулин, заболевание протекает в ослабленной форме с удлиненным инкубационным периодом и укороченными последующими периодами болезни.
Осложнения при кори довольно часты, особенно у ослабленных детей, перенесших какие-либо заболевания или страдающих хроническим аденоидитом или тонзиллитом, особенно в декомпенсированных формах. К этим осложнениям относятся кератит, отит, менингит, менингоэнцефалит и энцефалит, энтерит, колит.
Диагностика при типичной клинической картине и правильном сборе эпиданамнеза затруднений не представляет. По данным исследования крови: в конце инкубационного и начале катарального периода — умеренный лейкоцитоз с нейтрофилезом и сдвигом в лейкоцитарной формуле влево, лимфопения; в период высыпания — лейкопения, нередко с относительным нейтрофилезом. В сомнительных случаях иногда прибегают к специфическим методам диагностики (определение нарастания содержания противовирусных антител, реакция связывания комплемента, выделение вируса кори из крови и носоглотки).
Дифференциальная диагностика. В катаральном периоде корь дифференцируют от острых респираторных вирусных инфекций, при которых слизистые оболочки щек не изменяется, характерные пятна Филатова отсутствуют. В период высыпания дифференциальную диагностику чаще всего проводят с краснухой, скарлатиной, лекарственной аллергией, иерсиниозом (инфекционное заболевание, характеризующееся поражением ЖКТ, возбудитель — Yersinia enterocolitica — грамотрицательная неспорообразующая палочка; источник инфекции — мышевидные грызуны, сельскохозяйственные и домашние животные; факторами переноса инфекции являются пищевые продукты — мясо, молоко, овощи, обсемененные иерсиниями; характерные синдромы — гастроэнтероколит, аппендицит, терминальный илеит, мезентериальный лимфоаденит; при генерализации процесса могут поражаться верхние дыхательные пути, печень, легкие, суставы, мозговые оболочки, глаза; при генерализованных формах — сепсис; лечение — антибиотики, симптоматическое, детоксикационное, дегидратационное).
Лечение ангины при кори большинства больных проводят в домашних условиях. Госпитализации подлежат дети первых 2 лет жизни, больные с тяжелыми формами кори, осложнениями, а также больные из закрытых детских учреждений, общежитий, интернатов (но эпидемическим показаниям). В катаральном периоде и периоде высыпаний — постельный режим, хорошо вентилируемое помещение, обильное питье (чай с лимоном, фруктовые соки, желательно приготовленные ex tempore из свежих фруктов, отвары из сухофруктов, плодов шиповника и др.), легко усвояемая молочно-растительная пища.
Большое значение придают уходу за кожей (гигиенические ванны, умывание мылом для детей, влажные обтирания раствором фурацилина). У маленьких детей используют памперсы и прокладки, которые часто меняют. Кожу в паховых областях, между ягодицами, в подмышечных областях после гигиенического обмывания и протирания смазывают тонким слоем детского крема. Уход за слизистыми оболочками полостью рта имеет исключительно важное значение, поскольку он направлен на предотвращение суперинфекции (вульгарные ангины, их гнойные осложнения, профилактика ложного крупа): детям — обильное питье, взрослым после приема пищи — полоскание полости рта и глотки теплой кипяченой водой.
Показано с самого начала заболевания закапывание в конъюнктивальный мешок 10- 20% раствор сульфацил-натрия по 1-2 капли 1-2 раза в день и на ночь. При мучительном кашле детям раннего возраста дают пертуссин по 1/2-1 десертной ложке 3 раза в день; детям старшего возраста и взрослым назначают ненаркотические противокашлевые препараты (глаувент, либексин, тусупрекс и др.). При бактериальных осложнениях назначают антибиотики и сульфаниламидные препараты.
Прогноз при кори, как правило, благоприятный, однако выздоровление происходит медленно. В течение 2-8 нед и более, в зависимости от тяжести перенесенного заболевания, у реконвалесцентов могут наблюдаться астенический синдром, эндокринные нарушения, обострения существующих хронических заболеваний. Смертельные исходы к концу XX в. наблюдались редко, в основном у детей старшего возраста при кори, осложненной энцефалитом.
Профилактика. Основной профилактической мерой является массовая активная иммунизация живой ослабленной коревой вакциной детей, не болевших корью. Ввиду нестойкости вируса во внешней среде дезинфекцию в очаге не проводят и ограничиваются лишь проветриванием помещения и его влажной уборкой.
[1], [2], [3], [4], [5], [6], [7], [8], [9]
Источник
Острый отит: симптоматика, причины воспаления, лечение
Отит — это один из самых часто встречающихся диагнозов в ежедневной практике врача — оториноларинголога. При остром отите мы наблюдаем воспалительный процесс, затрагивающий один из отделов органа слуха человека. Появление острой боли в ухе — главный симптом, сигнализирующий о начале развития воспаления.
Болезнь распространена как среди детей, так и среди взрослых. Хотя дети находятся в группе повышенного риска развития острого воспаления. Связано это с особенностями строения детского уха и слабым, неокрепшим иммунитетом.
К болезням органа слуха, как и к любому другому заболеванию, сосредоточенному в области головы, нужно относиться внимательно и ответственно, поскольку инфекция с кровотоком может легко достичь головного мозга и вызвать необратимые последствия. Поэтому лечить острый воспалительный процесс необходимо сразу, как только появились первые предпосылки заболевания. Лечение заболевания должно проводиться в больнице, под контролем грамотного врача.
В этой статье мы рассмотрим, как развивается заболевание, какие есть методы лечения на сегодняшний день, как проявляются осложнения отита и как их избежать.
Типы болезни
Воспаление, которое протекает в органе слуха, бывает хроническим или острым. При остром течении отита заболевание длится на протяжении до трёх недель, при хроническом — более трёх месяцев. Хронический процесс запускается, когда лечение острой формы отита не производилось или проходило не на должном уровне. Встречается и промежуточная форма — подострая, когда длительность болезни составляет от трёх недель до трёх месяцев.
Орган слуха человека подразделяется на три части: наружное, среднее и внутреннее ухо. Отит может появиться в каждой из этих областей. Исходя из места расположения воспаления выделяют острый средний отит, и воспаление внутреннего уха именуемое по другому как лабиринтит.
Наружные проявления воспаления, в свою очередь, делятся на ограниченные, проявляющиеся преимущественно в виде фурункула ушной раковины, и диффузный отит. При диффузном отите поражается значительная область наружного уха.
Острое воспаление среднего уха охватывает барабанную полость уха, слуховую (евстахиевую) трубу и сосцевидный отросток. Эта разновидность заболеваний органа слуха — наиболее часто встречающаяся.
Заболевание внутреннего отдела называется лабиринтитом (эту часть уха называют лабиринтом из-за схожести его формы с улиткой). Как правило, воспаление охватывает внутренний отдел, если лечение воспалительного заболевания среднего уха проводилось с запозданием или лечение отита подобрали неверно.
Исходя из причин возникновения, выделяют инфекционный отит, вызываемый разного рода возбудителями, и неинфекционный (например, возникающий из-за воздействия на организм аллергенов или из-за травм уха).
Отит в острой форме может протекать в катаральной (без образования в ушной полости отделяемого секрета), экссудативной (с образованием в барабанной полости жидкости) и гнойной (с присутствием гнойных масс) формах.
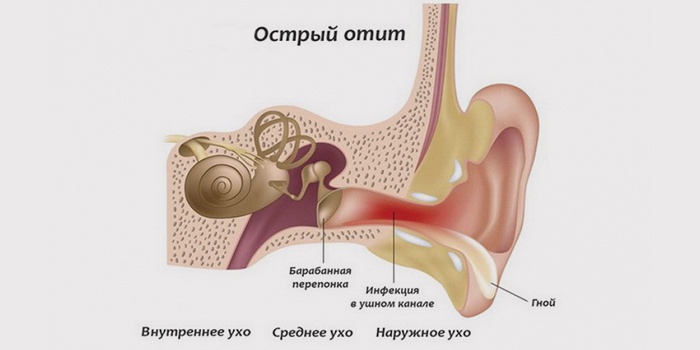
Острый отит среднего уха: отчего случается воспаление?
Воспалительный процесс всегда вызывают болезнетворные микроорганизмы, значит в организме должны присутствовать предпосылки для их активизации. Причинами возникновения отита среднего уха выступают:
- переохлаждение;
- болезни, вызванные инфекцией (грипп, ОРВИ, корь);
- воспалительные процессы ЛОР-органов (барабанная полость соединена с носоглоткой посредством евстахиевой трубы, неудивительно, что инфекция из носоглотки беспрепятственно проникает в среднее ухо);
- неправильное высмаркивание;
- гипертрофия аденоидных вегетаций;
- риниты, синуситы;
- аллергические реакции;
- искривлённая носовая перегородка;
- инородный предмет в ухе;
- повреждения органа слуха.
Наружное и внутреннее ухо: причины воспаления
Наружный отит может развиться вследствие неправильной гигиены уха. Если не ухаживать за ушами, в них будет скапливаться грязь, а это благоприятная среда для размножения бактерий. Вредна также чрезмерная гигиена: ушная сера — естественный барьер от проникновения бактерий внутрь уха. Если каждый день с усердием прочищать слуховые проходы, человек лишается этого барьера и открывает дорогу болезнетворным микроорганизмам. Ещё одна ошибка, которая доводит до острого воспаления уха, — чистка ушей острыми предметами, которые для этого не предназначены (зубочистки, спички, шпильки для волос). Подобные действия могут привести к повреждениям ушной раковины, что в свою очередь влечёт проникновение в раны инфекции. Ещё один фактор — попавшая в ухо грязная вода, в которой содержатся возбудители заболевания. «Ухо пловца» — так ещё называют эту разновидность болезни.
Как мы уже говорили, воспаление внутреннего отдела возникает из-за недолеченного среднего отита, если лечению отита не уделялось должного внимания. Бактерии могут также попасть сюда из мозговых оболочек, например, при менингите. Этот вид воспаления могут спровоцировать травмы и переломы черепа или височной кости.
Чтобы вовремя распознать болезнь и подобрать правильное лечение, необходимо уметь определять его признаки.
Симптоматика
Острое течение болезни характеризуется стремительным началом и ярко выраженной симптоматикой.
При заболевании наружного уха человек испытывает болевые ощущения и внутри, усиливающиеся при нажатии на него с внешней стороны. Острая боль возникает при глотании и пережёвывании пищи. Само ухо отекает и краснеет. Кожа ушной раковины зудит, жалобы больного сводятся к состоянию заложенности и звона в ухе.
При остром среднем отите основным признаком воспаления является неожиданное появление острых стреляющих болей, которые к ночи становятся сильнее. Боль может иррадиировать в виски, левую или правую лобные части, в челюсть — её очень сложно вытерпеть даже взрослому человеку, не говоря уже про детей. Также для острого среднего отита характерны следующие признаки:
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
- лихорадка (до 39°С);
- звон в ушах;
- снижение слуха;
- вялость, недомогание, потеря аппетита;
- при экссудативной форме из уха идут выделения (обычно эти выделения прозрачные или белого цвета);
- для острого гнойного среднего отита характерно гноетечение из уха.
Основной признак при лабиринтите — головокружения. Они могут длиться несколько секунд, а могут несколько дней.
Если вы заметили у себя один или несколько из выше описанных признаков, необходимо немедленно обратиться к врачу за лечением.
Этапы развития болезни
Лечение острого отита длится от одной до трёх недель. Выделяют несколько этапов развития заболевания. Но совсем необязательно, что больной пройдёт их все. Если лечение инфекционного отита начато вовремя и лечением острого заболевания занимается грамотный ЛОР-врач, выздоровление не заставит себя долго ждать.
Итак, течение болезни условно разделяют на несколько этапов:
- Катаральная. Болезнетворные микроорганизмы начинают активно размножаться, запуская в ухе воспалительный процесс. В это время наблюдается катаральный отёк и воспаление.
- Экссудативная. Воспаление приводит к активному образованию жидкости (секрета). Она накапливается и здесь продолжают размножаться болезнетворные микроорганизмы. Проведение своевременного лечения на этом этапе позволит вылечить отит, избегая осложнений.
- Гнойная. Острое гнойное воспаление характеризуется усиленным образованием гнойных масс в полости среднего уха. Они накапливаются, больной испытывает давление изнутри. Состояние заложенности не покидает. Эта фаза обычно длится от нескольких дней до нескольких часов.
- Перфоративная. В эту стадию скопившийся гной вызывает разрыв барабанной перепонки, гнойные массы выходят из барабанной полости наружу. В этот момент больной начинает ощущать заметное облегчение, высокая температура снижается, болевые ощущения постепенно сходят на нет. Бывает, что барабанная перепонка не способна разорваться, тогда врач вручную делает прокол барабанной перепонки (парацентез) и тем самым высвобождает гнойные массы наружу в слуховой проход.
- Репаративная фаза — выход гноя завершается. Отверстие в барабанной перепонке затягивается. Как правило, после правильно проведённого симптоматического лечения больной быстро идёт на поправку.
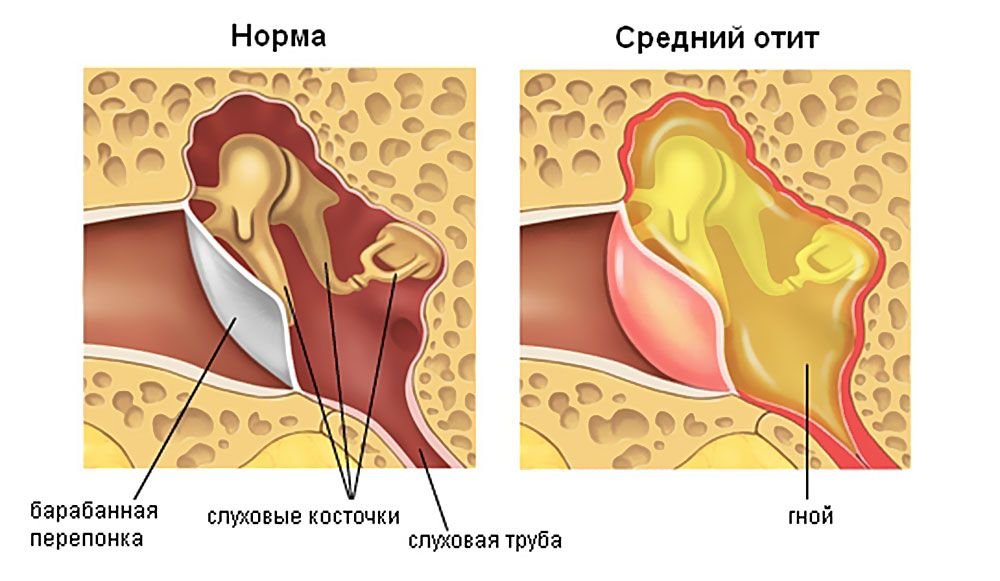
Осложнения и профилактические меры
Как правило, если приступить к лечению болезни вовремя, лечение острого гнойного отита, экссудативного или воспаления любого другого рода, удаётся избежать каких бы то ни было осложнений.
Однако если лечением не заниматься и запустить болезнь, диагноз может стать хроническим. Самыми серьёзными последствиями являются: менингит, энцефалит, абсцесс головного мозга, неврит лицевого нерва, потеря слуха. Но эти опасные состояния могут проявиться лишь тогда, когда пациенты лечением отита упорно пренебрегают.
Профилактические мероприятия включают борьбу с имеющимися в организме очагами воспалений, грамотную и своевременную терапию лор-болезней, правильная гигиена ушей и, конечно же, укрепление иммунитета.
Проведение лечения
Вылечить острый отит намного проще, если терапия заболевания началась как можно раньше. Лечение должно проходить под наблюдением врача-оториноларинголога. Комплексное лечение включает в себя следующие мероприятия:
- при острых болях показан приём анальгетиков, чтобы снять болевой синдром;
- чтобы сбить температуру нужно принимать жаропонижающие препараты;
- в сложных случаях проводится лечение антибиотиками;
- местное лечение заключается в использовании специальных ушных капель, которые назначаются в каждом случае индивидуально. Самостоятельный подбор капель, равно как и антибактериальных препаратов, чреват опасными последствиями для здоровья.
- снять отёк помогают антигистаминные лекарственные средства;
- хороший эффект достигается при проведении физиотерапевтических процедур;
- хирургическое вмешательство: вскрытие барабанной перепонки (парацентез) проводится в том случае, если самопроизвольного её разрыва не произошло.
Все назначения ЛОР-врача должны выполняться в полной мере: ведь соблюдение рекомендаций по лечению — залог быстрого выздоровления.

Чего нельзя делать во время лечения
Некоторые пациенты излишне самоуверенны и считают, что такое заболевание как отит, можно легко вылечить с помощью народных средств и «бабушкиных» рецептов. В ход идут самые разнообразные методы. Это огромное заблуждение!
Первая ошибка — нельзя помещать в слуховой проход никакие посторонние предметы. Кто-то пытается использовать фитосвечи, кто-то, например, листья герани. Такие меры чреваты тем, что в ухе могут застрять остатки листьев, что спровоцирует усиление воспаления.
Вторая ошибка — использование тепловых и разогревающих компрессов при гнойной форме болезни. Кто-то заменяет компрессы грелкой. На этой стадии заболевания тепловое прогревание только усилит размножение бактерий.
Третья ошибка — попытка закапывать в уши различные масла или вариации спирта. Если во время такого лечения произошла перфорация барабанной перепонки, подобные закапывания принесут не только болезненные ощущения, но и вызовут рубцовый процесс в среднем ухе и барабанной перепонке.
Где лечить?
Таким вопросом задаются многие пациенты, которые неожиданно столкнулись с заболеваниями уха. Среди многообразия клиник и медицинских центров очень сложно выбрать лучшую, особенно когда из-за острой боли не возможно сосредоточиться ни на чём.
«ЛОР Клиника Доктора Зайцева» специализируется исключительно на заболеваниях уха, горла и носа.
Лечение болезней уха, в том числе, отит — это наш профиль.
Приём ведут высококвалифицированные специалисты с большим практическим опытом работы.
Самое современное оборудование, авторские методики лечения и, при этом, демократичные цены — вот что ценят наши клиенты.
Пожалуйста, не затягивайте с лечением!
Звоните, записывайтесь на приём и приходите.
Мы вам обязательно поможем!
Источник